- Внутриутробная инфекция — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы внутриутробной инфекции
- Герпес
- Ветряная оспа
- Цитомегаловирусная инфекция
- Корь
- Парвовирусная инфекция
- ОРВИ
- Вирус Коксаки
- Вирусный гепатит B
- Сифилис
- Токсоплазмоз
- Хламидиоз
- Краснуха
- Микоплазмоз
- Патогенез внутриутробной инфекции
- Классификация и стадии развития внутриутробной инфекции
- Осложнения внутриутробной инфекции
- Диагностика внутриутробной инфекции
- Лечение внутриутробной инфекции
- Прогноз. Профилактика
Внутриутробная инфекция — симптомы и лечение
Что такое внутриутробная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Егоровой М. Н., педиатра со стажем в 22 года.
Определение болезни. Причины заболевания
Внутриутробные инфекции — это инфекционные заболевания эмбриона, плода и новорождённого, возникающие вследствие заражения в дородовом периоде или в родах.
Причиной заражения плода являются явные или скрытые инфекции у матери [7] . Причём инфекционный процесс может протекать бессимптомно или не иметь ярко выраженной симптоматики. Инфекцию у плода могут вызывать самые разнообразные возбудители. Выделяют несколько групп:
- Вирусные инфекции: краснуха, цитомегаловирусная инфекция, вирусный гепатит, ВИЧ, герпетическая инфекция, энтеровирусная инфекция Коксаки, ВПЧ, ветряная оспа и пр.
- Бактериальные: сифилис, стрептококковая инфекция, кишечная палочка, гонорея и пр.
- Паразитарные и грибковые: токсоплазмоз, хламидиоз, микоплазмоз.
- Сочетанные инфекции (вирусно-вирусные, вирусно-бактериальные, вирусно-микоплазменные и пр.).
В 1971 году Всемирная организация здравоохранения (ВОЗ) выделила понятие TORCH — синдром. Это аббревиатура внутриутробных инфекций, которые встречаются чаще всего:
- Т — токсоплазмоз;
- О — другие, в которые входит микоплазма , сифилис , гепатиты , стрептококки , кандида и прочие вирусные и бактериальные инфекции;
- R — краснуха (rubella);
- C — цитомегаловирус;
- H — герпес.
При наличии инфекций у матери возможны следующие варианты исхода беременности:
- самопроизвольный аборт (выкидыш — чаще всего);
- замершая беременность;
- мертворождение;
- врождённые пороки развития (слепота, глухота, пороки сердца, головного мозга);
- внутриутробная задержка развития плода;
- преждевременные роды;
- воспалительный процесс в различных органах у плода и новорождённого.
Последствия зависят от возбудителя, срока беременности и продолжительности инфекции. Для плода особенно опасны возбудители инфекционных заболеваний (краснухи и токсоплазмоза), с которыми мать впервые столкнулась во время беременности. Они могут привести к нарушению в закладке внутренних органов (порокам сердца, слепоте, глухоте и пр.).
Возможно несколько путей заражения:
- Трансплацентарно — заражение происходит через плаценту в период беременности. Данный путь заражения характерен для цитомегаловируса, герпеса, ВИЧ, гепатита В, краснухи и пр.
- Интранатально — при родах во время прохождения по инфицированному родовому каналу. Этим путём возможно заразиться гонококками, хламидиями, стрептококками группы В, кишечными бактериями (наиболее часто кишечная палочка и энтерококки).
- Восходящий путь — при наличии у матери мочеполовой инфекции (цистита, вульвовагинита, кольпита, воспаления придатков, эрозии шейки матки, острого или хронического пиелонефрита и пр.), иногда наблюдается при преждевременном разрыве околоплодных оболочек [1] .
Для некоторых возбудителей (цитомегаловирус, ВИЧ, гепатит и пр.) возможно заражение разными путями [11] .
Истинная распространённость врождённых инфекций неизвестна, однако предположительно частота внутриутробного инфицирования среди новорождённых намного выше, чем считалось ранее. В некоторых случаях этот показатель может превышать 10 % [10] .
Внутриутробная инфекция является одной из главных причин заболеваемости и смертности новорождённых. Это связано с всеобщим ухудшением здоровья населения и ростом числа инфекционных заболеваний [13] . В РФ доля внутриутробных инфекций в структуре перинатальной смертности составляет около 25 % [11] [12] . Поэтому будущим родителям очень важно пройти обследование на наличие инфекций за месяц до планирования беременности.
Симптомы внутриутробной инфекции
Проявление инфекции напрямую зависит от сроков заражения. Для всех внутриутробных инфекций есть ряд общих симптомов [1] [6] :
- Первые 2 недели после зачатия — спонтанный аборт на раннем сроке.
- Со 2 по 10 неделю — грубые пороки развития, несовместимые с жизнью (грубый порок сердца, головного мозга и др.), как следствие, самопроизвольный аборт (выкидыш) или замершая беременность.
- С 10 по 28 неделю — ранние фетопатии (болезни и пороки развития плода). Возможны выкидыш или замершая беременность.
- С 28 по 40 неделю — поздние фетопатии. Развитие воспаления в разных органах.
- В родах — воспаление в органах (миокардит, пневмония и пр.).
Наличие внутриутробной инфекции у ребёнка можно заподозрить при родах. Об инфицировании может свидетельствовать излитие мутных околоплодных вод с неприятным запахом или меконием (фекалиями новорождённого) . Дети с внутриутробной инфекцией часто рождаются недоношенными, у них развивается асфиксия (кислородное голодание). С первых дней у таких детей также отмечаются:
- желтуха;
- низкая масса тела при рождении (менее 2,5 кг);
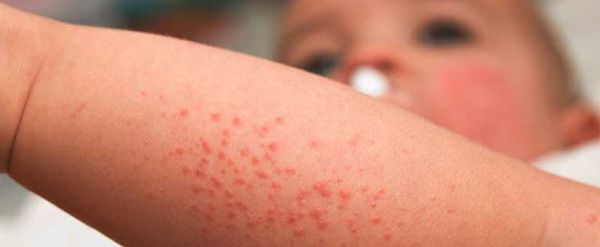
- различные высыпания на коже;
- респираторные расстройства (пневмонии, респираторный дистресс-синдром);
- вялость;
- бледность кожных покровов;
- лихорадочные состояния или гипотермия (температура тела ниже 36,0 °C);
- сердечно-сосудистая недостаточность;
- неврологические нарушения (сниженный мышечный тонус, судороги, выбухающий большой родничок, пронзительный крик, повышенная возбудимость);
- снижение аппетита, задержка прибавок массы тела;
- желудочно-кишечные симптомы (срыгивание, рвота, вздутие живота, увеличение печени и селезёнки).
Герпес
Герпетическую инфекцию у новорождённого вызывает вирус простого герпеса 1 и 2 типа (простой герпес и генитальный). Наиболее высоки риски заражения плода при инфицировании матери во время беременности. При обострении ранее существовавшей инфекции вероятность заражения не более 5 % [1] .
Врождённые пороки развиваются редко, они могут включать гипоплазию (недоразвитие) конечностей, микроцефалию (значительное уменьшение размеров черепа), ретинопатию (поражение сетчатки), рубцы кожи.
Клинические проявления герпеса 1 и 2 типа у новорождённых:
- недоношенность;
- пневмония;
- хориоретинит ( воспаление сосудистой оболочки и сетчатки глаза );
- высыпания на коже и слизистых;
- желтуха;
- менингоэнцефалит (поражение оболочек и вещества головного мозга).
Наиболее тяжело герпетическая инфекция протекает при возникновении генерализованных форм (нарушении работы всех органов и систем) и при поражении центральной нервной системы (ЦНС). В случае заражения в родах инфекция проявляется через 4-20 дней (инкубационный период).
Поздние осложнения у детей, перенёсших внутриутробно герпетическую инфекцию: рецидивирующие герпетические поражения кожи и слизистых, нарушение ЦНС, отставание в психомоторном развитии, энцефалопатия (поражение головного мозга).
Ветряная оспа
Если женщина болела ветрянкой в период с 8 по 20 неделю беременности, в 30 % случаев происходит выкидыш либо мертворождение. У большинства выживших детей развиваются пороки развития скелета и неврологические аномалии [1] . Чем позже появились признаки врождённой ветрянки, тем тяжелее течение: высыпания на коже, гепатит, пневмония, миокардит, язвы кишечника. При появлении сыпи в первые 4 дня жизни болезнь протекает нетяжело.
Поздние осложнения у детей, перенёсших внутриутробно ветряную оспу: задержка развития, сахарный диабет, потеря зрения, увеличение частоты злокачественных опухолей.
Цитомегаловирусная инфекция
Внутриутробное инфицирование цитомегаловирусом возможно, если женщина заразилась впервые, а также если произошла реактивация цитомегаловирусной инфекции (п ревращение неактивной формы вируса в активную). Не исключено заражение в родах и во время кормления грудью.
Врождённые пороки (при заражении беременной женщины на ранних сроках): микроцефалия, атрезия (отсутствие) желчных путей, паравентрикулярные кисты (около желудочков головного мозга), поликистоз почек, пороки сердца, паховая грыжа.
Клинические проявления врождённой цитомегаловирусной инфекции:
- низкая масса тела при рождении;
- желтуха;
- увеличение печени и селезёнки;
- сыпь в виде кровоизлияний на коже;
- пневмония;
- хориоретинит, кератоконъюнктивит ( воспаление роговицы и конъюнктивы );
- неврологические нарушения (менингоэнцефалит, церебральные кальцификаты вокруг желудочков);
- кровь в стуле;
- тромбоцитопения (снижение количества тромбоцитов), анемия;
- тяжёлые течения бактериальных инфекций [14] .
Поздние осложнения развиваются, как правило, после периода новорождённости: ДЦП, задержка психомоторного развития и развития речи, трудности при учёбе в школе, поражение почек, органов зрения и слуха [1] .
Корь
При заражении корью на ранних сроках беременности возможно развитие врождённых пороков, выкидыши.
Клинические проявления у новорождённых:
- сыпь — возникает у 30 % детей, если женщина была больна во время родов;
- затяжная желтуха;
- повышенная частота пневмоний, если не вводили иммуноглобулины G.
Парвовирусная инфекция
Врождённые пороки не характерны, однако существует большой риск смерти плода при заболевании матери в первой половине беременности.
Клинические проявления у новорождённых:
- отёк плода с тяжёлой анемией;
- тромбоцитопения.
ОРВИ
Чаще всего причиной внутриутробных инфекций становятся следующие инфекции: аденовирусная, грипп, парагрипп, РС-вирус.
Врождённые пороки встречаются, но характерных нет.
Клинические проявления отмечаются с первых дней жизни:
- катаральные явления (отёк, воспаление и покраснение слизистых оболочек): ринит, фарингит, конъюнктивит, бронхит, пневмония;
- возможно повышение температуры тела (выше 38 °C);
- плохая прибавка массы тела;
- возможна желтуха;
- часто присоединяются бактериальные инфекции.
Поздние осложнения перенесённой инфекции:
- гидроцефалия (водянка головного мозга) — скопление спинномозговой жидкости во внутричерепных пространствах , проявляется увеличением размера головы;
- отставание психомоторного развития;
- частые ОРВИ;
- гломерулонефрит — поражение клубочков почек (после парагриппа) [1] .
Вирус Коксаки
Врождённые пороки (при заражении на ранних сроках): пороки сердца и почек.
Клинические проявления у новорождённых:
- низкая масса тела при рождении;
- диарея;
- сыпь;
- лихорадка;
- признаки ОРВИ (назофарингит);
- пневмония.
Возможные поздние осложнения перенесённой инфекции: энцефалопатия, миокардиодистрофия (поражение сердечной мышцы), хронический пиелонефрит [1] .
Вирусный гепатит B
Врождённые пороки и заболевания: атрезия (отсутствие) желчных путей, гепатит.
Клинические проявления у новорождённых:
- недоношенность;
- низкая масса тела при рождении;
- потеря веса;
- диарея;
- увеличенный живот;
- тёмная моча;
- обесцвеченный стул;
- острый, подострый и хронический гепатит.
Возможные поздние осложнения перенесённой инфекции: отставание психомоторного развития, цирроз печени, опухоли печени.
Сифилис
Одной из негативных тенденций в последние годы является преобладание случаев врождённого сифилиса у женщин с диагностированным ранним сифилисом. Врождённый сифилис можно предупредить путём выявления и лечения заражённых во время беременности. Поэтому беременных неоднократно обследуют на это заболевание (кровь на RW). Ранний врождённый сифилис проявляется на 2-4 неделе жизни, чаще даже позже.
Врождённые пороки: не характерны.
Клинические проявления у новорождённых:
- Типична триада: ринит (насморк), пузырчатка (сыпь на теле), увеличение печени и селезёнки.
- Характерны плохая прибавка массы тела, беспокойство, беспричинные вздрагивания, поражение ЦНС.
Возможные поздние осложнения: гидроцефалия, энцефалопатия [1] .
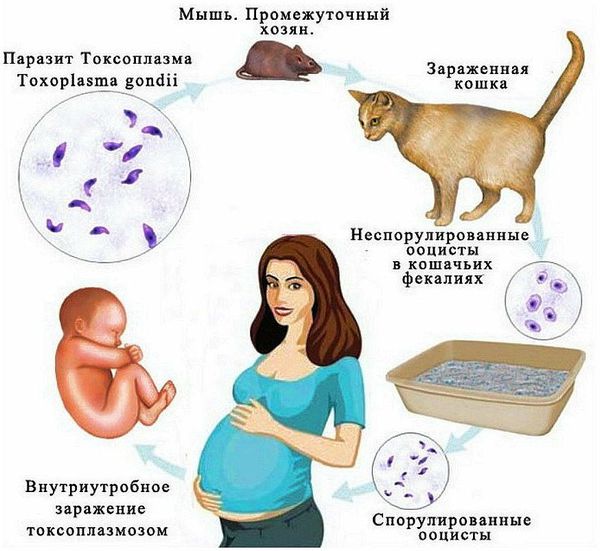
Токсоплазмоз
Высока вероятность заражения плода, если инфекция «свежая». При заражении в 1 триместре — вероятность составляет 15 %, во 2 триместре — 30 %, в последнем — более 50 %.
Врождённые пороки: пороки развития глаз (микрофтальмия), головного мозга (микроцефалия, гидроцефалия), скелета, сердца.
Клинические проявления у новорождённых. Возможно три варианта течения:
- Острый — повышение температуры тела, увеличение лимфатических узлов, увеличение печени и селезёнки, отёки, желтуха, диарея, сыпь на коже.
- Подострый — основные признаки энцефалита.
- Хронический — гидроцефалия, кальцификаты в мозге, судороги, нарушение зрения.
Поздние осложнения: энцефалопатия с олигофренией (умственной отсталостью), внутричерепная гипертензия, эпилепсия, поражение глаз и слуха (вплоть до глухоты и слепоты) [1] [3] .
Хламидиоз
Риск передачи инфекции младенцу при рождении от инфицированной матери составляет 60-70 %. Заболевание проявляется не сразу, а спустя 5-14 суток.
Врождённые пороки не характерны.
Клинические проявления у новорождённых:
- гнойный конъюнктивит с выраженным отёком;
- ринофарингит;
- отит;
- пневмония;
- уретрит.
Поздние осложнения перенесённой инфекции: частые и затяжные ОРВИ.
Краснуха
Если инфицирование матери произошло на ранних сроках, то беременность необходимо прервать [7] . Заражение беременной женщины в первые месяцы, особенно до 14-16 недель, приводит к самопроизвольному аборту, мертворождению, развитию множественных и грубых пороков у плода. До начала планирования беременности необходимо обследоваться: если у женщины нет антител, то необходимо провести вакцинацию от краснухи.
Врождённые пороки: порок сердца, пороки глаз, глухота. Это основные признаки врождённой краснухи. При заражении краснухой на больших сроках беременности врождённого порока сердца может не быть, возможно только поражение органов слуха и зрения.
Другие клинические проявления:
- недоношенность;
- водянка головного мозга (гидроцефалия);
- увеличение печени, селезёнки;
- тромбоцитопеническая пурпура и пр.
Возможные поздние осложнения: инвалидизация, гидроцефалия, глухота, слепота, отставание в психомоторном и речевом развитии, олигофрения.
Микоплазмоз
Инфицирование микоплазмой происходит чаще в родах. При выявлении микоплазмоза у беременных проводят терапию после 16 недели беременности, что снижает частоту заболеваемости новорождённых.
Врожденные пороки возможны, но характерных пороков для микоплазменной инфекции нет.
Клинические проявления у новорождённых:
- недоношенность;
- пневмония;
- бледность кожных покровов;
- синдром дыхательных расстройств;
- высыпания на коже (по типу мелких кровоизлияний);
- менингоэнцефалит.
Поздние осложнения перенесённой инфекции: гидроцефалия, энцефалопатия [1] .
Патогенез внутриутробной инфекции
Через кровь инфекция проникает к эмбриону или плоду и вызывает воспаление. Особенностью воспалительной реакции у эмбрионов является преобладание альтернативной фазы воспаления, при которой формируются рубцы и некроз (отмирание) тканей. Это приводит к развитию необратимых изменений в органах и тканях: происходит нарушение в закладке органов, формируются уродства и пороки (например порок сердца, недоразвитие конечностей, слепота и др.). Особенно типично формирование пороков на сроке до 2 месяцев беременности. Однако некоторые пороки развития могут возникнуть на любом сроке, так как формообразовательный период идёт всю беременность.
При заражении на более поздних сроках инфекция может вызвать воспаление в различных органах: миокардит (воспаление миокарда сердца), гидроцефалию (скопление жидкости в головном мозге из-за воспаления) и др.
Для всех возбудителей внутриутробной инфекции характерно поражение плаценты. Это приводит к преждевременным родам, рождению детей с низкой массой тела (задержкой внутриутробного развития), гипоксией плода и пр. [1]
Классификация и стадии развития внутриутробной инфекции
По виду возбудителя:
- вирусная (цитомегаловирус, гепатит В, ВИЧ и пр.);
- бактериальная (стрептококк группы В, кишечная палочка и пр.);
- паразитарная (микоплазмы, хламидии);
- грибковая (кандида);
- смешанная (вирусно-вирусная, вирусно-бактериальная и пр.).
По срокам заражения:
- антенатальная (на ранних или поздних сроках беременности);
- интранатальная (во время родов).
По течению инфекционного процесса:
Осложнения внутриутробной инфекции
Развитие осложнений зависит от вида возбудителя внутриутробной инфекции и сроков заражения беременной женщины. В случае заражения на ранних сроках возможны: выкидыш, замершая беременность, врождённые пороки развития (грубые пороки сердца, не совместимые с жизнью, глухота, слепота). Спрогнозировать исход инфицирования невозможно: в одних случаях наступает полное выздоровление, даже при тяжёлом поражении, в других — инвалидизация ребёнка.
При заражении на более поздних сроках и рождении ребёнка с признаками внутриутробной инфекции возможно развитие осложнений: отставание в нервно-психическом и речевом развитии, олигофрения, частые и длительно текущие заболевания, глухота, слепота, ДЦП, проблемы с обучением в школе, гидроцефалия, эпилепсия и др. [1] [6]
Диагностика внутриутробной инфекции
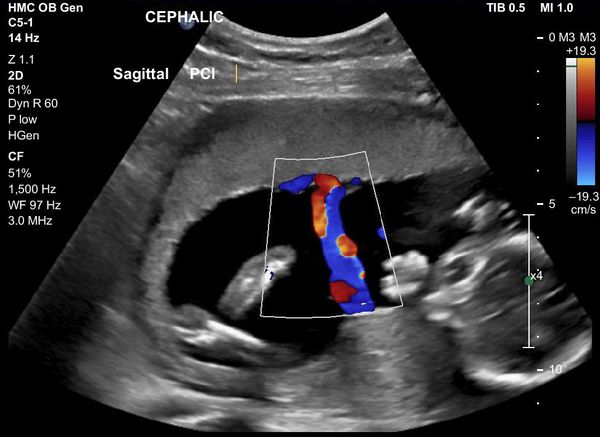
Во время беременности женщину неоднократно обследуют (мазки, анализ на ВИЧ, сифилис, гепатит В, анализ мочи и пр.), проводится УЗИ, допплерометрия (сейчас её чаще называют допплер УЗИ беременных), которая позволяет оценить маточно-плацентарный кровоток. При выявлении признаков инфицирования беременной женщины проводится своевременное лечение или прерывание беременности по медицинским показаниям (например, при краснухе) [7] .
Существуют маркеры инфекции, которые заметны на УЗИ плода. Но эти признаки не являются специфичными для внутриутробной инфекции. Что может насторожить врача при проведении УЗИ:
- изменение количества околоплодных вод в большую или меньшую сторону (маловодие, многоводие);
- задержка внутриутробного развития плода (отставание в росте и в весе по гестационному возрасту);
- преждевременное созревание плаценты, кальцинаты, отёки плаценты;
- отёки плода;
- аномалии развития внутренних органов у плода;
- нарушение кровотока в пуповине и/или плаценте.
При рождении ребёнка с признаками внутриутробной инфекции проводится следующий комплекс обследований:
- Клинический анализ крови. Характерна тромбоцитопения (снижение тромбоцитов), повышение скорости оседания эритроцитов (СОЭ), при вирусных инфекциях лейкопения (снижение количества лейкоцитов) с последующим лейкоцитозом (увеличением количества лейкоцитов), возможен сдвиг формулы влево (появление незрелых нейтрофилов).
- Общий анализ мочи (для выявления интерстициального нефрита и инфекционного процесса в почках).
- Биохимический анализ крови (определение белка и его фракций, определение функции печени).
- Посевы мочи, кала, отделяемого из глаз, желудочного содержимого и пр.
- Рентгенография органов грудной клетки при наличии признаков дыхательных расстройств.
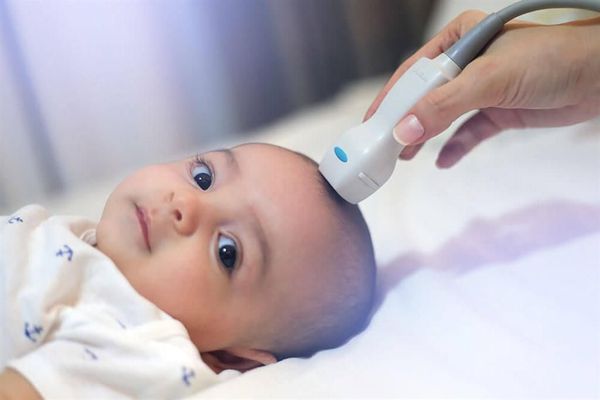
- УЗИ органов брюшной полости, нейросонография (УЗИ головного мозга).
- Спинномозговая пункция при наличии неврологических нарушений.
- Обнаружение возбудителя методом ПЦР (полимеразной цепной реакции), выявление антител к возбудителю.
Дифференциальную диагностику проводят со следующими патологиями:
- Родовыми травмами.
- Постгипоксической энцефалопатией. Развивается после перенесённой гипоксии плода в родах, отличается отсутствием инфекции у матери.
- Приобретёнными инфекционными заболеваниями. Отличается отсутствием пороков развития у ребёнка и инфекции у матери, также выясняется, что ребёнок контактировал с инфекционным больным.
- Конъюгационной желтухой новорождённого. Возникает со второго дня жизни. Отличается отсутствием маркеров инфекции, в анализе крови отмечается гипербилирубинемия за счёт повышения непрямого билирубина.
- Наследственной патологией, например тугоухостью. Передаётся из поколения в поколение или с периодичностью встречается в роду, нет связи с инфекцией.
Лечение внутриутробной инфекции
При обнаружении у новорождённых признаков внутриутробной инфекции необходимо проводить лечение сразу после рождения. Назначают антибактериальные, противовирусные, противоэпилептические препараты. Проводится лечение неврологических симптомов, поддержка основных функций органов и систем (ИВЛ, кислород, витамины). Лечение назначается индивидуально и зависит от клинической картины.
Специфическое лечение назначается при выявлении возбудителя.
- При обнаружении микоплазм, уреаплазм или хламидий назначается антибиотик (азитромицин, «Сумамед»).
- При выявлении сифилиса назначается антибиотик из пенициллиновой группы.
- При обнаружении вирусов герпеса, цитомегаловируса проводится противовирусная терапия. Препарат подбирается индивидуально врачом [1][6][7] .
При назначении антибактериальной терапии нужно учитывать, что все антибиотики обладают рядом побочных эффектов: нарушение микрофлоры, развитие устойчивости к данному антибактериальному препарату и другие неблагоприятные последствия.
Прогноз. Профилактика
Прогноз во многом зависит от степени поражения органов. При ранней диагностике и активном своевременном лечении прогноз благоприятный. При позднем инфицировании (после трёх месяцев) и отсутствии лечения — прогноз сомнительный.
После перенесённой внутриутробной инфекции возможны отдалённые последствия: ЧБД (часто и длительно болеющий ребёнок), снижение зрения или слепота, гидроцефалия, энцефалопатия и пр. Для энцефалопатии характерна минимальная мозговая дисфункция, гиперактивность, трудности в обучении, плохая успеваемость в школе.
Каждая женщина должна знать о последствиях для ребёнка в случае наличия в её организме инфекции и предпринимать своевременные меры для профилактики внутриутробного инфицирования плода [7] . До планирования беременности женщине необходимо пройти обследование у гинеколога, сдать анализы на «скрытые» (TORCH) инфекции, пролечить все хронические очаги (кариес, хронический тонзиллит и пр.), мочеполовые инфекции (вульвовагинит, аднексит, цистит, пиелонефрит и пр.) и провести плановую вакцинацию (корь, краснуха, грипп) [7] .
Необходимо встать на учёт по беременности в срок до 12 недель. Во время беременности не посещать массовые мероприятия в период карантина, исключить общение с детьми, не привитыми от кори и краснухи. Профилактика заражения ВИЧ, гепатитом В и инфекциями, передающимися половым путём, подразумевает обследование полового партнёра беременной, исключение случайных половых контактов с другими партнёрами.
Источник