- Внутрибольничные инфекции
- Общие сведения
- Этиология и эпидемиология внутрибольничных инфекций
- Классификация внутрибольничных инфекций
- Диагностика внутрибольничных инфекций
- Лечение внутрибольничных инфекций
- Профилактика внутрибольничных инфекций
- Внутрибольничные инфекции (инфекции, связанные с медицинским вмешательством)
Внутрибольничные инфекции
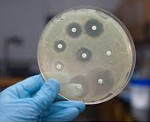
Внутрибольничные инфекции – различные инфекционные заболевания, заражение которыми произошло в условиях лечебного учреждения. В зависимости от степени распространения различают генерализованные (бактериемию, септицемию, септикопиемию, бактериальный шок) и локализованные формы внутрибольничных инфекций (с поражением кожи и подкожной клетчатки, дыхательной, сердечно-сосудистой, урогенитальной системы, костей и суставов, ЦНС и т. д.). Выявление возбудителей внутрибольничных инфекций проводится с помощью методов лабораторной диагностики (микроскопических, микробиологических, серологических, молекулярно-биологических). При лечении внутрибольничных инфекций используются антибиотики, антисептики, иммуностимуляторы, физиотерапия, экстракорпоральная гемокоррекция и т. д.
Общие сведения
Внутрибольничные (госпитальные, нозокомиальные) инфекции — инфекционные заболевания различной этиологии, возникшие у пациента или медицинского сотрудника в связи с пребыванием в лечебно-профилактическом учреждении. Инфекция считается внутрибольничной, если она развилась не ранее 48 часов после поступления больного в стационар. Распространенность внутрибольничных инфекций (ВБИ) в медицинских учреждениях различного профиля составляет 5-12%. Наибольший удельный вес внутрибольничных инфекций приходится на акушерские и хирургические стационары (отделения реанимации, абдоминальной хирургии, травматологии, ожоговой травмы, урологии, гинекологии, отоларингологии, стоматологии, онкологии и др.). Внутрибольничные инфекции представляют собой большую медико-социальную проблему, поскольку утяжеляют течение основного заболевания, увеличивают длительность лечения в 1,5 раза, а количество летальных исходов — в 5 раз.
Этиология и эпидемиология внутрибольничных инфекций
Основными возбудителями внутрибольничных инфекций (85% от общего числа) выступают условно-патогенные микроорганизмы: грамположительные кокки (эпидермальный и золотистый стафилококк, бета-гемолитический стрептококк, пневмококк, энтерококк) и грамотрицательные палочковидные бактерии (клебсиеллы, эшерихии, энтеробактер, протей, псевдомонады и др.). Кроме этого, в этиологии внутрибольничных инфекций велика удельная роль вирусных возбудителей простого герпеса, аденовирусной инфекции, гриппа, парагриппа, цитомегалии, вирусных гепатитов, респираторно-синцитиальной инфекции, а также риновирусов, ротавирусов, энтеровирусов и пр. Также внутрибольничные инфекции могут быть вызваны условно-патогенными и патогенными грибами (дрожжеподобными, плесневыми, лучистыми). Особенностью внутригоспитальных штаммов условно-патогенных микроорганизмов служит их высокая изменчивость, лекарственная резистентность и устойчивость к воздействию факторов среды (ультрафиолета, дезинфектантов и пр.).
Источниками внутрибольничных инфекций в большинстве случаев выступают пациенты или медицинский персонал, являющиеся бактерионосителями или больными стертыми и манифестными формами патологии. Как показывают исследования, роль третьих лиц (в частности, посетителей стационаров) в распространении ВБИ невелика. Передача различных форм госпитальной инфекции реализуется с помощью воздушно-капельного, фекально-орального, контактного, трансмиссивного механизма. Кроме этого, возможен парентеральный путь передачи внутрибольничной инфекции при проведении различных инвазивных медицинских манипуляций: забора крови, инъекций, вакцинации, инструментальных манипуляций, операций, ИВЛ, гемодиализа и пр. Таким образом в медучреждении возможно заразиться гепатитами В, С и D, гнойно-воспалительными заболеваниями, сифилисом, ВИЧ-инфекцией. Известны случаи внутрибольничных вспышек легионеллеза при приеме больными лечебного душа и вихревых ванн.
Факторами, участвующими в распространении внутрибольничной инфекции, могут выступать контаминированные предметы ухода и обстановки, медицинский инструментарий и аппаратура, растворы для инфузионной терапии, спецодежда и руки медперсонала, изделия медицинского назначения многоразового использования (зонды, катетеры, эндоскопы), питьевая вода, постельные принадлежности, шовный и перевязочный материал и мн. др.
Значимость тех или иных видов внутрибольничной инфекции во многом зависит от профиля лечебного учреждения. Так, в ожоговых отделениях преобладает синегнойная инфекция, которая в основном передается через предметы ухода и руки персонала, а главным источником внутрибольничной инфекции являются сами пациенты. В учреждениях родовспоможения основную проблему представляет стафилококковая инфекция, распространяемая медицинским персоналом-носителем золотистого стафилококка. В урологических отделениях доминирует инфекция, вызываемая грамотрицательной флорой: кишечной, синегнойной палочкой и др. В педиатрических стационарах особую значимость имеет проблема распространения детских инфекций – ветряной оспы, эпидемического паротита, краснухи, кори. Возникновению и распространению внутрибольничной инфекции способствуют нарушение санитарно-эпидемиологического режима ЛПУ (несоблюдение личной гигиены, асептики и антисептики, режима дезинфекции и стерилизации, несвоевременное выявление и изоляция лиц-источников инфекции и т. д.).
К группе риска, в наибольшей степени подверженной развитию внутрибольничной инфекции, относятся новорожденные (особенно недоношенные) и дети раннего возраста; пожилые и ослабленные пациенты; лица, страдающие хроническими заболеваниями (сахарным диабетом, болезнями крови, почечной недостаточностью), иммунодефицитом, онкопатологией. Восприимчивость человека к внутрибольничным инфекциям увеличивается при наличии у него открытых ран, полостных дренажей, внутрисосудистых и мочевых катетеров, трахеостомы и других инвазивных устройств. На частоту возникновения и тяжесть течения внутрибольничной инфекции влияет долгое нахождение пациента в стационаре, длительная антибиотикотерапия, иммуносупрессивная терапия.
Классификация внутрибольничных инфекций
По длительности течения внутрибольничные инфекции делятся на острые, подострые и хронические; по тяжести клинических проявлений – на легкие, среднетяжелые и тяжелые формы. В зависимости от степени распространенности инфекционного процесса различают генерализованные и локализованные формы внутрибольничной инфекции. Генерализованные инфекции представлены бактериемией, септицемией, бактериальным шоком. В свою очередь, среди локализованных форм выделяют:
- инфекции кожи, слизистых и подкожной клетчатки, в т. ч. послеоперационных, ожоговых, травматических ран. В частности, к их числу относятся омфалит, абсцессы и флегмоны, пиодермия, рожа, мастит, парапроктит, грибковые инфекции кожи и др.
- инфекции полости рта (стоматит) и ЛОР-органов (ангина, фарингит, ларингит, эпиглоттит, ринит, синусит, отит, мастоидит)
- инфекции бронхолегочной системы (бронхит, пневмония, плеврит, абсцесс легкого, гангрена легкого, эмпиема плевры, медиастинит)
- инфекции пищеварительной системы (гастрит, энтерит, колит, вирусные гепатиты)
- глазные инфекции (блефарит, конъюнктивит, кератит)
- инфекции урогенитального тракта (бактериурия, уретрит, цистит, пиелонефрит, эндометрит, аднексит)
- инфекции костно-суставной системы (бурсит, артрит, остеомиелит)
- инфекции сердца и сосудов (перикардит, миокардит, эндокардит, тромбофлебиты).
- инфекции ЦНС (абсцесс мозга, менингит, миелит и др.).
В структуре внутрибольничных инфекций на долю гнойно-септических заболеваний приходится 75-80%, кишечных инфекций — 8-12%, гемоконтактных инфекций — 6-7%. На прочие инфекционные заболевания (ротавирусные инфекции, дифтерию, туберкулез, микозы и др.) приходится около 5-6%.
Диагностика внутрибольничных инфекций
Критериями, позволяющими думать о развитии внутрибольничной инфекции, служат: возникновение клинических признаков заболевания не ранее чем через 48 часов после поступления в стационар; связь с проведением инвазивного вмешательства; установление источника инфекции и фактора передачи. Окончательное суждение о характере инфекционного процесса получают после идентификации штамма возбудителя с помощью лабораторных методов диагностики.
Для исключения или подтверждения бактериемии проводится бактериологический посев крови на стерильность, желательно не менее 2-3-х раз. При локализованных формах внутрибольничной инфекции микробиологическое выделение возбудителя может быть произведено из других биологических сред, в связи с чем выполняется посев мочи, кала, мокроты, отделяемого ран, материала из зева, мазка с конъюнктивы, из половых путей на микрофлору. Дополнительно к культуральному методу выявления возбудителей внутрибольничных инфекций используются микроскопия, серологические реакции (РСК, РА, ИФА, РИА), вирусологический, молекулярно-биологический (ПЦР) методы.
Лечение внутрибольничных инфекций
Сложности лечения внутрибольничной инфекции обусловлены ее развитием в ослабленном организме, на фоне основной патологии, а также резистентностью госпитальных штаммов к традиционной фармакотерапии. Больные с диагностированными инфекционными процессами подлежат изоляции; в отделении проводится тщательная текущая и заключительная дезинфекция. Выбор противомикробного препарата основывается на особенностях антибиотикограммы: при внутрибольничной инфекции, вызванной грамположительной флорой наиболее эффективен ванкомицин; грамотрицательными микроорганизмами – карбапенемы, цефалоспорины IV поколения, аминогликозиды. Возможно дополнительное применение специфических бактериофагов, иммуностимуляторов, интерферона, лейкоцитарной массы, витаминотерапии.
При необходимости проводится чрескожное облучение крови (ВЛОК, УФОК), экстракорпоральная гемокоррекция (гемосорбция, лимфосорбция). Симптоматическая терапия осуществляется с учетом клинической формы внутрибольничной инфекции с участием специалистов соответствующего профиля: хирургов, травматологов, пульмонологов, урологов, гинекологов и др.
Профилактика внутрибольничных инфекций
Основные меры профилактики внутрибольничных инфекций сводятся к соблюдению санитарно-гигиенических и противоэпидемических требований. В первую очередь, это касается режима дезинфекции помещений и предметов ухода, применения современных высокоэффективных антисептиков, проведения качественной предстерилизационной обработки и стерилизации инструментария, безукоснительного следования правилам асептики и антисептики.
Медицинский персонал должен соблюдать меры индивидуальной защиты при проведении инвазивных процедур: работать в резиновых перчатках, защитных очках и маске; осторожно обращаться с медицинским инструментарием. Большое значение в профилактике внутрибольничных инфекций имеет вакцинация медработников от гепатита В, краснухи, гриппа, дифтерии, столбняка и других инфекций. Все сотрудники ЛПУ подлежат регулярному плановому диспансерному обследованию, направленному на выявление носительства патогенов. Предупредить возникновение и распространение внутрибольничных инфекций позволит сокращение сроков госпитализации пациентов, рациональная антибиотикотерапия, обоснованность проведения инвазивных диагностических и лечебных процедур, эпидемиологический контроль в ЛПУ.
Источник
Внутрибольничные инфекции (инфекции, связанные с медицинским вмешательством)
Автор: врач – клинический фармаколог Трубачева Е.С.
Автор: врач – клинический фармаколог Трубачева Е.С.
Заканчивается 2019 год, который для автора стал знаменательным по очень многим причинам, одна из которых в том, что благодаря интересу компании «Видаль» удалось начать воплощать давнюю идею написания «Азбуки антибиотиков», основной целью которой было не только знакомство коллег с азами антибактериальной терапии, но и с такой важнейшей темой – как для нас, врачей, так и для наших пациентов – внутрибольничным инфицированием, точнее, методами его профилактики. Теперь мы, имея некоторый задел знаний, поговорим о внутрибольничных инфекциях (ВБИ) более подробно.
Еще не так давно, каких-то лет 20 назад, считалось, что стоит пациенту попасть в стационар, как он тут же обсеменяется всей живущей внутри микрофлорой. В принципе, так и было в стационарах, ведущих плановый прием, так как стоило переступить порог отделения, как в пациента тут же начинали колоться антибиотики из арсенала «что дали в аптеке» в качестве предоперационной подготовки. Естественно, первыми жертвами такого подхода становились микробы, которые не обладали никакой антибактериальной устойчивостью и просто мирно жили на человеке, ничем ему не мешая, а на их место закономерно приходило внутрибольничное зверье, пользуясь полученным за счет нерадивых нас селективным преимуществом. Как раз в первую неделю госпитализации весь процесс и укладывался. Потом пациент ложился на операционный стол и не менее закономерно развивалась минимум внутрибольничная раневая инфекция. Врачи убеждались в правоте своего подхода, следующие пациенты получали уже не один, а несколько антибиотиков на входе, их атаковало еще более злющее зверье, которое в результате настолько порочного подхода отращивало все новые и новые навыки антибиотикорезистентности, и в итоге порочный круг замкнулся. Но необходимо добавить, что внутри этого круга было еще и достаточное количество нас – врачей, сестер, санитарок, так или иначе соприкасающихся с пациентом, скорее, часто, чем редко, без перчаток, а если и в них, то с немытыми нормально руками, с масками только на полости рта, не закрывая нос и награждая несчастного все новыми и новыми штаммами уже собственной микрофлоры. И если первый путь заражения пациентов, связанный с превентивным использованием антибиотиков, так или иначе удалось преодолеть (но до сих пор автор регулярно натыкается на попытки оправдания той, 20-летней давности, о том, что пациент самопроизвольно внутрибольничной флорой обрастает), то изжить «грязные» руки пока не удалось нигде, и я до сих пор ощущаю себя Земмельвейсом, или Дон Кихотом, борющимся с ветряными мельницами.
Давайте посмотрим на проблему более конкретно, тем более, что от нее напрямую зависит жизнь самых тяжелых и сложных пациентов. Предупредим сразу, теоретическую часть вопроса вы можете прочитать в огромном количестве публикаций научного и научно-популярного характера. Мы поговорим как врачи-практики, что и откуда берется, и как от этого избавиться.
Зачем нам это надо? Про «ятрогенные преступления» помним? Так вот, ВБИ – это чистейшая и абсолютная ятрогения, и что самое неприятное, в нее уже умеют в ФСБ (смотрите дело хабаровского кардиоцентра), а депутаты с сенаторами додумались до «второго закона Яровой», ужесточающего ответственность за внутрибольничное инфицирование пока только гепатитами и ВИЧ, но кто сказал, что следующим шагом не станет весь остальной перечень возбудителей? А санкции там не шуточные – от 7 до 12 строгого режима. В общем, шутки кончились, и в глазах общественности врача окончательно приравнивают к убийце. Настоящих же специалистов, а тем более экспертов по этой тематике, боимся, исчезающе мало. Автор несколько лет назад опротестовывал экспертизу, в которой хирургов обвиняли в смерти пациента на основании, внимание, обнаружения эпидермального стафилококка в ране! И чего этот стафилококк, мирно обитающий, что на коже, что в ранах, там забыл, правда? И что в голове было у эксперта, когда он писал эту чушь, помноженную на то, что если бы был введен ципрофлоксацин (где ципро, а где эпидермальный стаф, о котором мы обязательно поговорим отдельно), то смерть была бы предотвратимой. И писал это не абы кто, а главный специалист по хирургии. И вот такое чудо в перьях может оказаться вашим могильщиком. Ах да, ту экспертизу мы отбили.
Итак, первое и основное, что уже неоднократно сказано, но что необходимо запомнить, – МИКРОБЫ, ВЫЗЫВАЮЩИЕ ВБИ, НЕ УМЕЮТ НИ ЛЕТАТЬ, НИ ХОДИТЬ, НИ ПОЛЗАТЬ, и оказываются в организме пациента только с нашей медицинской помощью, потому эти состоянии и названы – инфекции, связанные с медицинским вмешательством. А под вмешательством может рассматриваться вообще любое действие с пациентом – перевязка, установка зонда или дренажа, отсасывание мокроты, эндоскопические манипуляции и т.д. и т.п.
Кто более других подвержен рискам ВБИ?
- Соматически тяжелые пациенты
- Пациенты с сопутствующими заболеваниями
- Дети и пожилые пациенты
- Все, вне зависимости от возраста, ранее получавшие антибиотики или находившиеся по любому поводу в ОРИТ, ПИТ или просто в стационаре (если это только не ваше отделение, и вы точно знаете, что с ним происходило)
- Пациенты, переведенные из других ЛПУ (на них обычно просто лютый зоопарк всего, и они опасны не только сами для себя, но еще и для всех остальных пациентов не только отделения, но и вообще больницы)
Какие ЛПУ и отделения наиболее рискованны по ВБИ?
- Стационары, выстроенные в виде единого здания, либо имеющие общие переходы. В больницах, выстроенных в виде отдельных, несообщающихся корпусов, поддерживать cанэпидрежим и режим нераспространения ВБИ несопоставимо проще.
- Стационары, в которых гнойные отделения находятся в одном здании с чистыми, – тут можно убиться вусмерть, но синегнойку с ацинеткой вывести будет невозможно в принципе, если только не обстраивать классический санпропускник на входе и выходе из гнойных в чистые.
- Стационары, чьи отделения не имеют палат-изоляторов. Можно опять же расшибиться в лепешку, но если вы не можете изолировать пациента с устойчивой микрофлорой от остальных, эти самые все остальные и полягут.
- Самыми опасными же являются отделения реанимации и ПИТЫ, ввиду высочайшего процента использования антибиотиков, кроме того, онкологические и онкогематологические отделения, гнойные же отделения скорее опасны для чистых, чем сами для себя.
- Вообще, любой стационар с отсутствующим микробиологическим мониторингом, без собственной бак. лаборатории и службы эпиднадзора в виде эпидемиологов и натасканного на тему клинического фармаколога, – это не самое лучшее место для того, чтобы там оказаться в качестве пациента, тем более врачу (вы же помните, что в каждом из нас свой зоопарк?)
Что делать?
Отвечая на этот вопрос, автор мог бы написать пособие толщиной в «Войну и мир», но постарается уместиться в отведенный ему формат.
1. Мыть руки. Нет, даже вот так – МЫТЬ РУКИ – и делать это правильно. Методику мытья вы все прекрасно знаете. Если не знаете – берите СанПин и внимательно его изучайте по всем пунктам:
12.4. Гигиеническая обработка рук
12.4.1. Гигиеническую обработку рук следует проводить в следующих случаях:
- перед непосредственным контактом с пациентом;
- после контакта с неповрежденной кожей пациента (например, при измерении пульса или артериального давления);
- после контакта с секретами или экскретами организма, слизистыми оболочками, повязками;
- перед выполнением различных манипуляций по уходу за пациентом;
- после контакта с медицинским оборудованием и другими объектами, находящимися в непосредственной близости от пациента;
- после лечения пациентов с гнойными воспалительными процессами, после каждого контакта с загрязненными поверхностями и оборудованием.
12.4.2. Гигиеническая обработка рук проводится двумя способами:
- гигиеническое мытье рук мылом и водой для удаления загрязнений и снижения количества микроорганизмов;
- обработка рук кожным антисептиком для снижения количества микроорганизмов до безопасного уровня.
12.4.3. Для мытья рук применяют жидкое мыло с помощью дозатора (диспенсера). Вытирают руки индивидуальным полотенцем (салфеткой), предпочтительно одноразовым.
12.4.4. Гигиеническую обработку рук спиртосодержащим или другим разрешенным к применению антисептиком (без их предварительного мытья) проводят путем втирания его в кожу кистей рук в количестве, рекомендуемом инструкцией по применению, обращая особое внимание на обработку кончиков пальцев, кожи вокруг ногтей, между пальцами. Непременным условием эффективного обеззараживания рук является поддержание их во влажном состоянии в течение рекомендуемого времени обработки.
12.4.5. При использовании дозатора новую порцию антисептика (или мыла) наливают в дозатор после его дезинфекции, промывания водой и высушивания. Предпочтение следует отдавать локтевым дозаторам и дозаторам на фотоэлементах.
12.4.6. Кожные антисептики для обработки рук должны быть легко доступны на всех этапах лечебно-диагностического процесса. В подразделениях с высокой интенсивностью ухода за пациентами и с высокой нагрузкой на персонал (отделения реанимации и интенсивной терапии и т.п.) дозаторы с кожными антисептиками для обработки рук должны размещаться в удобных для применения персоналом местах (у входа в палату, у постели больного и др.). Следует также предусматривать возможность обеспечения медицинских работников индивидуальными емкостями (флаконами) небольших объемов (до 200 мл) с кожным антисептиком.
12.4.7. Использование перчаток.
12.4.7.1. Перчатки необходимо надевать во всех случаях, когда возможен контакт с кровью или другими биологическими субстратами, потенциально или явно контаминированными микроорганизмами, слизистыми оболочками, поврежденной кожей.
12.4.7.2. Не допускается использование одной и той же пары перчаток при контакте (для ухода) с двумя и более пациентами, при переходе от одного пациента к другому или от контаминированного микроорганизмами участка тела к чистому. После снятия перчаток проводят гигиеническую обработку рук.
12.4.7.3. При загрязнении перчаток выделениями, кровью и т.п. во избежание загрязнения рук в процессе их снятия следует тампоном (салфеткой), смоченным раствором дезинфицирующего средства (или антисептика), убрать видимые загрязнения. Снять перчатки, погрузить их в раствор средства, затем утилизировать. Руки обработать антисептиком.
Перевожу с бюрократического на русский — перед каждым контактом с пациентом, а также при контакте с разными частями тела пациента (там разные микробы живут), моем руки и меняем перчатки. Нет, я не знаю, как нагнуть администрацию, чтобы перчатки были в товарных количествах, но если держать в голове второй «закон Яровой», может, и получится найти слова, чтобы заваливать служебками эпидемиолога (тогда он виноват будет, как и получилось в случае с Хабаровском).
Руки под перчатки надо мыть! Ибо они имеют свойство рваться, причем в самый неподходящий момент. Потом будете следователю долго объяснять, как вы торопились и вообще никогда такого не было, а тут… Лучше все-таки до автоматизма отработать навык, чем потом расхлебывать его отсутствие.
2. Правильно вести документацию. Автор в курсе, как не любят, а где-то даже ненавидят бумажную работу хирурги. Что «лучше семь операций, чем одна история», но судить и сажать будут за историю, а не за операцию. И отбивать вас легче, когда документы в порядке. И одной из обязательных записей должна стать «перед началом манипуляции, перевязки, исследования (нужное подчеркнуть) руки обработаны так-то, надеты перчатки размера такого-то». Да, автор в курсе, что похож на Земмельвейса, но тот-то в итоге оказался прав, а опыт автора показывает, что при таком подходе и дотошности и от ВБИ вполне реально избавиться, и докторов от всяких «экспертов» отбивать.
3. Регулярно терзать эпидемиологическую службу на предмет результатов мониторингов или служебок по расходникам и т. п. Не все же им вас терзать. Приставать лучше всего письменно, чтобы следы этих приставаний оставались, они могут очень сильно пригодиться в будущем.
4. Ну и учиться, учиться и еще раз учиться. Или менять специальность, так как к огромному сожалению все, что связано с медициной, особенно критических состояний, стало слишком опасным.
Но несмотря на такой невеселый разговор, автор и редакция Видаль от всей души хотела бы поздравить Вас с наступающим 2020 годом и выражает надежду, что наш цикл стал полезной частичкой уходящего 2019 года.
Источник