- Способы удаления внутриглазных инородных тел
- Способы удаления внутриглазных инородных тел
- Извелечение немагнитных инородных тел глаза из передней камеры и из радужной оболочки
- Способы удаления внутриглазных инородных тел
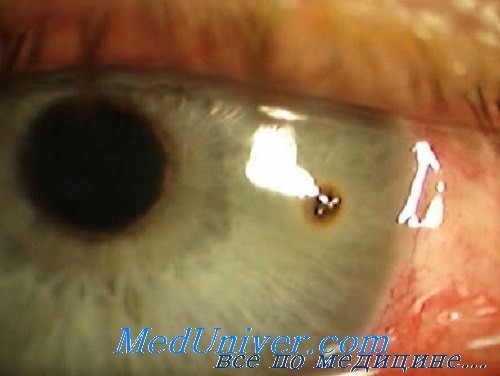
- Инородные тела в передней камере глаза
- Инородные тела в хрусталике
- Инородные тела в заднем сегменте глаза
Способы удаления внутриглазных инородных тел
Возможности успешного удаления инородных тел, расположенных в заднем сегменте глаза, возросли в последнее время вместе с прогрессом в области хирургического оснащения. До внедрения в практику витрэктомии для удаления всех магнитных внутриглазных инородных тел применяли магнит. При таком способе удаления острота зрения по таблице Снеллена в послеоперационном периоде составляла 20/40 в 55—60% случаев.
Однако большинство авторов считает, что применение внешнего магнита сопровождается ненужным риском дополнительного повреждения глаза, включая ретинальные разрывы и отслойки сетчатки, формирование катаракты, новые контузионные повреждения и сохранение (неудаление) внутриглазного инородного тела.
С появлением трансцилиарной витрэктомии стало возможным применение внутренних магнитов или внутриглазного пинцета для удаления инородных тел под контролем зрения. Хотя не было проведено исследования, где бы демонстрировалось преимущество витрэктомии перед наружным магнитом, ясно, что при полном визуальном контроле, который возможен только при закрытой витрэктомии, можно предотвратить нанесение дополнительных повреждений и развитие таких осложнений, как катаракта, витреальные кровоизлияния, разрывы и отслойки сетчатки.
Кроме того, с витрэктомией появилась возможность удалять инкапсулированные инородные тела и интраретинальные инородные тела, что не всегда удавалось при использовании наружного магнита. Теоретически, применение витрэктомии может снизить риск развития эндофтальмита за счет удаления патогенных микроорганизмов из стекловидного тела. Несмотря на более контролируемое удаление инородного тела, показатели остроты зрения при витрэктомии (60% — 20/40 по таблице Снеллена) такие же, как и при использовании наружного магнита. Однако частота энуклеации ниже в группе пациентов, которым была проведена витрэктомия. На практике, использование наружных магнитов прекратилось с появлением витрэктомии и в настоящее время представляет собой лишь исторический интерес.
При удалении металлического внутриглазного инородного тела для его поднятия с поверхности сетчатки после завершения удаления стекловидного тела можно использовать внутриглазной (редкоземельный) магнит и/или внутриглазной пинцет. В числе новых методик для удаления неметаллических инородных тел — применение перфторуглеродных эмульсий. При их использовании объект «всплывает» с поверхности сетчатки. Это позволяет захватить инородное тело внутриглазным пинцетом и удалить, не контактируя с поверхностью сетчатки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Способы удаления внутриглазных инородных тел
Если извлечение из глаза магнитных инородных тел является одной из хорошо разработанных глав травматологии глаза, то в отношении извлечения немагнитных инородных тел задача во многих случаях остается до сего времени исключительно трудной.
Руководящий принцип в отношении магнитных внутриглазных осколков гласит, что каждый из них должен быть извлечен из глаза. К немагнитным осколкам этот принцип в настоящее время неприложим по следующим причинам. Некоторые немагнитные инородные тела в течение многих лет могут оставаться в тканях глаза без каких-либо осложнений. С другой стороны, техника извлечения немагнитных осколков несравненно сложнее и менее безопасна для глаза, чем извлечение магнитных инородных тел.
Именно этими обстоятельствами нужно объяснить небольшое количество операций извлечения из глаза немагнитных боевых осколков, особенно по сравнению с магнитными осколками. Эти операции во время Великой Отечественной войны производились почти исключительно в госпиталях и клиниках внутреннего района и лишь в отдельных случаях во фронтовых госпиталях.
Основными показаниями к операции удаления немагнитных инородных тел из глаза являются длительно не проходящий или повторяющийся иридоциклит, а также прогрессирующее понижение функций глаза вследствие дегенеративных процессов в его тканях.
Общие правила подготовки больных к операции и анестезия при извлечении немагнитных инородных тел такие же, как при извлечении магнитных осколков.
Извелечение немагнитных инородных тел глаза из передней камеры и из радужной оболочки
Осколки, свободно лежащие в камере на поверхности радужной оболочки, удаляются через разрез, сделанный копьевидным скальпелем в роговице близ лимба. Зрачок предварительно сужают миотиками. В переднюю камеру вводят ириспинцет с поперечными нарезками (без зубцов) и им осторожно захватывают осколок, стараясь не повредить радужную оболочку. Таким же образом удаляют и ресницы, заносимые иногда в переднюю камеру в момент ранения.
Для выведения хрупких осколков (стекло и др.) более удобным является ложечковый пинцет. Инородное тело с малым удельным весом может выйти вместе с камерной влагой сразу же после разреза. Иногда удается «выкатить» малый осколок с помощью крючка цистотома или тупого крючка для радужной оболочки. Предлагают использовать для той же цели катарактальную петлю (О. И. Шершевская). П. С. Плитас рекомендует подводить под круглые и угловатые осколки изогнутую ложечку, а если нужно захватить их пинцетом, то использовать для этого капсульный пинцет Элыннига, имеющий удобный изгиб.
Если осколок расположен в толще радужной оболочки или прочно спаян с ее тканью, следует попытаться отделить его от радужки. При этом нужно соблюдать большую осторожность, чтобы не повредить сумки прозрачного хрусталика. Обычно в таких случаях приходится извлекать инородное тело вместе с радужной оболочкой (иридэктомия).
Попытки отделения инородного тела от радужки могут быть крайне затруднены появлением крови в камере. В связи с этим мы предварительно анемизируем радужную оболочку путем введения в переднюю камеру растворов адреналина с кокаином.
Наибольшие технические трудности представляет операция извлечения немагнитного инородного тела из угла передней камеры, когда оно имеет очень малые размеры и прикрыто «козырьком» лимбалыюй части роговицы. Нередко оно локализуется при этом в нижней части камеры на 6 часах (опускается сюда вследствие действия силы тяжести). Выше упоминалось, что точная диагностика малых неметаллических осколков в углу передней камеры в ряде случаев возможна ЛИШЬ С ПОМОЩЬЮ ГО’НИОСКО’ПИИ.
При локализации осколка в углу камеры многие офталмохирурги вскрывают его разрезом ab externo с предварительным выкраиванием лоскута конъюнктивы или без него (В. П. Филатов, А. И. Покровский, Е.М. Бочевер, О. И. Шершевская и др.).
Более удобный доступ к этой области дает дугообразный разрез в роговице. Этот разрез производится узким линейным скальпелем от периферии роговой оболочки по направлению к ее центру. Он не должен достигать области зрачка. Зрачок предварительно сужают пилокарпином, бензамоном или эзерином. Вкол и выкол линейного ножа мы рекомендуем производить не в лимбе, как предлагал Гааб, а в роговице, немного отступя от лимба, чтобы иметь возможность провести всю операцию бескровно.
Сделав дугообразный разрез в роговице, нужно осторожно приподнять роговичный лоскут острым крючком (одно- или двузубым), ввести в угол камеры тонкий пинцет с поперечными нарезками, захватить инородное тело и вывести его. В послеоперационном периоде нужно 2—3 дня впускать миотики, чтобы предупредить образование передних синехий. Бинокулярная повязка и постельный режим показаны в течение 5 дней.
Пользуясь этой методикой, мы извлекли из угла передней камеры в 2 случаях осколки стекла (0,7 х 1 мм и 1х2 мм), в 3 случаях — частицы бездымного пороха (0,7 х 2 мм) и в 1 случае — точечный металлический осколок, который считался немагнитным, так как до операции вывести его из угла камеры с помощью магнита (в том числе и мощного) не удавалось. В последнем случае во время операции осколок оказался прочно спаянным с окружающими его тканями, но был захвачен и извлечен пинцетом. При проверке после операции он оказался слабомагнитным.
Извлечение частицы пороха из угла камеры в одном из наших случаев потребовало применения цистотома. Частица пороха имела вид тонкой палочки (0,7х2 мм), которая прочно удерживалась в углу камеры поперечным Рубцовым тяжем (передней синехией). Это было обнаружено еще до операции благодаря гониоокопии. Во время операции захватить инородное тело пинцетом не удалось, но после того, как цистотом сдвинул частицу пороха с места, она сама «выкатилась» из глаза через разрез в роговице.
В другом случае мы даже не пытались захватить малый осколочек стекла пинцетом, а сразу же после разреза роговицы ввели в угол камеры узкий катарактальный шпадель и им осторожно вывели инородное тело.
Лишь у 2 из 8 оперированных по этому способу больных нам не удалось извлечь инородное тело из угла передней камеры (тонкие осколочки стекла 1х1.5 мм, диагносцированные с помощью гониоскопии). Заживление дугообразного разреза роговицы после этой операции протекает хорошо и заканчивается образованием малозаметного линейного рубца, не влияющего на остроту зрения. У всех больных, имевших до операции хорошее зрение (0,8—1,0), оно осталось таким же и после операции.
Положительный отзыв о дугообразном разрезе роговицы для извлечения немагнитного инородного тела из угла передней камеры дает также А. А. Айдаралиев.
П. Ф. Архангельский с успехом применял другой способ подхода к инородному телу в углу передней камеры. С помощью трепана ФМ-III он делал разрез в форме полукруга в области лимба и, отогнув лоскут роговицы, извлекал инородное тело через трепанационное отверстие.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Способы удаления внутриглазных инородных тел
Ведение травм с предполагаемыми внутриглазными инородными телами начинают еще до подтверждения диагноза. При этом избегают чрезмерных манипуляций с травмированным глазом. На глаз помещают защитное покрытие и дают строгие указания пациенту не касаться глаза.
При лечении пациентов с инородными телами глаза преследуют четыре главные цели:
1. Сохранение зрения;
2. Профилактика инфекционных осложнений;
3. Восстановление нормальной структурной целостности глаза;
4. Профилактика отдаленных последствий. При наличии показаний проводится профилактика столбняка. Большинство хирургов предпочитает начать немедленное введение антибиотиков с профилактической целью. При неотложных состояниях введение антибиотиков начинают до или во время обследования. Выбор антибиотика должен быть обусловлен наиболее часто встречающейся при открытых травмах глаза флорой. Использование антибиотиков противоречиво и будет обсуждаться в данной главе ниже.
Окончательная локализация инородного тела и степень сопутствующих повреждений определяют доступ и объем хирургического вмешательства. Локализация инородных тел в передней камере, в хрусталике или в заднем сегменте глаза обусловливает особенности хирургического лечения.
Инородные тела в передней камере глаза
От 1/4 до 1/3 внутриглазных инородных тел остаются в переднем сегменте до задней капсулы хрусталика. Технически их удаление менее сложно, чем удаление инородных тел с задней локализацией. Роговичные и лимбальные раны освобождают от выпавшей радужки, при этом всегда лучше провести репозицию выпавшей сосудистой оболочки, если это выполнимо. Рану зашивают 10/0 нейлоновыми швами.
После восстановления глубины передней камеры производят лимбальный парацентез или косой роговичный разрез, отступив на несколько часов от инородного тела. Для поддержания глубины передней камеры и защиты эндотелия роговицы и передней капсулы хрусталика используют вискоэластик. Вискоэластик также можно использовать для удаления небольших инородных тел, этот метод обеспечивает безопасное и эффективное удаление. Если визуализация инородного тела затруднена, можно использовать хирургическую гониоскопическую линзу для прямой визуализации инородного тела, что снижает риск повреждений радужки, которые часто возникают при попытках захвата инородного тела вслепую. После локализации инородного тела его захватывают пинцетом и удаляют через созданный разрез, который при необходимости можно увеличить.
Для удаления инородных тел, расположенных в радужке, иногда требуется применение бимануальных методов. Для удаления металлических инородных тел иногда можно использовать магнит.
Инородные тела в хрусталике
Внутрихрусталиковые инородные тела встречаются нечасто, составляя лишь 7—10% от всех внутриглазных инородных тел. Большинство из них удаляют сразу во время первичной хирургической обработки с целью профилактики присоединения инфекции, развития воспаления, вторичной катаракты или сидероза. Разрыв капсулы хрусталика существенно увеличивает риск развития посттравматического эндофтальмита. Хирургическое удаление внутрихрусталиковых инородных тел хорошо описано.
Можно выполнить обычную факоэмульсификацию с удалением инородного тела при помощи пинцета. Небольшие внутриглазные инородные тела могут спонтанно рассасываться, инкапсулироваться, терять магнитные свойства и становиться рентгенопрозрачными. Такие внутрихрусталиковые инородные тела могут оставаться в глазу долгое время, не требуя хирургического удаления.26 В литературе описаны подобные клинические случаи, например, 18-летний пациент с внутрихрусталиковым инородным телом с остротой зрения 20/20 через 13 лет после травмы, 61-летний пациент со зрением 20/25 через 23 года после травмы, 58-летний пациент, который сохранял хорошую остроту зрения в течение 40 лет без развития сидероза.
Предполагается, что небольшие раны передней капсулы хрусталика могут самостоятельно заживать и реэпителизироваться, изолируя инородное тело.
Таким образом, при невысоком риске инфекционных осложнений, ограниченном воспалении и отсутствии признаков формирования катаракты оптимальным методом ведения внутрихрусталиковых инородных тел является наблюдение. Однако, если инородное тело в хрусталике обладает магнитными свойствами, следует периодически, каждые 2—3 месяца, делать электроретинограммы (ЭРГ) для контроля развития сидероза.
Это опасное осложнение железосодержащих внутрихрусталиковых инородных тел характеризуется гетерохромией, мидриазом, катарактой, хроническим увеитом, вторичной глаукомой, пигментной дегенерацией сетчатки и отеком диска зрительного нерва. Изменения на ЭРГ, характерные для сидероза, включают увеличенную а-волну и нормальную вначале b-волну с последующим ее снижением (или затуханием) при прогрессировании процесса.
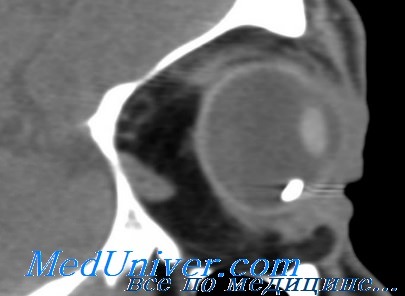
Клинический случай: внутрихрусталиковое инородное тело. 23-летний мужчина обратился в кабинет неотложной помощи с жалобами на ощущение инородного тела в левом глазу. Он получил удар в лицо осколком металла за 3 дня до обращения, когда обрабатывал металл молотком без защитных очков. При обследовании острота зрения составляла 20/20, ВГД было в норме, на роговице было выявлена рана в стадии заживления, отмечены разрыв передней капсулы хрусталика и инородное тело в хрусталике. Передняя камера была глубокая, тест Зейделя отрицательный. В стекловидном теле инородных тел обнаружено не было. УЗИ и КТ глазницы подтвердили наличие изолированного металлического инородного тела в хрусталике.
Учитывая хорошее зрение пациента, отсутствие инфекции, сидероза или катаракты, была избрана выжидательная тактика. Пациент получал антибиотики внутрь, а также местно вместе со стероидами. Пациенту было рекомендовано периодическое наблюдение. Пациент пропустил несколько визитов, но появился через 6 недель после травмы. Была сделана ЭРГ, которая выявила увеличение а-волны, что характерно для раннего развития сидероза. Палочковая и колбочковая ЭРГ также имела увеличенные амплитуду и латентность. Кроме того, пациент жаловался на ухудшение зрения, и у него развилась травматическая субкапсулярная катаракта (С). Учитывая изменения ЭРГ и развитие катаракты, инородное тело было удалено при помощи пинцета (D), была выполнена факоэмульсификация хрусталика с имплантацией ИОЛ. Зрение пациента при выписке составляло 20/20, развития дальнейших осложнений не отмечалось.
Инородные тела в заднем сегменте глаза
Задний сегмент глаза является наиболее частым местом локализации внутриглазных инородных тел, при таких травмах для выбора тактики ведения пациента требуется консультация витреоретинального хирурга. Техника хирургического вмешательства при локализации внутриглазных инородных тел в заднем сегменте глаза значительно изменилась с появлением закрытой витрэктомии. Хотя в нескольких исследованиях не было выявлено различий в исходах для зрения при использовании электромагнита и при проведении витрэктомии через плоскую часть цилиарного тела, витрэктомическая техника позволяет удалять инородные тела под контролем зрения, способствует улучшению зрительных функций и снижает риск эндофтальмита.
Срок удаления внутриглазных инородных тел остается предметом обсуждений. Задняя локализация внутриглазных инородных тел обычно является показанием к срочному хирургическому вмешательству. Предполагается, что немедленное удаление снижает риск развития эндофтальмита. Удаление инородных тел глаза с локализацией в заднем сегменте глаза обычно требует применения широкого диапазона витреоретинальных приемов. Обычный порядок действий, как правило, включает ПХО первичной раны, экстракцию хрусталика через плоскую часть цилиарного тела, стабилизацию и восстановление сетчатки и собственно удаление инородного тела с помощью пинцета или магнита.
Часто рекомендуется профилактическое пломбирование склеры, так как в таких случаях имеется высокий риск развития пролиферативной витреоретинопатии. Хотя необходимость интравитреального введения антибиотиков не доказана, авторы выступают за их использование, если обстоятельства позволяют.
Клинический случай: внутриглазное инородное тело. 30-летний мужчина занимался ковкой металла, когда почувствовал, как что-то ударило его в левый глаз. Он сразу ощутил умеренную боль в глазу и небольшое снижение зрения. Он поступил в отделение неотложной помощи для лечения. При обследовании: острота зрения 20/20-OD и 20/70-OS, относительный афферентный зрачковый дефект отсутствует, ВГД 22 на OD и 23 на OS. При осмотре на щелевой лампе передней камеры не выявили ранений роговицы и трансиллюминационных дефектов радужки или капсулы хрусталика.
Подозрительный участок обнаружили на склере с височной стороны, но он был скрыт отеком и хемозом конъюнктивы. На поверхности задней капсулы хрусталика было выявлено небольшое витреальное кровоизлияние. Осмотр глазного дна выявил металлический фрагмент треугольной формы, расположенный в сетчатке кверху и темпорально от макулы и немного ниже верхневисочной сосудистой аркады. УЗ-сканирование в В-режиме выявило одно инородное тело, которое визуализировали при осмотре глазного дна. На глаз поместили защитное покрытие, пациенту назначили в/венное введение антибиотиков и хирургическое вмешательство. Пациенту была выполнена трансцилиарная витрэктомия, инородное тело удалили при помощи магнита. Через три недели после операции наблюдали прилегание сетчатки; было ясно видно место расположения удаленного инородного тела. Острота зрения составляла 20/200.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник