- Удаление опухоли головного мозга: показания, виды операции и послеоперационный период
- Показания и противопоказания к операции
- Разновидности операции по удалению опухоли
- Трепанация черепа
- Эндоскопия
- Стереотаксическая трепанация
- Иссечение отдельных костей черепа
- Подготовка к операции
- Проведение операции
- Открытая операция
- Эндоскопия
- Стереохирургия
- Послеоперационный период
- Возможные осложнения
- Злокачественные опухоли головного мозга
- Какие бывают злокачественные опухоли мозга
- Как лечат опухоли мозга?
- Как проводят операцию?
Удаление опухоли головного мозга: показания, виды операции и послеоперационный период
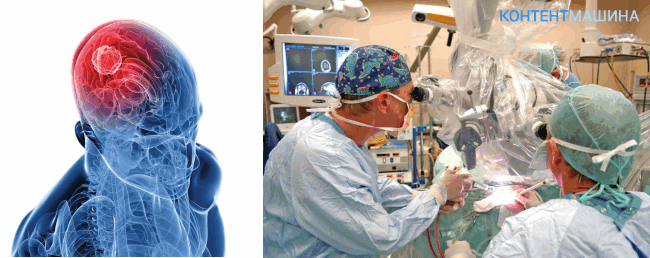
Доброкачесвенные или злокачественные новообразования могут локализоваться в различных отделах головного мозга. Приоритетным методом лечения патологии является удаление опухоли головного мозга проведением операции на мозг. Так как опухоль ограничена соседними тканями, ее развитие приводит к сдавливанию мозговых центров и функциональным нарушениям в соответствующих структурах. В 2% случаев новообразование становится причиной летального исхода.
Показания и противопоказания к операции
Операция показана в следующих случаях:
- активно развивающаяся опухоль;
- опухоль, не имеющая тенденций к росту, но негативно влияющая на отделы мозга, т. е. сдавливает и блокирует сосуды, нервные стволы, рецепторы;
- новообразование расположено в легкодоступном сегменте мозга и вероятность развития осложнений после операции минимальна;
- доброкачественная опухоль, при развитии которой повышается шанс ее перерождения в злокачественную форму.
Несмотря на то, что только консервативное лечение практически в 100% случаев заканчивается летально, иногда врачи отказывают пациенту в операции.
Такое решение принимают в случаях, когда хирургическое вмешательство опасно из-за наличия фоновых патологий:
- пожилого возраста пациента;
- общего истощения организма;
- метастазов в окружающие ткани;
- опухоль находится в труднодоступном месте;
- прогноз выживаемости после удаления ниже, чем прогноз выживаемости с новообразованием.
Разновидности операции по удалению опухоли
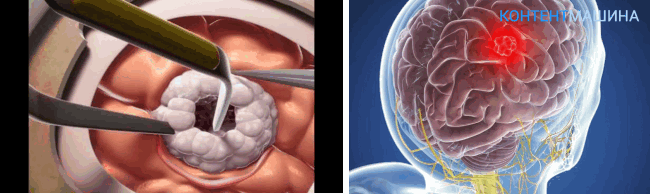
При наличии опухоли в головном мозге требуется ее радикальное удаление. Из-за чего хирургическое вмешательство становится травматичным и, зачастую, невозможным. В особенности если рядом с новообразованием расположены жизненно важные отделы.
Но даже при условии максимального иссечения тела опухоли хирург должен провести процедуру не задев здоровые ткани.
Методы удаления опухолей головного мозга:
- трепанация черепной коробки;
- эндоскопия;
- стереотаксическая трепанация;
- иссечение отдельных костей черепа.
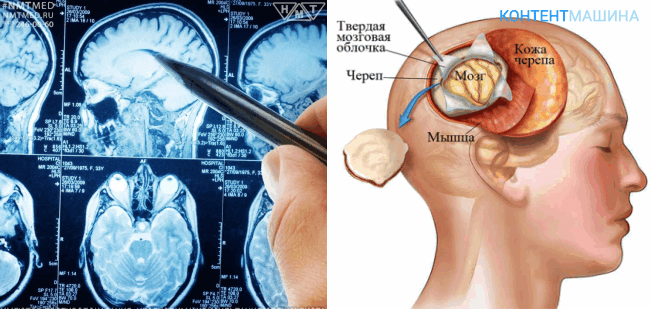
Трепанация черепа
Трепанация черепа или краниотомия – это операция, при которой хирургический доступ к рабочей области формируют непосредственно на черепной коробке, создавая отверстие.
При создании прямого доступа для инструментов специалист удаляет часть костных тканей вместе с надкостницей.
Трепанация является классической методикой. Общая длительность процедуры составляет от 2 до 4 часов.
По завершении операции отверстие в черепе перекрывают ранее удаленным костным фрагментом и фиксируют при помощи титановых пластин и винтов.
ВНИМАНИЕ! Особенно опасны операции краниотомии с доступом в основании черепа – части черепа, поддерживающей нижние отделы головного мозга.
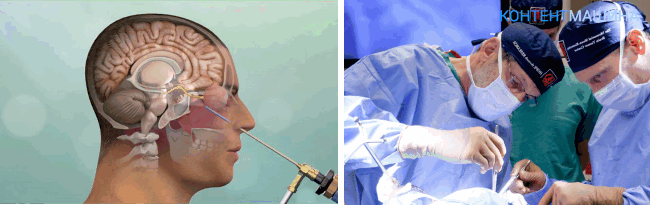
Эндоскопия
Эндоскопическая трепанация проводится при помощи эндоскопа, вводимого внутрь черепной коробки через небольшое отверстие.
Он оснащен микрооптическим оборудованием, подающим изображение на монитор и позволяющим контролировать ход операции.
По завершении основных манипуляций на головном мозге удаленные ткани вынимают из черепной коробки при помощи микронасоса или электропинцета.
Стереотаксическая трепанация
Иссечение новообразования путем стереотаксической операции не требует открытого вмешательства.
Вместо привычного хирургического скальпеля используется луч гамма-излучения, фотонов или протонов. Этот световой пучок излучения разрушает опухоль.
Метод широко применяют при раке головного мозга.
ВНИМАНИЕ! Стереотаксическая операция безболезненна и не требует наркоза.
Иссечение отдельных костей черепа
Операция является разновидностью краниотомии.
Во время хирургического вмешательства удаляют некоторые кости черепа для организации доступа к опухоли.
Но по завершении манипуляций костный лоскут не возвращают на место, а удаляют навсегда.
Подготовка к операции
Важнейший этап подготовки к операции – изучение опухоли и места ее локализации. А также разработка стратегии удаления опухоли головного мозга.
В медицине существуют две противоположные стратегии:
- иссечение тканей новообразования с полным сохранением функций мозга – чревато рецидивами;
- иссечение тканей новообразования в полном объеме, вплоть до здоровых тканей – высокий риск повреждения здоровых тканей мозга.
При наличии показаний перед хирургическим вмешательством проводят подготавливающие процедуры:
- понижение внутричерепного давления при помощи препаратов или уже на операционном столе, в ходе операции;
- стабилизация организма – действия, направленные на восстановление нормальных показателей давления, сердечной и легочной деятельности;
- биопсия – забор тканей новообразования с целью провести предварительные исследования изъятого материала.
В обязательном порядке все пациенты проходят следующие обследования:
- КТ;
- МРТ;
- флюорографию;
- ангиографию;
- анализы крови и мочи.
Проведение операции
В большинстве случаев удаление опухоли головного мозга требует операции с использованием общего наркоза.
Исключение составляет только стереотаксическое вмешательство.
Но иногда хирургу требуется, чтобы пациент не был погружен в сон и мог взаимодействовать с врачом. Специалист задает вопросы и проверяет, как функционируют центры, отвечающие за речь, восприятие, память и т.д.
Открытая операция
С помощью йода врач наносит на голову пациента разметку. Обозначается линия, соединяющая уши и перпендикуляр от переносицы до черепного основания.
Полученные квадраты делятся на еще более мелкие сектора. В месте разреза также наносится разметка.
Когда приготовления завершены врач совершает надрез мягких тканей и запаивает кровоточащие сосуды посредством электрического тока. Затем костные ткани подлежат трепанации.
Когда костный фрагмент удален, хирург может удалить новообразование тупым методом. Сосуды, сообщенные с новообразованием, пересекаются и прижигаются.
Если опухоль оказалась слишком обширной или доступ был рассчитан неверно, врач может прибегнуть к вторичной резекции кости.
Если опухоль проросла в костную ткань, перед возвращением костного лоскута хирург пытается удалить с него ткани новообразования.
ВНИМАНИЕ! Если костный фрагмент поражен раковыми клетками, вместо иссеченной кости пациенту устанавливают титановый протез.
На финальном этапе операции титановый барьер или костный фрагмент закрепляются на черепе, а мягкие ткани сшиваются.
Эндоскопия
Техника проведение процедуры отличается от открытой методики.
Больной также находится под наркозом. В операционном зале находятся ЛОР и хирург.
Исходя из места расположения опухоли, хирургический доступ организуют через носовую полость или через искусственно сформированный ход в ротовой/носовой полости.
К опухоли поводят эндоскоп, передающий изображение на экран монитора. Аппараты УЗИ, рентген и МРТ обеспечивают дополнительный контроль.
ВНИМАНИЕ! Иногда введение или удаление эндоскопа приводит к развитию кровотечений. В таком случае, чтобы спасти пациента, врач может перейти к открытой операции.
Стереохирургия
На подготовительном этапе для пациента изготавливают индивидуальные иммобилизирующие элементы.
Затем создается трехмерная копия опухоли, которая позволяет рассчитать параметры облучения.
Лечение длится от трех до пяти дней. Один лечебный сеанс занимает от получаса до полутора часов. Наркоз и реабилитация не требуются.
Послеоперационный период
После операции больной минимум 24 часа находится в палате интенсивной терапии, где его состояние подвергается непрерывному мониторингу. Затем пациент поступает в отделение нейрохирургии.
Если в результате операции некоторые функции мозга были нарушены, пациент проходит социальную адаптацию и обучение различным навыкам.
В процессе реабилитации пациент должен придерживаться рекомендаций врача:
- регулярно менять повязки;
- не мочить волосистую часть головы до удаления скоб;
- не мыть волосы раньше чем через 2 недели после операции;
- минимум 3 месяца не летать самолетами;
- в течение года не заниматься спортом, подразумевающим получение и нанесение ударов;
- избегать ситуаций, провоцирующих стрессовые состояния;
- не контактировать с химикатами;
- не употреблять спиртные напитки.
Если была удалена доброкачественная опухоль, послеоперационная терапия сводится к приему лекарственных препаратов.
После удаления злокачественной больному может понадобиться лучевая или химиотерапия.
Возможные осложнения
Распространенными последствиями хирургических вмешательств на головном мозге считаются:
- эпилептические приступы;
- частичное нарушение функций мозга в отдельных сферах жизнедеятельности;
- падение зрения.
Такие симптомы связаны с нарушением связей в нервных волокнах. С помощью длительной медикаментозной и физиотерапевтической коррекции можно добиться полного восстановления функций ЦНС.
- паралич;
- расстройство работы ЖКТ;
- инфекционные поражения прооперированного участка;
- расстройство работы вестибулярного аппарата;
- нарушение речевой функции и памяти.
Расстройство высшей мозговой деятельности наблюдается лишь у 6% пациентов, перенесших операцию.
Удаление опухоли головного мозга может повлечь у пациентов рецидивирующие новообразования.
Шансы повторного развития опухоли выше при неполном удалении атипичных тканей.
Источник
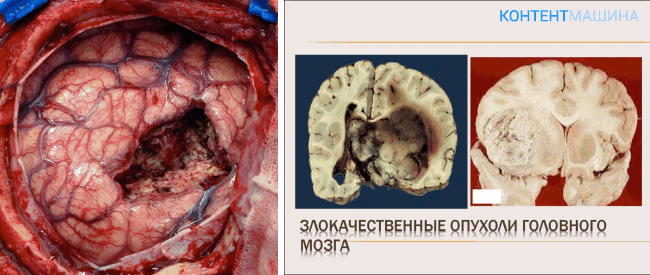
Злокачественные опухоли головного мозга
Злокачественные новообразования центральной нервной системы очень агрессивны, быстро растут и разрушают ткань мозга. При их обнаружении операцию по удалению опухоли желательно проводить как можно раньше, до развития тяжелого необратимого неврологического дефицита.
Нейрохирурги клиники НАКФФ проводят сложнейшие операции при глиобластомах и других новообразованиях ЦНС высокой степени злокачественности. Врачи могут безопасно удалить даже глубоко залегающие опухоли, так как перед вмешательством они выявляют функционально важные зоны мозга, чтобы не повредить их во время операции.
Какие бывают злокачественные опухоли мозга
Самые распространенные опухоли мозга – это глиомы и менингиомы. Первая группа развивается из мозговой ткани, вторая – из оболочек мозга. Большинство менингиом – доброкачественные, и только 1% приходится на менингиомы третьей, самой высокой степени злокачественности. В то же время большинство глиом – злокачественные.
Самая частая опухоль этого типа – глиобластома. Для глиом выделяют 4 степени злокачественности новообразований, и глиобластома имеет четвертую, самую высокую степень. Проблема её лечения заключается в том, что она часто располагается в глубине мозга, и до неё трудно добраться. К тому же, опухоль не имеет четкой границы: она врастает в окружающие здоровые ткани.
Даже самые агрессивные новообразования обычно не дают метастазов за пределы центральной нервной системы. Но они распространяются в пределах мозга, а при росте разрушают окружающие здоровые ткани.
На практике нейрохирургу, который оперирует взрослых пациентов, среди всех злокачественных новообразований чаще всего приходится сталкиваться с глиобластомой или метастатическими опухолями рака другой локализации. Большинство других образований встречаются очень редко или имеют доброкачественную природу.
- Принимаем пациентов 24/7
- Стабилизация состояния, реанимация, медицинский уход
Как лечат опухоли мозга?
Чаще всего для лечения опухолей мозга используют три метода:
Самый эффективный способ лечения – хирургическая операция. Два других способа имеют множество недостатков, поэтому применяются как дополнительные методики или у пациентов с противопоказаниями к операции.
Проблема медикаментозного лечения состоит в том, что большинство препаратов плохо проникают через гематоэнцефалический барьер. К тому же, успехи лечения далеко не самые выдающиеся. При глиобластоме стандартный препарат для химиотерапии увеличивает продолжительность жизни человека в среднем на 10 недель.
Методы лучевой терапии часто позиционируются как альтернатива операции. Пациентов впечатляют и названия процедур: Кибернож, Гамма-нож. Складывается впечатление, что опухоль «вырезается» из головы радиацией, быстро и безболезненно. Но правда заключается в следующем:
- программы одномоментного облучения всей дозой радиации не используют при опухолях с нечеткими границами (то есть, при злокачественных новообразованиях);
- Кибернож и Гамма-нож могут применяться только при новообразованиях минимального размера;
- они не уничтожают опухоль, а в лучшем случае уменьшают её в размерах, а иногда она лишь стабилизируется в размерах;
- лучи проходят через здоровые ткани, поэтому часто развиваются постлучевые осложнения – их риск резко повышается при глубине опухоли от 3 см от поверхности головы;
- если опухоль уменьшается, то эффект развивается постепенно, поэтому методика не устраняет симптомы заболевания сразу, а иногда не устраняет их вообще.
В силу этих причин лучевая терапия всё же не считается основным радикальным методом лечения злокачественных новообразований мозга и не может использоваться как альтернатива операции. Облучение должно дополнять, а не замещать нейрохирургический метод лечения. Если лучевая терапия применяется вместо, а не в дополнение к операции, то такие случаи связаны исключительно с глубоким залеганием опухоли, до которой нельзя добраться из-за угрозы тяжелого неврологического дефицита, или наличием медицинских противопоказаний к операции.
Преимущества хирургического вмешательства:
- опухоль физически удаляется из организма;
- возможно удаление новообразований практически любого объема;
- сразу после операции регрессируют даже самые тяжелые общемозговые симптомы;
- лучшие показатели выживаемости пациентов среди всех видов лечения.
Как проводят операцию?
Нейрохирургические операции по удалению злокачественных опухолей – сложные и высокотехнологичные. Врачу важно удалить новообразование полностью, и при этом не повредить функционально значимые зоны мозга.
Процедуры, определяющие успех операции, часто начинаются ещё до её начала. Врачи проводят тщательное обследование пациента, особенно при глубоком залегании опухоли. Они определяют границы опухоли при помощи ПЭТ или функциональной МРТ. Затем требуется выявление функционально значимых зон, чтобы обойти их, рассекая мозговую ткань. Для этого используется функциональное картирование и электрофизиологическое исследование. При необходимости исследования могут быть выполнены прямо во время операции.
Операция проводится под стереотаксическим контролем. Стереотаксис позволяет врачу идеально ориентироваться внутри черепа пациента. Классический вариант подразумевает использование жесткой рамы, которую фиксируют винтами к надкостнице. В последние годы получили распространение системы безрамного стереотаксиса.
Важнейшая задача нейрохирурга, определяющая успех операции, состоит в полном удалении опухоли. Но для этого её нужно отличить от здоровой ткани. Выглядят они практически одинаково. Чтобы найти границы новообразования, используется флуоресцентная диагностика и лазерная спектроскопия. Врач использует вещество, которое поглощается патологическими клетками и заставляет их светиться.
Немецкое исследование с участием 350 пациентов показало, что без флуоресцентной диагностики только у 1 из 3 пациентов глиобластому удается удалить полностью, а при её использовании – в 2/3 случаев. Вероятность отсутствия рецидива опухоли в течение 6 месяцев после операции увеличивается в 2 раза.
Источник