- ИВЛ у новорожденных
- Показания к ИВЛ
- Принципы вентиляции новорожденных
- Контроль проведения
- Способы проведения ивл детям до года
- ИВЛ у новорожденных
- Показания к ИВЛ
- Принципы вентиляции новорожденных
- Контроль проведения
- Респираторная поддержка новорожденных и младенцев
- Алгоритм для реанимации новорожденных
- Кислород
- Справочные материалы по Кислороду
- Постоянное положительное давление в дыхательных путях (СИПАП)
- Справочные материалы по ППД
- Неинвазивная Вентиляция с Положительным Давлением (НВПД [NIPPV])
ИВЛ у новорожденных
Искусственная вентиляция легких у новорожденных является самым сложным, а иногда просто незаменимым способом респираторной инвазивной терапии. Такой метод требует от врачебного персонала повышенной профессиональной подготовки и улучшенной аппаратуры. Современные аппараты ИВЛ позволяют оказывать усовершенствованную помощь новорожденным в отделениях реанимации. Главная цель — это поддержание необходимого уровня кислорода в крови при невозможности естественного дыхания. Современные аппараты позволяют как полностью замещать дыхательный процесс, так и частично.
Показания к ИВЛ
Как только малыш появился на свет, в течение 30 секунд он должен начать самостоятельно делать первые вдохи. Через полторы минуты должно установиться стабильное самостоятельное дыхание. Иногда, по некоторым причинам этого не происходит. У новорожденного появляются признаки асфиксии, тогда начинают оказывать реанимационные действия. Важную роль для подключения аппарата будут играть: цвет кожных покровов, частота сердечных сокращений, частота дыхания, мышечный тонус и рефлекторная возбудимость.
Основные показания к ИВЛ:
- Врожденная асфиксия в тяжелой стадии.
- Остановка дыхания и брадиаритмия.
- Сильная дыхательная недостаточность.
- Черепно-спинальная травма и судороги.
- Отеки легких и головного мозга.
- Врожденные пороки развития легочной системы.
- Любое шоковое состояние новорожденного.
- Маленький Апгар (менее 4 баллов).
- Недоношенность (менее 28 недель).
Принципы вентиляции новорожденных
Весь принцип работы аппарата вентиляции заключается в попеременном открывании и закрывании клапанов вдоха и выдоха. Все это связано с повышением давления в системе шлангов для дыхания. Давление в шлангах регулирует основной высокий поток вдыхаемого и выдыхаемого воздуха. При окончании вдоха происходит одинаковое давление как в альвеолах, так и на коннекторе трубки. Это давление называется PIP. Далее происходит конец инспираторного потока. Низкий уровень давления в дыхательной системе аппарата называется PEEP. Выдох продолжается до тех пор, пока в альвеолах не упадет уровень давления до PEEP. Современные аппараты устанавливают основной поток газов автоматически.
Специального рецепта при проведении вентиляции не существует. Давление, с которым будет поступать кислород в дыхательные пути, подбирают индивидуально к каждому ребенку. Размах грудной клетки должен выглядеть физиологическим, тогда дыхательные объемы будут в норме. Во время проведения интубации и подключения системы вентиляции, главным показателем служит наполнение воздухом грудной клетки.
Контроль проведения
Перед проведением интубации аппарата ИВЛ, проводят санацию носа и трахеи. Из них отсасывают слизь, попавшие околоплодные воды и меконий. Интубацию трахеи можно проводить 2 способами: через рот и через нос. Необходимый способ выбирает врач и основан на предпочтении врача или конкретными обстоятельствами. Каждый имеет свои преимущества и недостатки.
Самая узкая часть всей системы дыхательной вентиляции — это эндотрахеальная трубка. Она нуждается в особом контроле и постоянном уходе.
После проведения интубации положение эндотрахеальной трубки проверяют с помощью рентгена. Правильно установленная трубка помогает избежать различных проблем в легочной системе новорожденного. Если обнаружено небольшое смещение трубки, то ее поправляют, что приводит к полноценному раскрытию всего легкого.
При ухудшении состояния младенца, следует исключить закупорку трубки слизью и кровью. При любом подозрении на ее блокаду незамедлительно проводят реинтубацию. Для предупреждения закупорки трубки секретом из легких, медперсонал регулярно проводит лаваж и очистку эндотрахеальной трубки. Такие манипуляции делают каждые 4 часа, а иногда и чаще.
После проведения интубации трахеи эндотрахеальной трубкой, обязательно в течение получаса проводят анализ контроля уровня газов в крови. Эту манипуляцию следует проводить после каждой смены установки респиратора. Все показатели уровней газов обязательно документируют. Цель — добиться физиологических показателей уровня газа в крови. Проверяют уровень газов при помощи анализа венозной или артериальной крови.
Источник
Способы проведения ивл детям до года
Метод проведения ИВЛ способом «изо рта в рот» самый эффективный, однако, при оральном контакте возможна передача многих видов инфекции. Как предохранить себя от этого? Рекомендуется использование нескольких способов.
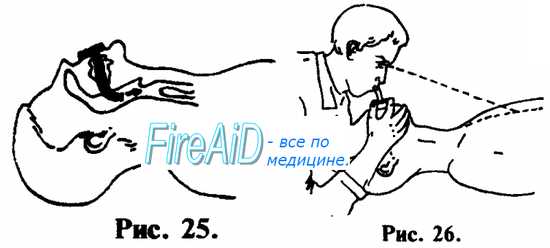
1. При возможности, лучше производите ИВЛ через S-образный воздуховод, или воздуховод любой другой конструкции (см. рис. 25, 26).
2. Если нет воздуховода, используйте прокладку из 2-х слоев марли, но не более. При 3—4 и более слоях марли, проведение ИВЛ будет затруднительно чисто физически. То же самое можно сказать и в отношении попыток производить ИВЛ, используя в качестве прокладки носовой платок или любую другую материю.
3. После проведения реанимационного пособия, включавшего в свой состав производство ИВЛ методом «рот в рот», хорошо прокашляйтесь и прополощите ротовую полость любым антисептическим раствором или, в крайнем случае, водой.
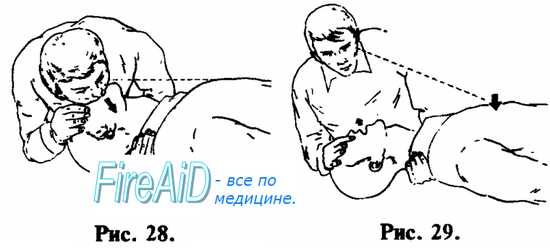
ИВЛ методом «изо рта в рот» осуществляется следующим образом. Оказывающий помощь одной рукой, помещенной на лбу пострадавшего, отгибает его голову назад, одновременно поддерживая ее другой рукой, подложенной под шею и затылок (см. рис. 27). Пальцами руки, расположенной на лбу, закрывают нос, чтобы не было утечки воздуха. Оказывающий помощь плотно охватывает своим ртом рот пострадавшего и производит выдох в его дыхательные пути. Критерий контроля эффективности — увеличение объема грудной клетки пострадавшего (см. рис. 28). После того, как грудная клетка расправилась, оказывающий помощь поворачивает свою голову в сторону и у больного происходит пассивный выдох (см. рис. 29). Интервалы дыхательных циклов должны быть в пределах физиологической нормы — не чаще 10—12 в 1 мин. (1 дыхательный цикл на 4—5 счетов). Объем выдыхаемого воздуха должен быть примерно на 50% больше обычного объема.
Если реаниматор действует в одиночку, отношение частоты сдавливаний грудной клетки к темпу ИВЛ должно составлять 15:2. В этих случаях проверяют пульс после завершения четырех циклов ИВЛ, а затем каждые 2—3 мин. Не стремитесь делать ИВЛ в режиме максимальных вдохов и выдохов в сочетании с большой частотой. Это чревато возникновением осложнений уже у реаниматора.
На фоне усиленной искусственной гипервентиляции, да еще в сочетании с естественным волнением за судьбу больного, может очень быстро развиться декомпенсированный дыхательный алкалоз с кратковременной потерей сознания, что создаст дополнительные трудности членам реанимационной бригады.
К проведению ИВЛ методом «изо рта в нос» прибегают в том случае, если нет возможности использовать вышеуказанный метод (например, при челюстно-лицевых травмах). Сразу следует отметить, что проводить ИВЛ данным способом более тяжело чисто физически. В основе этого лежат анатомические особенности верхних дыхательных путей (нос, носоглотка): они значительно уже просвета ротовой полости. Методика проведения данного пособия заключается в следующем. Оказывающий помощь одной рукой, расположенной на лбу пострадавшего, запрокидывает его голову назад, а другой рукой поднимает нижнюю челюсть вверх, закрывая рот (см. рис. 30). Дополнительно можно закрыть рот пострадавшего пальцами руки, поднимающей челюсть. Затем реаниматор охватывает нос пострадавшего своими губами и производит выдох (см. рис. 31). Оценка эффективности ИВЛ — см. выше.
При проведении ИВЛ у детей, учитывая небольшое расстояние между носом и ртом, следует сразу захватывать своими губами рот и нос пострадавшего, частота дыхания должна быть не менее 18—20 в 1 мин., с соответствующим уменьшением дыхательного обьема (ориентиром частоты дыхания и дыхательного объема могут служить величины нормы для конкретного возраста).
Предотвращению раздувания желудка при отсутствии интубации трахеи способствует поддержание дыхательных путей в открытом состоянии не только во время вдоха (медленное выполнение которого обеспечивает реаниматор), но и во время пассивного выдоха. Несмотря на это, раздувание желудка все же возможно, особенно если реаниматор один (в одиночку непрерывно поддерживать дыхательные пути в открытом состоянии невозможно).
В стремлении уменьшить растяжение желудка нельзя надавливать на область эпигастрия (это вызывает рвоту, если желудок наполнен). Вместо этого продолжают основные реанимационные мероприятия, уделяя особое внимание правильному проведению ИВЛ. Для проведения ИВЛ можно использовать дыхательный мех (мешок Амбу). Он улучшает физиологические параметры ИВЛ (пострадавший получает атмосферный воздух, не выдыхаемый; бесспорно, этот способ более гигиеничен). Трахеостомия ургентно не выполняется, т. к. даже самый высококлассный специалист быстрее, чем за 3 мин., ее не сделает.
Источник
ИВЛ у новорожденных
Искусственная вентиляция легких у новорожденных является самым сложным, а иногда просто незаменимым способом респираторной инвазивной терапии. Такой метод требует от врачебного персонала повышенной профессиональной подготовки и улучшенной аппаратуры. Современные аппараты ИВЛ позволяют оказывать усовершенствованную помощь новорожденным в отделениях реанимации. Главная цель — это поддержание необходимого уровня кислорода в крови при невозможности естественного дыхания. Современные аппараты позволяют как полностью замещать дыхательный процесс, так и частично.
Показания к ИВЛ
Как только малыш появился на свет, в течение 30 секунд он должен начать самостоятельно делать первые вдохи. Через полторы минуты должно установиться стабильное самостоятельное дыхание. Иногда, по некоторым причинам этого не происходит. У новорожденного появляются признаки асфиксии, тогда начинают оказывать реанимационные действия. Важную роль для подключения аппарата будут играть: цвет кожных покровов, частота сердечных сокращений, частота дыхания, мышечный тонус и рефлекторная возбудимость.
Основные показания к ИВЛ:
- Врожденная асфиксия в тяжелой стадии.
- Остановка дыхания и брадиаритмия.
- Сильная дыхательная недостаточность.
- Черепно-спинальная травма и судороги.
- Отеки легких и головного мозга.
- Врожденные пороки развития легочной системы.
- Любое шоковое состояние новорожденного.
- Маленький Апгар (менее 4 баллов).
- Недоношенность (менее 28 недель).
Принципы вентиляции новорожденных
Весь принцип работы аппарата вентиляции заключается в попеременном открывании и закрывании клапанов вдоха и выдоха. Все это связано с повышением давления в системе шлангов для дыхания. Давление в шлангах регулирует основной высокий поток вдыхаемого и выдыхаемого воздуха. При окончании вдоха происходит одинаковое давление как в альвеолах, так и на коннекторе трубки. Это давление называется PIP. Далее происходит конец инспираторного потока. Низкий уровень давления в дыхательной системе аппарата называется PEEP. Выдох продолжается до тех пор, пока в альвеолах не упадет уровень давления до PEEP. Современные аппараты устанавливают основной поток газов автоматически.
Специального рецепта при проведении вентиляции не существует. Давление, с которым будет поступать кислород в дыхательные пути, подбирают индивидуально к каждому ребенку. Размах грудной клетки должен выглядеть физиологическим, тогда дыхательные объемы будут в норме. Во время проведения интубации и подключения системы вентиляции, главным показателем служит наполнение воздухом грудной клетки.
Контроль проведения
Перед проведением интубации аппарата ИВЛ, проводят санацию носа и трахеи. Из них отсасывают слизь, попавшие околоплодные воды и меконий. Интубацию трахеи можно проводить 2 способами: через рот и через нос. Необходимый способ выбирает врач и основан на предпочтении врача или конкретными обстоятельствами. Каждый имеет свои преимущества и недостатки.
Самая узкая часть всей системы дыхательной вентиляции — это эндотрахеальная трубка. Она нуждается в особом контроле и постоянном уходе.
После проведения интубации положение эндотрахеальной трубки проверяют с помощью рентгена. Правильно установленная трубка помогает избежать различных проблем в легочной системе новорожденного. Если обнаружено небольшое смещение трубки, то ее поправляют, что приводит к полноценному раскрытию всего легкого.
При ухудшении состояния младенца, следует исключить закупорку трубки слизью и кровью. При любом подозрении на ее блокаду незамедлительно проводят реинтубацию. Для предупреждения закупорки трубки секретом из легких, медперсонал регулярно проводит лаваж и очистку эндотрахеальной трубки. Такие манипуляции делают каждые 4 часа, а иногда и чаще.
После проведения интубации трахеи эндотрахеальной трубкой, обязательно в течение получаса проводят анализ контроля уровня газов в крови. Эту манипуляцию следует проводить после каждой смены установки респиратора. Все показатели уровней газов обязательно документируют. Цель — добиться физиологических показателей уровня газа в крови. Проверяют уровень газов при помощи анализа венозной или артериальной крови.
Источник
Респираторная поддержка новорожденных и младенцев
, MD, University of Pittsburgh, School of Medicine
Первоначальные меры по стабилизации включают мягкую тактильную стимуляцию, изменение положения головы и отсасывание слизи изо рта и носа с последующим проведением (по необходимости) таких процедур:
Постоянное положительное давление в дыхательных путях (CPAP)
Неинвазивная вентиляция с положительным давлением (NIPPV)
Искусственная вентиляция легких с использованием мешка Амбу или механическая вентиляция
Новорожденным, у которых не удается достичь достаточного насыщения крови кислородом, необходимо провести полное кардиологическое обследование для исключения врожденных сердечно-легочных аномалий Краткий обзор врожденных сердечно-сосудистых аномалий (Overview of Congenital Cardiovascular Anomalies) Врожденный порок сердца является наиболее распространенной врожденной аномалией, которая возникает у почти 1% живорожденных (1). Среди врожденных дефектов врожденный порок сердца является ведущей. Прочитайте дополнительные сведения 
Алгоритм для реанимации новорожденных
* ИВЛ: Начало реанимации с применением комнатного воздуха. Если цели насыщения крови O2 не достигнуты, повышайте титр концентрации вдыхаемого кислорода.
† Соотношение 3:1 сжатий:вдохов, в общей сложности 90 сжатий и 30 вдохов в минуту. Сжатия и возможность вдохов осуществляются последовательно, не одновременно. Таким образом, проводится 3 сжатия со скоростью 120 манипуляций/минуту, затем 1 вдох через 1/2 секунды.
ППД = постоянное положительное давление в дыхательных путях; ЭКГ = электрокардиография; ЭТТ = эндотрахеальная трубка; ЧСС = частота сердечных сокращений; ВПД = вентиляция с положительным давлением; SpO2 = насыщение крови кислородом; ПВК = пупочный венозный катетер.
По материалам the American Heart Association. Web-based Integrated Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care–Part 13: Neonatal Resuscitation. ECCguidelines.heart.org. © Авторское право 2015 Американской ассоциации сердца (American Heart Association)
Кислород
Кислород можно подавать с помощью носовых канюль, маски или кислородного капюшона. Чтобы достичь PаО2 50–70 мм рт. ст. у недоношенных новорожденных Недоношенные младенцы Ребенок, родившийся до 37 недель беременности, считается недоношенным. Недоношенность определяется гестационным возрастом, в котором рождается ребенок. Раньше любой ребенок, родившийся с весом Прочитайте дополнительные сведения и 50–80 мм рт. ст. у доношенных младенцев, либо кислородной сатурации 90–94% у родившихся преждевременно и 92–96% у родившихся в срок новорожденных, необходимо отрегулировать концентрацию кислорода. Более низкое PаО2 у новорожденных обеспечивает почти полное насыщение гемоглобина, поскольку фетальный гемоглобин имеет более высокое сродство к кислороду; поддержание более высокого PаО2 повышает риск ретинопатии недоношенных Ретинопатия недоношенных Ретинопатия недоношенных является двусторонним расстройством, вызванным аномальной васкуляризацией сетчатки у недоношенных детей, особенно с низкой массой тела при рождении. Исходы варьируются. Прочитайте дополнительные сведения . Независимо от того, как кислород доставляется ребенку, он должен быть нагрет (36–37 ° С), увлажнен для предотвращения секреции из-за охлаждения и высыхания и предотвращения бронхоспазма.
Катетеризация пупочной артерии, как правило, подходит для отбора проб на анализ газового состава артериальной крови у новорожденных, которым необходима концентрация вдыхаемого кислорода (FIO2) ≥ 40%. Если пупочный катетер не установлен, можно катетеризировать лучевую артерию для непрерывного мониторинга артериального давления и забора крови, если результат теста Аллена Газообмен измеряется несколькими способами, включая Диффузионная способность легких для монооксида углерода Пульсоксиметрия Исследование газового состава артериальной крови Диффузионная способность. Прочитайте дополнительные сведения в норме.
Новорожденные, не отвечающие на эти манипуляции, для улучшения сердечного выброса нуждаются в жидкости и являются кандидатами на вентиляцию в режиме CPAP или с помощью маски и мешка Амбу (40–60 вдохов в минуту). ППД, как с помощью аппарата искусственной вентиляции лёгких, так и с пузырьковым генератором давления, может помочь избежать интубации (и, таким образом, минимизировать вентилятор-индуцированное повреждение лёгких) даже у недоношенных детей. Однако если ребенок не насыщается кислородом или требует длительной искусственной вентиляции при помощи мешка Амбу, показана эндотрахеальная интубация с механической вентиляцией легких. Хотя для очень незрелых новорожденных (например, при сроке 28 недель беременности или с массой 1000 г) поддержка искусственной вентиляцией иногда начинается сразу после родов (см. также 1 Справочные материалы по Кислороду Первоначальные меры по стабилизации включают мягкую тактильную стимуляцию, изменение положения головы и отсасывание слизи изо рта и носа с последующим проведением (по необходимости) таких процедур. Прочитайте дополнительные сведения ), чтобы они могли получать терапию сурфактантом в качестве профилактики. Поскольку дыхательная недостаточность часто развивается у новорожденных на фоне бактериального сепсиса Неонатальный сепсис Неонатальный сепсис является инвазивной инфекцией, как правило, бактериальной, развивающейся в неонатальном периоде. Симптомы сепсиса многообразны, неспецифичны и включают снижение спонтанной. Прочитайте дополнительные сведения , обычно требуется проведение бактериологических исследований крови и назначение антибиотиков у кислород-зависимых новорожденных до получения результатов посева крови.
Справочные материалы по Кислороду
1. Lista G, Fontana P, Castoldi F, et al: ELBW infants: To intubate or not to intubate in the delivery room? J Matern Fetal Neonatal Med 25 Suppl 4:63–65, 2012. doi: 10.3109/14767058.2012.715008.
Постоянное положительное давление в дыхательных путях (СИПАП)
При СИПАП постоянное давление сохраняется в течение всего дыхательного цикла, обычно в пределах 5-7 см H2O, без дополнительной поддержки давления на вдохе. СИПАП поддерживает альвеолы открытыми и улучшает оксигенацию, уменьшая количество крови, шунтированной в участке ателектаза во время спонтанного дыхания ребенка. CPAP проводится при помощи носовых канюлей или масок и различных аппаратов для создания положительного давления, его также можно получить при помощи эндотрахеальной трубки, подключенной к стационарным аппаратам для ИВЛ с установленной на нуле скоростью. Пузырьковый ППД (1 Справочные материалы по ППД Первоначальные меры по стабилизации включают мягкую тактильную стимуляцию, изменение положения головы и отсасывание слизи изо рта и носа с последующим проведением (по необходимости) таких процедур. Прочитайте дополнительные сведения ) — это низкотехнологичный способ обеспечения ППД, при котором отводящая трубка попросту погружается в воду, чтобы обеспечить сопротивление выдоху, равное глубине трубки в воде (выдох создает пузырек в воде, отсюда и название).
CPAP показан в том случае, когда требуется FIO2 ≥ 40% для поддержания приемлемого PаO2 (50–70 мм рт. ст.) у детей с респираторными расстройствами, ограниченными по времени (например, диффузным ателектазом Ателектаз Ателектаз — это спадение легочной ткани с потерей объема легкого. При обширном ателектазе пациенты могут испытывать одышку или респираторную недостаточность. Также у них может развиваться пневмония. Прочитайте дополнительные сведения 
Распространенными осложнениями назального ППД являются растяжение желудка, аспирация, пневмоторакс Пневмоторакс Синдромы утечки воздуха в легких связаны с оттоком воздуха из нормального легочного воздушного пространства. (См. также Обзор перинатальных респираторных нарушений (Overview of Perinatal Respiratory. Прочитайте дополнительные сведения , а также назальные пролежни Системы определения стадии Пролежни – это участки некроза и изъязвления, возникающие в местах, где мягкие ткани сдавливаются между костными выступами и внешними твердыми поверхностями. Они возникают по причине постоянного. Прочитайте дополнительные сведения 
Справочные материалы по ППД
1. Gupta S, Donn SM: Continuous positive airway pressure: To bubble or not to bubble? Clin Perinatol 43(4):647–659, 2016. doi: 10.1016/j.clp.2016.07.003.
2. Fedor KL: Noninvasive respiratory support in infants and children. Respir Care 62(6):699–717, 2017. doi: https://doi.org/10.4187/respcare.05244.
Неинвазивная Вентиляция с Положительным Давлением (НВПД [NIPPV])
NIPPV ( Неинвазивная вентиляция с положительным давлением (NIPPV) Неинвазивная вентиляция с положительным давлением (NIPPV) Можно провести следующую механическую вентиляцию: Неинвазивную, с использованием различных типов лицевых масок инвазивная, с применением эндотрахеальной интубации Правильный выбор и использование. Прочитайте дополнительные сведения ) обеспечивает вентиляцию с положительным давлением с помощью носовых канюль или назальной маски. Она может быть синхронизирована (т.е. вызвана усилием при вдохе младенца) или несинхронизирована. NIPPV может обеспечить скорость поддерживающей вентиляции легких и может усиличить спонтанное дыхание младенца. Максимальное давление может быть установлено до необходимых пределов. Это особенно полезно для пациентов с апноэ, чтобы облегчить экстубацию и предотвращение ателектаз. Обнаружено, что назальная перемежающаяся вентиляция с положительным давлением (НПВПД) снижает частоту неблагоприятных исходов при экстубации и необходимость в повторной интубации в течение 1 недели более эффективно, чем назальный ППД; однако это не влияет на развитие хронических заболеваний легких или смертность.
Источник