- Неотложная помощь при кровотечениях
- Неотложная помощь при артериальном кровотечении
- Первая помощь при венозном кровотечении
- Неотложная помощь при капиллярном кровотечении
- Неотложная помощь при внутреннем кровотечении
- Аномальное маточное кровотечение
- Будьте здоровы!
- Хронический и острый бронхит: чем опасна болезнь и как её лечить
- Острый бронхит
- Хронический бронхит
- Формы хронического бронхита
- Причины заболевания
- Симптомы бронхита
- Осложнения
- Когда стоит обратиться к врачу
- Лечение
- Профилактика бронхита
Неотложная помощь при кровотечениях
Быстро и правильно оказанная первая помощь при кровотечениях – залог успешного выздоровления пострадавшего.
Алгоритм оказания первой помощи зависит от вида кровотечения. Существует 4 вида:
| Артериальное | Представляет собой наибольшую опасность. Кровь струится быстро, имеет алый цвет. |
| Венозное | Кровь вытекает медленнее и имеет темно-красный цвет. |
| Капиллярное | Кровь выступает медленно и в небольшом объеме, имеет ярко красный цвет. Может проявляться в виду небольших красных капель на коже человека. |
| Внутреннее | Опасность данного вида кровотечения в том, что определить его наличие у человека довольно сложно. Симптомы внутреннего кровотечения зависят от его локализации, чаще всего человек слабеет и бледнеет, у него учащается пульс (до 140/мин), кружится голова, дыхание слабое, вздутый болезненный живот в позе «эмбриона», может быть синяк на животе. |
Неотложная помощь при артериальном кровотечении
Помните, что при артериальном кровотечении медлить нельзя!
Быстро оцените обстановку и перейдите к оказанию помощи. Прежде всего пережмите артерию пальцем:
Если кровотечение в области лица, то надавите пальцем на угол нижней челюсти.
Если кровотечениеиз области головы, то надавите пальцем на височную кость перед ухом.
Если кровотечение в области плечевого сустава, то прижмите подключичную артерию к ребру.
Если кровотечение в области кисти руки, то прижмите плечевую артерию к кости со стороны плеча.
Если кровотечение в области бедра, то нужно кулаком надавить на лобовую кость в области паха.
Далее нужно наложить жгут. Для временной остановки артериального кровотечения используется жгут Эсмарха или подручный резиновый материал. Правила наложения жгута:
- Поднимите, если это возможно, руку/ногу пострадавшего – это приведет к оттоку венозной крови из конечности;
- Поместите жгут поверх одежды пострадавшего или куска ткани: это нужно для того, чтобы не травмировать кожу человека.
- Первые 2 оборота нужно сделать самыми тугими, перекрестие накладывается с обратной стороны артерии. Убедитесь, что кровотечение из раны прекратилось и кожа ниже жгута побледнела.
- Пострадавшего следует немедленно направить в больницу или вызвать скорую помощь.
Если не добиться полного исчезновения пульса на лучевой артерии, то уже через 10-15 минут рука отечёт и посинеет. Тогда жгут можно будет снять только при условии ампутации руки. Зафиксируйте время наложения жгута. Максимально допустимое время летом – 90 минут, зимой – 60 минут, иначе наступает омертвение тканей.
Через каждые 30-40 минут, независимо от времени года, следует снимать жгут на 20-30 секунд (до порозовения кожи ниже его наложения). Это делают для того, чтобы кровь могла попасть в повреждённую конечность для снабжения её кислородом и выноса продуктов обмена.
Затем жгут следует наложить снова ниже или выше его прежнего расположения. Таким образом можно поступать в течение нескольких часов.
Первая помощь при венозном кровотечении
При венозном кровотечении струя крови выступает на поверхность с большой скоростью так, что не дает возможность образоваться тромбу и остановить кровотечение.
В результате этого человек может потерять большое количество крови.
Алгоритм оказания помощи:
- Подымите поврежденную конечность вверх;
- Закройте рану бинтом или чистой тканью, сложенной в несколько раз;
- Туго перемотайте рану при помощи бинта.
При сильном венозном кровотечении накладывают жгут и затем к ране прикладывают холод. Далее обратитесь в больницу за помощью.
Неотложная помощь при капиллярном кровотечении
При капиллярном кровотечении в организм человека через рану может попасть инфекция. Чтобы этого не произошло, рану нужно обработать и наложить повязку.
Алгоритм оказания помощи:
- Если рана загрязнена, то ее следует промыть водой;
- Обработайте рану перекисью водорода;
- Наложите бинтовую повязку на место раны или поместите поверх раны антибактериальный пластырь.
Носовое кровотечение может остановиться самостоятельно, но в тяжелых случаях нужно оказать первую помощь:
- Усадите пострадавшего наклонив его голову чуть вперед и дайте крови стечь.
- Приложите к переносице холод (лед, холодный пакет и т.д.).
- Прижмите крыло носа к носовой перегородке — кровь должна остановиться в течении 10 минут.
- Если этого не произошло в полость носа необходимо поместить свернутые в рулон марлевые тампоны. Если кровотечение в данном случаи спустя 10 минут продолжается – направьте пострадавшего в больницу.
Неотложная помощь при внутреннем кровотечении
При внутреннем кровотечении категорически нельзя принимать обезболивающие, кормить и поить пострадавшего.
Алгоритм оказания первой помощи:
- Приложить холод в область травмы;
- Придать положение полусидя;
- Вызвать скорую медицинскую помощь либо отвезти пострадавшего в больницу.
Источник
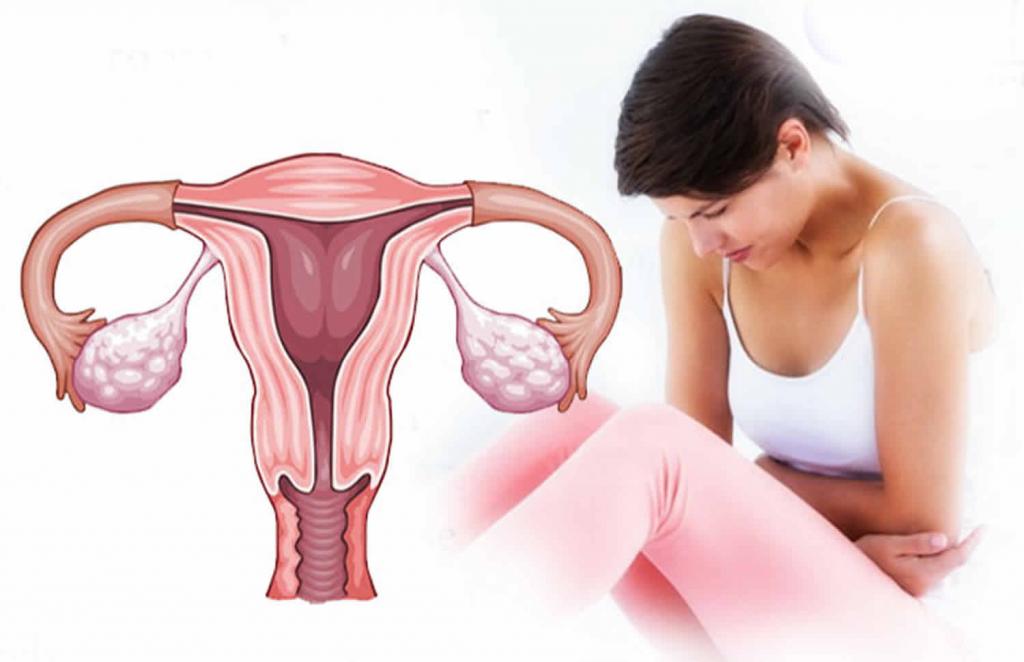
Аномальное маточное кровотечение
Аномальное маточное кровотечение — это изменение менструального цикла, отклонения от нормальных или обычных циклических кровотечений, изменение регулярности менструаций, длительности кровотечения или количества теряемой крови. К аномальным кровотечениям относят кровотечения из тела матки и шейки матки.
Всего выделяют 5 видов аномальных маточных кровотечений.
- Кровотечения, обусловленные патологией матки: плацентарный полип, миома матки, аденомиоз, гиперпластические процессы эндометрия, рак эндометрия, эндометрит.
- самопроизвольное прерывание беременности, либо нарушение эктопической беременности,
- Кровотечения, не связанные с патологией матки: наследственные нарушение свертывания крови, тромбоэмболические заболевания или сердечно-сосудистые заболевания, опухоли яичников, воспалительные процессы в придатках матки.
- Ановуляторные кровотечения: обусловленные заболеваниями щитовидной железы, болезнями печени, заболеваниями надпочечников, изменением уровня половых гормонов (пролактин, АМГ), болезнью Кушинга, заболеваниями нервной системой.
- Кровотечения, связанные с медицинскими вмешательствами и/или лекарственной терапией: после лечений шейки матки, на фоне приема гормональной препаратов, в том числе оральных контрацептивов, антикоагулянтов (препаратов для «разжижения” крови), нестероидных противовоспалительных средств, антидепрессантов.
- Неясной этиологии. То есть те кровотечения, причина которых пока не установлена.
Для диагностики при аномальных маточных кровотечениях необходимо пройти обследование:
- УЗИ органов малого таза
- Анализ крови на факторы свёртываемости (коагулологический скрининг, в некоторых случаях требуется развернутый гемостаз)
- Клинический анализ крови
- Скрининг на наследственные нарушения гемостаза (врожденные тромбофилии)
- Определения уровня гормонов крови
- Биохимический анализ крови
- Кольпоскопия
- Биопсия эндометрия
- Гистероскопия (в некоторых случаях требуется оперативное вмешательство с целью диагностики и лечения АМК)
Своевременное обращения к гинекологу позволит остановить маточное кровотечение, выяснить причину кровотечения и подобрать необходимую терапию.
Будьте здоровы!
Записаться можно по телефону (391) 218−35−13 или через личный кабинет
Источник
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
- гнойный бронхит – сопровождается кашлем с выделением гнойной мокроты;
- катаральный – выделения носят слизистый характер.
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
- обструктивный – сопровождается отеком бронхов, который усложняет дыхание и утяжеляет течение болезни;
- необструктивный – заболевание, которое не сопровождается отеком и нарушением проходимости дыхательных путей.
По причинам развития болезни выделяют:
- инфекционный – возникает в результате попадания в организм инфекций, вирусов, бактерий;
- ингаляционный – представляет собой результат воздействия химических веществ на дыхательные пути (в эту же группу относится и бронхит у курильщиков);
- смешанный – развивается под действием нескольких причин (например, вирусные и химические предпосылки).
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
- постоянное пребывание в помещении со слишком сухим, сырым или горячим воздухом;
- аллергическая предрасположенность;
- регулярное вдыхание пыли, вредных химических веществ (аммиака, хлора, кислот, сероводорода и др.);
- вредные привычки: курение, злоупотребление алкоголем;
- хронические инфекционные болезни носоглотки (синуситы, тонзиллиты, аденоидиты и др.);
- застойные процессы в легких и в малом круге кровообращения, вызванные сердечно-сосудистой недостаточностью;
- врожденные отклонения в работе бронхов и легких.
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
| Острая форма | Хроническая форма |
|---|---|
|
|
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
- расширенный клинический анализ крови – позволяет определить состояние организма, выявить наличие воспалительных процессов;
- лабораторный анализ мокроты – выявляет возбудитель болезни, определяет чувствительность патогена к разным типам антибиотиков;
- рентгенография – помогает выявить нарушения в легких, грудной полости, дыхательных путях, сердце;
- спирометрия – определяет объем воздуха в легких, позволяет обнаружить скрытые патологии.
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
- Противокашлевые средства. Блокируют кашлевой рефлекс, снижают интенсивность кашля. Принимают их до тех пор, пока кашель не станет влажным и не появится мокрота.
- Бронходилататоры. Лекарства, которые расширяют просвет легких. Нужны при наличии изнуряющего кашля, при котором не отходят мокроты. Могут использоваться в формате ингаляций.
- Отхаркивающие средства, муколитики, бронхолитики. Улучшают отхождение мокроты, восстанавливают эпителий бронхов.
- Противовоспалительные препараты. Используют при наличии выраженного воспаления в дыхательных путях. Снимают отек, боли, повышенную температуру.
- Антибиотики. Необходимы в том случае, если существует высокий риск развития осложнений.
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
Источник