- Способы операции при остром аппендиците
- Учебное видео по технике аппендэктомии (удалению червеобразного отростка)
- Острый аппендицит
- Общая информация
- Краткое описание
- Автоматизация клиники: быстро и недорого!
- Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран 1 место — 800 RUB / 4500 KZT / 27 BYN в месяц
- Классификация
- Диагностика
- Дифференциальный диагноз
- Лечение
- Лечение (амбулатория)
- Лечение (стационар)
- Госпитализация
- Информация
- Источники и литература
- Информация
Способы операции при остром аппендиците
а) Показания для аппендэктомии:
— Плановые/абсолютные показания: клинически несомненная болезненность в правом нижнем отделе живота, воспроизводимая в сомнительных случаях при осмотре через короткие промежутки времени (то есть, каждые несколько часов).
— Противопоказания: нет.
— Альтернативные вмешательства: лапароскопическая операция.
б) Предоперационная подготовка. Предоперационные исследования: ультразвуковое исследование, лабораторные исследования и гинекологическое обследование носят дополнительный характер и служат, главным образом, для исключения других заболеваний.
в) Специфические риски, информированное согласие пациента:
— Лапаротомия — единственно верная операция, чтобы доказать или исключить острый аппендицит при наличии соответствующих симптомов
— Несостоятельность культи червеобразного отростка (менее 2% случаев) с формированием свища или перитонитом
— Наличие болезни Крона или дивертикула Меккеля
— Формирование абсцесса (внутрибрюшной, менее 5% случаев)
— Кишечная непроходимость от спаечного тяжа (менее 4% случаев)
— Повреждение подвздошно-пахового нерва
— Раневая инфекция (до 30% в случае флегмонозного гнойного воспаления)
— Летальность от 0,2% (неосложненный аппендицит) до 10% случаев (перфорация, перитонит)
г) Обезболивание. Общее обезболивание (интубация) (в развитых странах), местная анестезия (в странах третьего мира).
д) Положение пациента. Лежа на спине.
е) Оперативный доступ при аппендиците. Классический разрез по Мак-Бернею, трансректальный или околосрединный доступ, иногда также нижнесрединная лапаротомия.
ж) Этапы операции:
— Доступ
— Рассечение апоневроза наружной косой мышцы
— Разделение мышцы
— Разрез брюшины
— Мобилизация купола слепой кишки
— Выведение купола слепой кишки в рану
— Анатомия червеобразного отростка
— Скелетизация червеобразного отростка
— Раздавливание основания отростка
— Перевязка и удаление — Погружение культи отростка
— Шов брюшины
— Шов мышцы
— Шов апоневроза наружной косой мышцы
— Ретроцекальное расположение отростка
— Отводящие швы
— Антеградная аппендэктомия
— Мобилизация восходящей ободочной кишки
— Выведение ретроцекального отростка вперед
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Диагноз — клинический; отрицательные данные ультразвукового исследования и нормальные лабораторные показатели не исключают острого аппендицита!
— У очень молодых, очень старых пациентов и людей с выраженным ожирением симптомы часто стерты, даже при обширном воспалении.
— Всегда выполняйте разрез ниже линии, соединяющей две передневерхние ости подвздошных костей.
— Немного наклонный разрез обеспечивает лучшую экспозицию в случаях атипичного расположения отростка путем продления разреза криволинейным образом латерально и краниально, с соответствующим разделением внутренней косой мышцы; также возможно медиальное продление разреза с включением влагалища прямой мышцы.
— Ход подвздошно-пахового нерва — по внутренней косой мышце.
— Положение червеобразного отростка чрезвычайно изменчиво; симптомы часто стерты, особенно при ретроцекальном расположении.
— Тении — ориентиры для поиска червеобразного отростка.
— В сомнительных случаях, особенно у женщин, желательно начинать с лапароскопии и только затем выполнять лапароскопическую аппендэктомию.
— Невоспаленный отросток потребует дальнейшей ревизии брюшной полости: брыжеечные лимфатические узлы, терминальный отдел подвздошной кишки, дивертикул Меккеля, яичники и маточные трубы.
— При гангренозном аппендиците кисетный шов должен быть наложен на интактную стену толстой кишки.
— В случаях, когда червеобразный отросток распался в полости абсцесса и не определяется, а также при значительном воспалении стенки толстой кишки достаточно интенсивного дренирования области абсцесса.
— Если стенка толстой кишки очень отечна, будет достаточно простой перевязки культи отростка без ее инвертирования кисетным швом.
— После аппендэктомии при флегмонозном или гангренозном червеобразном отростке, исследование тонкой кишки не предпринимается из-за риска распространения бактерий по брюшной полости.
и) Меры при специфических осложнениях. Абсцесс: повторная операция и адекватный дренаж, возможно пальцевое определение положения абсцесса в кармане Дугласа с последующим трансректальным дренированием.
к) Послеоперационный уход после удаления аппендикса:
— Медицинский уход: удалите назогастральный зонд на 1-й день; антибиотикотерапия, начатая интраоперационно при перфоративном аппендиците, должна быть продолжена. Удалите дренаж на 2-4 день.
— Возобновление питания: разрешите небольшие глотки жидкости вечером 1-го дня, твердая пища — со 2-3-го дня.
— Функция кишечника: возможны клизмы небольшого объема или пероральный прием легкого слабительного средства.
— Активизация: сразу же.
— Период нетрудоспособности: 1-2 недели.
л) Этапы и техника операции при аппендиците:
1. Доступ
2. Рассечение апоневроза наружной косой мышцы
3. Разделение мышцы
4. Разрез брюшины
5. Мобилизация купола слепой кишки
6. Выведение купола слепой кишки в рану
7. Анатомия червеобразного отростка
8. Скелетизация червеобразного отростка
9. Раздавливание основания отростка
10. Перевязка и удаление
11. Погружение культи отростка
12. Шов брюшины
13. Шов мышцы
14. Шов апоневроза наружной косой мышцы
15. Ретроцекальное расположение отростка
16. Отводящие швы
17. Антеградная аппендэктомия
18. Мобилизация восходящей ободочной кишки
19. Выведение ретроцекального отростка вперед
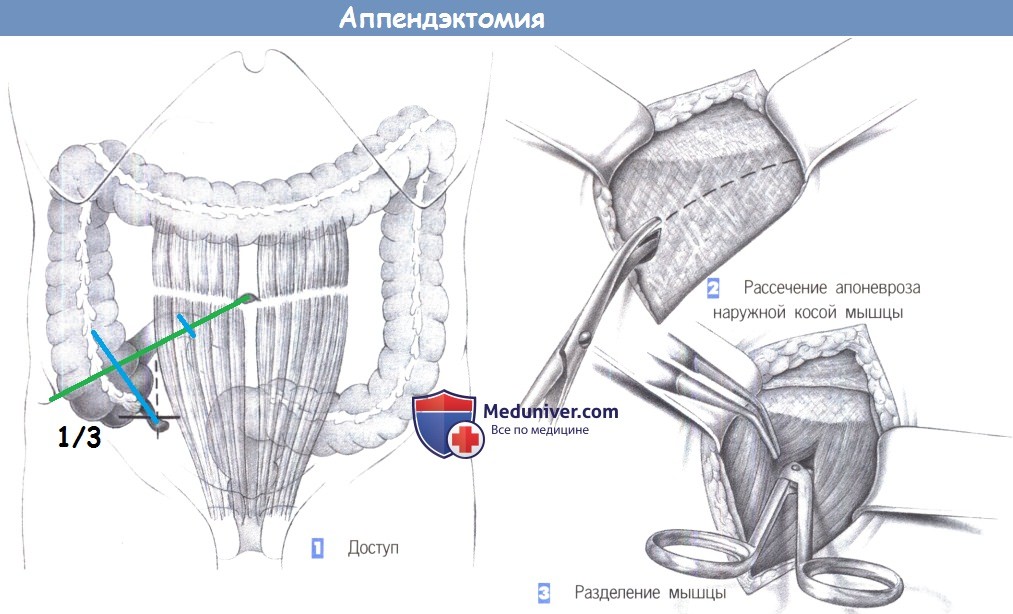
1. Доступ. Выполняется горизонтальный разрез кожи по направлению кожных линий, немного выше линии оволосения над лоном. Линия разреза должна проходить ниже линии, соединяющей передневерхнюю подвздошную ость и пупок. Альтернативный околосрединный разрез дает плохой косметический результат.
2. Рассечение апоневроза наружной косой мышцы. После рассечения кожи, подкожного слоя и подкожной фасции Скарпа, выделяется апоневроз наружной косой мышцы. Он рассекается в направлении от латерокраниального до медиокаудального, по ходу волокон. (На иллюстрации операционное поле показано так, как его видит хирург: слева — верх, справа — низ).
3. Разделение мышцы. Определяются и тупо разделяются ножницами и зажимом внутренняя косая и поперечная мышцы. Обратите должное внимание на промежуточный слой между мышцами, который особенно выражен с латеральной стороны. Мышцы разводятся двумя крючками Ру.
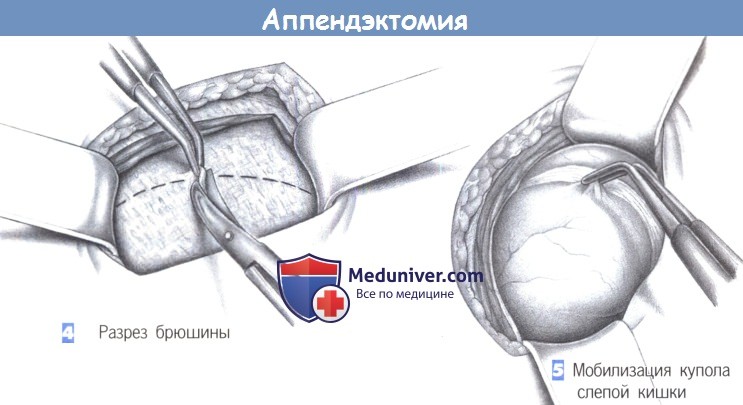
4. Разрез брюшины. После разведения мышц крючками обнажаются поперечная фасция и брюшина. Они рассекаются между зажимами; разрез наклонен к вертикальной оси.
5. Мобилизация купола слепой кишки. После вскрытия брюшины обнаруживается купол слепой кишки, и слепая кишка мобилизуется. Осторожная тракция пинцетом (предупреждение: опасайтесь раздавливания стенки кишки) позволяет обнаружить основание червеобразного отростка.
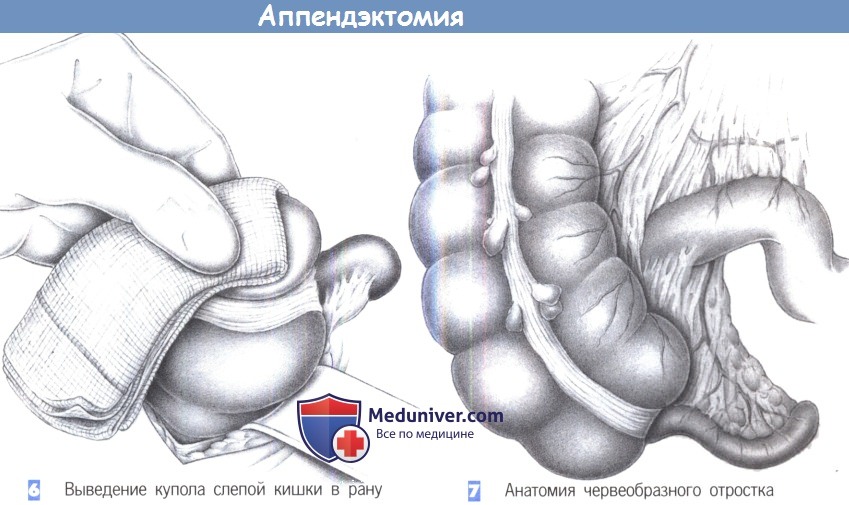
6. Выведение купола слепой кишки в рану. После точной идентификации слепая кишка захватывается через влажную салфетку и выводится вперед в рану. Кишка постепенно поднимается вперед путем попеременной тракции в краниальном и каудальном направлении.
7. Анатомия червеобразного отростка. Червеобразный отросток находится на продолжении taenia libera (передней тении). Брыжеечка червеобразного отростка идет позади подвздошной кишки, поверх краевой аркады подвздошно-ободочной артерии. Поэтому скелетизация брыже-ечки червеобразного отростка проводится по задней поверхности подвздошной кишки.
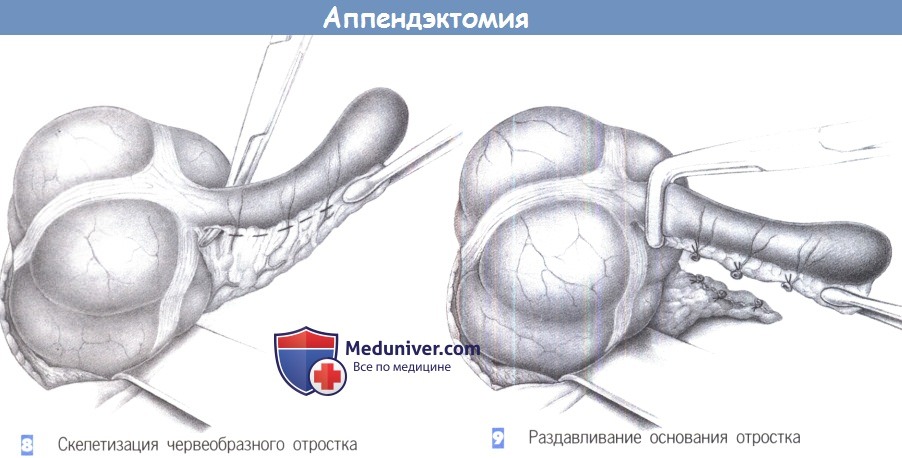
8. Скелетизация червеобразного отростка. После того, как купол слепой кишки полностью выведен в рану, брыжеечка червеобразного отростка захватывается зажимом Пеана. Последовательная скелетизация аппендикса начинается с помощью зажимов Оверхольта близко к стенке кишки. Прилегающая артерия должна быть точно идентифицирована и лигирована.
9. Раздавливание основания отростка. После полной скелетизации отростка его основание раздавливается зажимом. Это раздавливание необходимо для разрушения слизистой оболочки и профилактики последующего формирования мукоцеле. Однако на основании опыта, полученного при лапароскопической аппендэктомии, этот маневр едва ли имеет какое-либо рациональное оправдание. Хотя лигатура, накладываемая на раздавленное место, имеет меньший шанс прорезаться сквозь отросток, отечный вследствие воспаления.
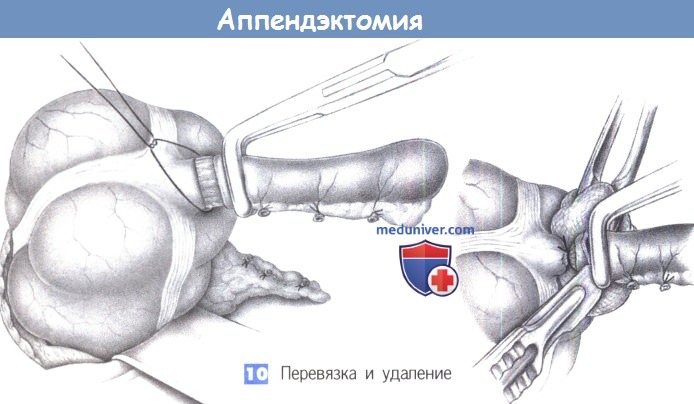
10. Перевязка и удаление. Отросток перевязывается в месте раздавливания и пересекается на тупфере скальпелем на 0,5 см дистальнее места раздавливания. Скальпель, тупфер и отросток теперь загрязнены содержимым кишки и по правилам асептики должны быть отданы операционной сестре для отдельной утилизации.
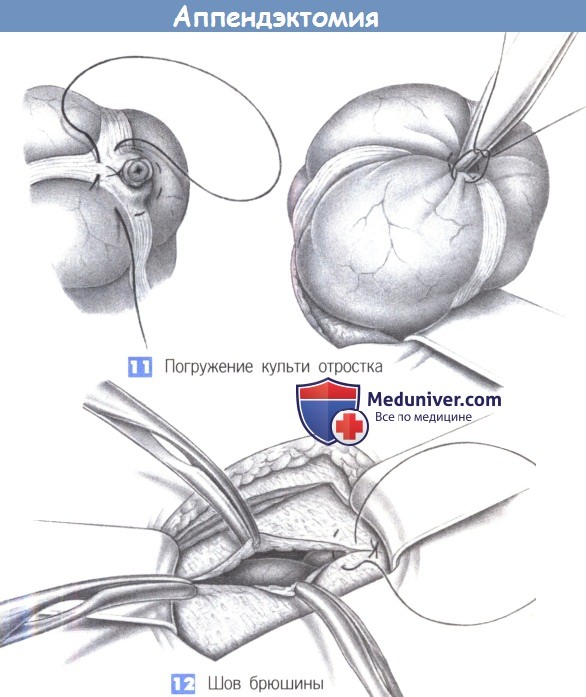
11. Погружение культи отростка. Культя отростка вворачивается в слепую кишку кисетным швом с помощью пинцета. До этого культя обрабатывается дезинфицирующим раствором.
12. Шов брюшины. Края брюшины обозначаются четырьмя зажимами Микулича, и брюшина сводится непрерывным рассасывающимся швом (2-0 PGA).
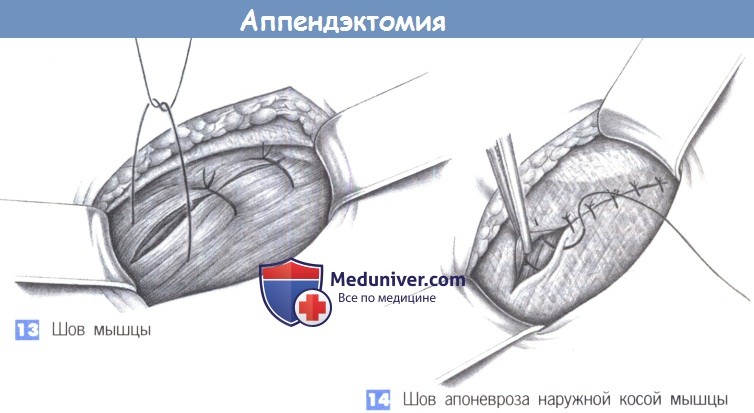
13. Швов мышцы. Закрытие поперечной и внутренней косой мышцы достигается глубокими отдельными швами (2-0 PGA).
14. Шов апоневроза наружной косой мышцы. Апоневроз наружной косой мышцы может быть восстановлен непрерывным швом (2-0 PGA) или, при выраженном воспалении, отдельными швами.
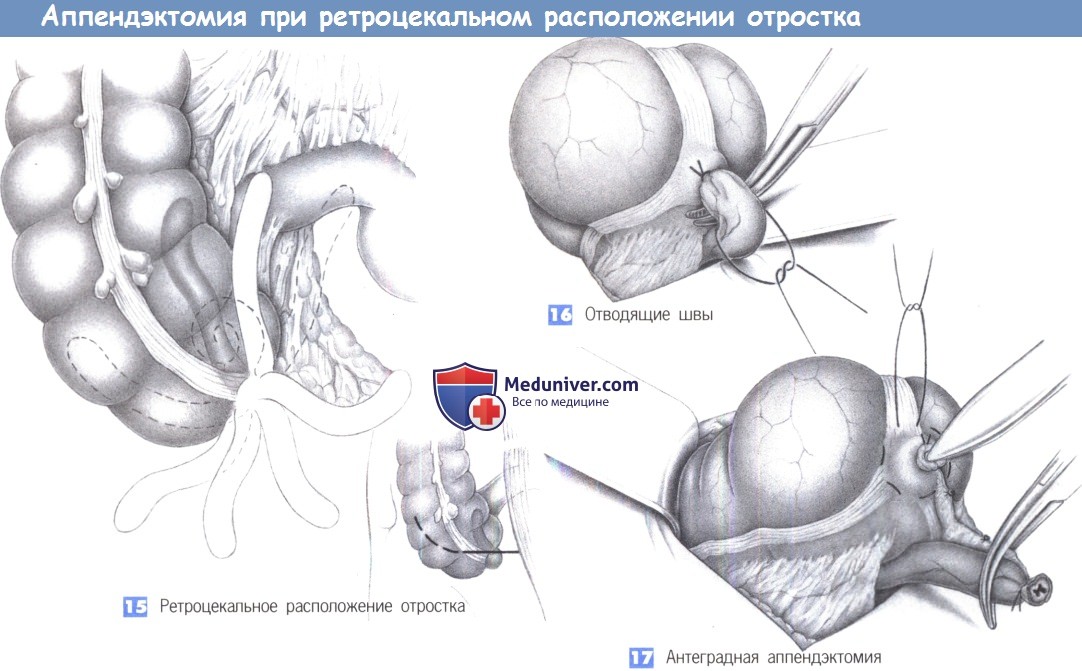
15. Ретроцекальное расположение отростка. Из многочисленных вариаций расположения отростка более всего распространено его ретроцекальное положение, что иногда затрудняет операцию. Для получения лучшего обзора возможно расширение нижней поперечной лапаротомии в медиальном или латеральном направлении до полной правой поперечной нижней лапаротомии.
16. Отводящие швы. Если отросток настолько припаян к забрюшинному пространству, что невозможно вывести его вперед, отведение слепой кишки латерально иногда позволяет расположить ложе отростка таким образом, чтобы его можно было удалить под визуальным контролем. Однако зачастую это невозможно и отросток приходится удалять антеградным способом. С этой целью на аппендикс рекомендуется последовательно наложить несколько швов-держалок («отводящие швы») для его поэтапной мобилизации с шагом в 1-2 см.
17. Антеградная аппендэктомия. После рассечения отростка его культя перевязывается и вворачивается кисетным швом. Следующая стадия — пошаговая мобилизация и отсечение отростка вместе с его брыжейкой. Нужно быть внимательным, чтобы извлечь отросток целиком.
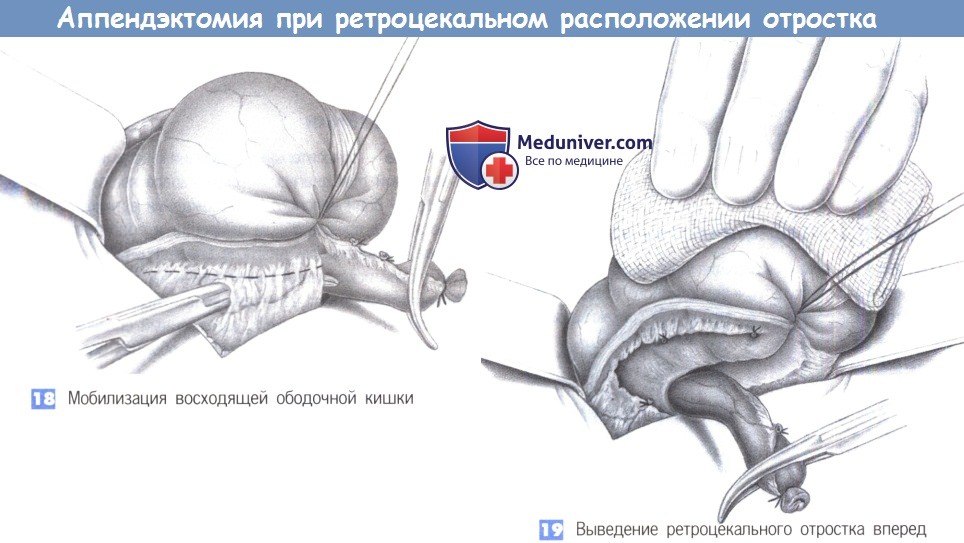
18. Мобилизация восходящей ободочной кишки. При длинном отростке и его выраженной ретроцекальной фиксации иногда приходится освобождать восходящую ободочную кишку от ее прикреплений и смещать ее медиально. Боковые сращения обычно не содержат сосудов, однако при необходимости должны быть наложены зажимы.
19. Выведение ретроцекального отростка вперед. После полной мобилизации купола слепой кишки становится возможна мобилизация отростка под контролем зрения. Этот маневр необходимо выполнять с осторожностью, так как отросток может быть расположен в непосредственной близости от правого мочеточника и двенадцатиперстной кишки.
Учебное видео по технике аппендэктомии (удалению червеобразного отростка)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Острый аппендицит
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2018
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «04» марта 2019 года
Протокол №61
Острый аппендицит – острое неспецифическое воспаление червеобразного отростка.
Название протокола: Острый аппендицит
Коды МКБ-10:
| Код | Название |
| K35 K35.0 K35.1 K35.9 K36 K37 K38 K38.0 K38.1 K38.2 K38.3 K38.8 K38.9 | Острый аппендицит Острый аппендицит с генерализованным перитонитом Острый аппендицит с перитонеальным абсцессом Острый аппендицит неуточненный Другие формы аппендицита Аппендицит неуточненный Другие болезни аппендикса Гиперплазия аппендикса Аппендикулярные камни Дивертикул аппендикса Свищ аппендикса Другие уточненные болезни аппендикса Болезнь аппендикса неуточненная |
Дата разработки протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| WSES | – | World Journal of Emergency Surgery | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ОАРИТ | – | отделение анестезиологии, реаниматологии, интенсивной терапии | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ЧСС | – | частота сердечных сокращений | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| АД | – | артериальное давление | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| САД | – | систолическое давление | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ДАД | – | диастолическое давление | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| УД | – | уровень доказательности | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| КР | – | класс рекомендации | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ГЭК | – | гидроксиэтилированный крахмал | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ЭКГ | – | электрокардиограмма | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| УЗИ | – | ультразвуковое исследование | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| КТ | – | компьютерная томография | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| МРТ | – | магнитно-резонансная томография | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ЭФГДС | – | эзофагофиброгастродуоденоскопия | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ОАК | – | общий анализ крови | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| БХАК | – | биохимический анализ крови | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| АЛТ | – | аланинаминотрансфераза | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| АСТ | – | аспартатаминотрансфераза | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| АЧТВ | – | активированное частичное тромбопластиновое время | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| МНО | – | международное нормализованное отношение | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ВИЧ | – | вирус иммунодефицита человека | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| КЩС | – | кислотно-щелочное состояние | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| АЭ | – | открытая аппендэктомия | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ЛАЭ | – | лапароскопическая аппендэктомия | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ПРИЗНАКИ | Баллы |
| Боль в правой подвздошной области | 2 |
| Тошнота или рвота | 1 |
| Анорексия | 1 |
| Миграция боли из эпигастральной или параумбиликальной области в правую подвздошную область | 1 |
| Локальное мышечное напряжение в правой подвздошной области | 1 |
| Повышение температуры > 37,5° C | 1 |
| Лейкоцитоз > 10х10 9 /л | 2 |
| Сдвиг лейкоцитарной формулы влево (нейтрофилов > 75%) | 1 |
| Всего | 10 |
| 0-4 балла | острый аппендицит маловероятен |
| 5-6 баллов | двусмысленная оценка (нельзя исключить) |
| 7-8 баллов | острый аппендицит вероятен |
| 9-10 баллов | Высокая вероятность острого аппендицита |
Лабораторные исследования:
- общий анализ крови: лейкоцитоз;
- общий анализ мочи;
- время свертывания, длительность кровотечения;
- микрореакция;
- анализ крови на ВИЧ;
- группа крови и RH- фактор;
Дополнительные:
- ОАК с развернутой лейкоформулой: сдвиг лейкоформулы влево;
- биохимический анализ крови по показаниям (АЛТ, АСТ, мочевина, креатинин, билирубин, глюкоза, общий белок): при осложнении перитонитом повышение уровня мочевины, креатинина;
- С-реактивный белок: повышение концентрации С-реактивного белка (0-49 мг/л или ≥ 50 мг/л) [5];
- коагулограмма 1 (протромбиновое время, фибриноген, АЧТВ, МНО) : коагулопатия (при осложнении абдоминальным сепсисом);
- электролиты;
- КЩС;
- определение уровня Д-димеров (для дифференциальной диагностики);
- определение уровня лактата сыворотки: лактоацидоз (при осложнении абдоминальным сепсисом);
- прокальцитониновый тест в плазме крови (количественный иммунолюминометрический метод или полуколичественный иммунохроматографический экспресс-метод): повышение уровня прокальцитонина (при осложнении абдоминальным сепсисом);
- определение почасового диуреза;
- определение ЦВД;
- определение уровня внутрибрюшного давления.
Инструментальные исследования:
- бактериологическое исследование перитонеального экссудата, содержимого полости периаппендикулярного абсцесса;
- гистологическое исследование червеобразного отростка.
Дополнительные:
РекомендациииWSES,World Journal of Emergency Surgery, 2016[5]:
1. У пациентов с подозрением на аппендицит рекомендуется индивидуальный подход в определении показаний к диагностической визуализации и выбору метода визуализации, зависящий от вероятности заболевания, пола и возраста пациента (УД 2 КР В) [5];
2. Беременным пациентам с подозрением на острый аппендицит КТ для дифференциальной диагностики противопоказана, рекомендуется МРТ (УД 2 КР В) [5].
- УЗИ брюшной полости (УД 2 КР В) [5]: диаметр отростка 6-7 мм, несокращаемый, наличие выпота в правой подвздошной области, наличие инфильтрата или абсцесса, наличие свободной жидкости в брюшной полости;
- диагностическая лапароскопия (УД 2 КР В) [5]: визуализация воспаленного червеобразного отростка, фибрина, выпота в правой подвздошной области, брюшной полости;
- КТ строго по показаниям для дифференциальной диагностики — при наличии КТ в лечебном учреждении, стабильной гемодинамике больного (УД 1 КР А) [5] (противопоказано беременным и детям до 18 лет!): диаметр отростка 6-7 мм, стенка утолщена, просвет несокращаемый, аппендиколиты, наличие выпота в правой подвздошной области, наличие инфильтрата или абсцесса;
- МRT по показаниям для дифференциальной диагностики — при наличии МRT в лечебном учреждении, стабильной гемодинамике больного (альтернатива КТ для беременных и детей до 18 лет) (УД 2 КР В) [5]: диаметр отростка 6-7 мм, стенка утолщена, просвет несокращаемый, аппендиколиты, наличие выпота в правой подвздошной области, наличие инфильтрата или абсцесса;
- ЭКГ, консультация терапевта;
- обзорная рентгенография грудной клетки;
- обзорная рентгенография органов брюшной полости: для дифференциальной диагностики с перфоративной гастродуоденальной язвой;
- ЭФГДС: для дифференциальной диагностики с заболеваниями желудка.
Показания для консультации специалистов:
- консультация терапевта для исключения сопутствующей патологии;
- консультация уролога, гинеколога и других узких специалистов – по показаниям для дифференциальной диагностики.
Диагностический алгоритм:(схема)
1. Сбор жалоб, анамнеза заболевания и жизни
2. Физикальное исследование (осмотр, пальпация, перкуссия, аускультация, определение показателей гемодинамики – ЧСС, АД, ректальное исследование):
1) Оценка состояния, выявление признаков системной воспалительной реакции, эндотоксикоза, нарушения гемодинамики.
2) Выявление физикальных признаков острого аппендицита.
3) Выявление физикальных признаков перитонита.
Дифференциальный диагноз
| Диагноз | Обоснование для дифферен- циальной диагностики | Исследования | Критерии исключения острого аппендицита |
| Перфора- тивная язва | Наличие общих клинических симптомов:
|
|
боль в эпигастрии
|
| Правосторонняя почечная колика | Наличие общих клинических симптомов:
|
|
мышечного дефанса,
|
| Правосторонний пиелит (пиелонефрит) | Наличие общих клинических симптомов:
определяться симптом Образцова |
|
гиперестезии
|
| Острый холецистит | Наличие общих клинических симптомов:
|
|
|
| Острый гастроэнтерит | Наличие общих клинических симптомов:
|
|
отрицательные симптомы аппендицита
|
| Воспалительные заболевания органов малого таза (сальпингит, оофорит, сальпинго-офорит) | Наличие общих клинических симптомов:
|
|
|
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амикацин (Amikacin) |
| Аминофиллин (Aminophylline) |
| Водорода пероксид (Hydrogen peroxide) |
| Гентамицин (Gentamicin) |
| Гепарин (Heparin) |
| Гидрокортизон (Hydrocortisone) |
| Декстроза (Dextrose) |
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Левофлоксацин (Levofloxacin) |
| Метоклопрамид (Metoclopramide) |
| Метронидазол (Metronidazole) |
| Морфин (Morphine) |
| Натрия хлорид (Sodium chloride) |
| Неостигмина метилсульфат (Neostigmine methylsulfate) |
| Омепразол (Omeprazole) |
| Плазма свежезамороженная |
| Повидон — йод (Povidone — iodine) |
| Преднизолон (Prednisolone) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Фамотидин (Famotidine) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Хлоргексидин (Chlorhexidine) |
| Цефепим (Cefepime) |
| Цефоперазон (Cefoperazone) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эпинефрин (Epinephrine) |
| Эпинефрин (Epinephrine) |
| Эритроцитная взвесь лейкофильтрованная |
| Этамзилат (Etamsylate) |
| Этанол (Ethanol) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ:
Острый аппендицит, а также предположение/сомнение в диагнозе «острый аппендицит» являются основанием для немедленного вызова скорой неотложной помощи и направления больного в профильный хирургический стационар без лабораторных и инструментальных исследований в поликлинике.
На догоспитальном этапе запрещается вводить обезболивающие препараты, применять ванны, тепло, холод.
При нестабильной гемодинамике (деструктивный аппендицит, осложненный перитонитом, абдоминальным сепсисом, септическим шоком) лечебные мероприятия, направленные на стабилизацию гемодинамики начинаются врачами поликлиники до прибытия «скорой помощи», продолжаются бригадой «скорой помощи» по пути следования в хирургический стационар.
Немедикаментозное лечение: нет
Медикаментозное лечение
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Доза | Способ приме-нения | Уровень доказа-тельности |
| Растворы для инфузий | Натрия хлорид | Раствор для инфузии 0,9% 200,0 мл, 400,0 мл | в/в | А |
| Растворы для инфузий | Декстроза | Раствор для инфузии 5%, 10% 200,0 мл, 400,0 мл | в/в | А |
| Глюкокортикостероиды | Гидрокортизон | Раствор для инъекции 125-250 мг | в/в капельно или струйно | В |
| Глюкокортикостероиды | Преднизолон 60-120 мг | Раствор для инъекции 60-120 мг | в/в капельно или струйно | В |
| Альфа и бета адреномиметик | Эпинефрин | Раствор для инъекции 0,18% -1 мл | в/в. п/к, в/м в/в медленно по 0,5 мл в 20 мл 40% раствора глюкозы | В |
Перечень дополнительных лекарственных средств (менее 100% вероятности применения): нет.
Хирургическое вмешательство: нет.
Дальнейшее ведение: направление в стационар.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения в поликлинике: своевременность направления в стационар.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
1) Острый аппендицит является показанием к экстренной операции.
Противопоказания к операции:
— установленный до операции аппендикулярный инфильтрат;
— септический шок (показана предоперационная подготовка в течение 2 часов).
Противопоказания к аппендэктомии, установленные интраоперационно:
— плотный неразделимый инфильтрат, выявленный интраоперационно.
2) При аппендикулярном инфильтрате, выявленном до операции, показано консервативное лечение.
3) При рыхлом аппендикулярном инфильтрате, выявленном интраоперационно, показано тупое разделение инфильтрата и аппендэктомия.
4) При периаппендикулярном абсцессе без признаков прорыва в брюшную полость, выявленном до операции, показано:
— перкутанное дренирование полости абсцесса (при наличии технических и кадровых ресурсов) (УД 2 КР В) [5];
— вскрытие и дренирование абсцесса, по возможности, внебрюшинным доступом (при отсутствии технических и кадровых ресурсов для перкутанного дренирования полости абсцесса) (УД 2 КР В) [5].
5) При периаппендикулярном абсцессе без признаков прорыва в брюшную полость, выявленном интраоперационно, показано вскрытие и дренирование полости абсцесса.
6) В сомнительных случаях (наличие/отсутствие острого аппендицита), а также с целью дифференциальной диагностики с другими острыми заболеваниями органов брюшной полости и малого таза показана диагностическая лапароскопия (при наличии эндовидеохирургического комплекса в лечебном учреждении).
7) При отсутствии эндовидеохирургического комплекса, если однозначно нельзя исключить острый аппендицит, вопрос решается в пользу экстренной операции.
8) При среднем уровне риска по Альворадо (5-8 баллов), если однозначно нельзя исключить или подтвердить острый аппендицит (при отсутствии признаков раздражения брюшины!), допустимо наблюдение пациента в динамике в условиях хирургического отделения в течение 12/24 часов с динамической диагностической визуализацией (УД 2 КР В) [5], при этом рекомендуется проведение эмпирической антибактериальной терапии.
9) При отказе больного от операции назначается курс антибактериальной и симптоматической терапии в хирургическом отделении, при отказе от госпитализации — больной предупреждается о последствиях отказа, отказ документируется, в поликлинику по месту жительства передается актив.
10)Особенности хирургической тактики при остром аппендиците у беременных:
- в пред- и послеоперационном периодах беременная находится под динамическим наблюдением хирурга и акушер-гинеколога, принимается консенсусное решение по антибактериальной терапии, по дальнейшему ведению, по показаниям назначаются препараты, понижающие тонус матки, консультации других специалистов;
- при клинической картине катарального и флегмонозного аппендицита в родах рекомендуется скорейшее родоразрешение с дальнейшей аппендэктомией [6];
- при клинической картине гангренозного и перфоративного аппендицита в родах рекомендовано угнетение родовой деятельности, срочная аппендэктомия и дальнейшая стимуляция родов [6];
- при клинической картине острого аппендицита у пациентки с планирующимся оперативным родоразрешением рекомендовано одномоментное выполнение кесарева сечения и аппендэктомии;
- лапароскопию не следует рассматривать как первый выбор при аппендэктомии у беременных (УД 1 КР В) [5, 7].
Карта наблюдения пациента, маршрутизация пациента
Немедикаментозное лечение
Режим — полупостельный, диета – легкоусвояемая пища.
Медикаментозное лечение
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Доза | Способ примене-ния | Уровень доказа-тельности | |||
| Наркотический анальгетик, для обезболивания в послеоперационном периоде | Морфина гидрохлорид | 1%-1 мл | в/м | В | |||
| Наркотический анальгетик, для обезболивания в послеоперационном периоде | Тримеперидин | раствор для инъекций 2% — 1 мл | в/м | В | |||
| Анальгетик смешанного типа действия — в послеоперационном периоде | Трамадол | 100 мг – 2 мл | в/м | А | |||
| Ненаркотические анальгетики | Кетопрофен | Капсула 50мг, раствор для инъекции 100мг/2мл, раствор дляв/ в 50мг/мл -2 мл. Для в/м введения – 100мг( 1 ампула). Гель для нанесения на болезненные участки. | в/м, в/в, внутрь | В | |||
| Ненаркотические анальгетики | Кеторолак | 10–30 мг | в/м, в/в, внутрь | В | |||
| Ненаркотические анальгетики | Ибупрофен | Инфузия 400 мг, 800 мг в 100 или 200 мл физ. раствора. Суспензия для приема внутрь 100мг/5мл, крем для наружно применения по 20г, 50г,100г, таб. 200 мг | Внутривенно, Внутрь, крем для наружного применения | В | |||
| Цефалоспорины 2-го поколения | Цефуроксим | Порошок 750 мг для приготовле-ния раствора для в/м и в/в введения каждые 8 часов | в/м, в/в | А | |||
| Цефалоспорины 3-го поколения | Цефтазидим | По 1г каждые 8-12 часов, или 2 г каждые 12 часов | в/м, в/в | А | |||
| Цефалоспорины 3-го поколения | Цефтриаксон | Порошок 1г для приготовле-ния раствора для в/м и в/в введения каждые 12 часов | в/м, в/в | А | |||
| Цефалоспорины 3-го поколения | Цефотаксим 1 г | Порошок 1г для приготовле-ния раствора для в/м и в/в введения каждые 12 часов | в/м, в/в | А | |||
| Цефалоспорины 3-го поколения | Цефоперазон | 2–4 г каждые 12 часов | в/м, в/в | А | |||
| Цефалоспорины 4-го поколения | Цефепим |
| в/м, в/в | А | |||
| Аминогликозиды | Гентамицин | 0,4 мг/кг | в/в, в/м | В | |||
| Аминогликозиды | Амикацин | 10–15 мг/кг | в/в, в/м | А | |||
| Фторхинолоны | Ципрофлоксацин | Таблетки 250мг-500мг, раствор для инфузии 0,2%-100 мл | внутрь, в/в | В | |||
| Фторхинолоны | Левофлоксацин | Таблетки 250–750 мг, раствор для инфузии 0,5%-100 мл | внутрь, в/в | А | |||
| Нитроимидазолы | Метронидазол | 500 мг | в/в, внутрь | В | |||
| Противогрибковое средство группы азолов | Флуконазол | 2 мг/мл | в/в медлен- но в течение 60 минут | А | |||
| Антихолинэстеразное средство, для профилактики и лечения атонии кишечника | Неостигмина метилсульфат | 10–15 мг | внутрь, в/м, в/в | В | |||
| Прокинетик, противорвотное средство | Метоклопрамид | 5–10 мг | внутрь, в/м, в/в | В | |||
| Антисептик, для обработки кожных покровов и дренажных систем | Повидон – йод | 10% раствор | наружно | В | |||
| Антисептик | Хлоргексидин | 0,05% водный раствор | наружно | А | |||
| Антисептик | Этанол | 70% раствор | наружно | А | |||
| Антисептик | Перекись водорода | 3% раствор | наружно | В | |||
| Растворы для инфузий, регуляторы водно-электролитного баланса и КЩС | Натрия хлорид | 0,9% раствор 200,0 мл, 400,0 мл | в/в капельно | А | |||
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказа-тельности | |
| Антисекреторный препарат — ингибитор протонной помпы | Омепразол | Таблетки 40 – 80 мг/сут | внутрь | А |
| Антисекреторный препарат – блокатор гистаминовых рецепторов | Фамотидин | Таблетки 20 — 40 мг | внутрь | А |
| Гемостатический препарат | Этамзилат | Раствор для инъеции 12.5%- 2 мл | в/м, в/в за час до операции 250-500 мг | В |
| Антикоагулянт прямого действия (для профилактики тромбозов) | Гепарин | 5000 — 1000–2000 МЕ/ч | в/в | А |
| Петлевой диуретик | Фуросемид | 20 — 40 м, раствор для инъекции 1%- 2мл |
медленно
по показаниям
капельно
по показаниям
капельно
Хирургическое вмешательство:
Лапароскопическая аппендэктомия (ЛАЭ)является операцией первого выбора при наличии лапароскопического оборудования и навыков (УД 1 КР А) [5]
- Лапароскопически-ассистированная аппендэктомия
- Традиционная (открытая) аппендэктомия (ОАЭ) из доступа по Волковичу-Дьяконову
- Ретроградная аппендэктомия
- Ретроперитонеальная аппендэктомия
- Срединная лапаротомия, аппендэктомия
- Перкутанное вмешательство (пункция и/или дренирование) при периаппендикулярном абсцессе
- Вскрытие и дренирование периаппендикулярного абсцесса
- Вскрытие забрюшинной флегмоны
Предоперационная подготовка:
- проба на местные анестезирующие препараты при операции под местной анестезией;
- гигиеническая подготовка области оперативного вмешательства и всей передней брюшной стенки;
- катетеризация мочевого пузыря;
- опорожнение мочевого пузыря;
- осмотр анестезиолога при операции под наркозом;
- катетеризация периферической вены;
- установление назогастрального зонда и эвакуация желудочного содержимого для предотвращения регургитации (при деструктивном аппендиците с распространенным перитонитом);
- при наличии гемодинамических нарушений и признаков эндотоксикоза: предоперационная подготовка в ОАРИТ в течение 2 часов с момента госпитализации (катетеризация центральной вены, эффективная гемодинамическая терапия)
- по показаниям – профилактика тромбообразования.
Антибиотикопрофилактика, антибиотикотерапия в соответствии сРекомендациямиWSES,WorldJournalofEmergencySurgery, 2016[5]:
Основными патогенами при аппендиците являются энтеробактерии, стрептококки и анаэробы (особенно B. fragilis) [8, 9].
1. У пациентов с острым аппендицитом всегда рекомендуется предоперационная антибиотикопрофилактика препаратами широкого спектра действия (УД 1) [5]:
- 1-кратное введение антибиотиков широкого спектра действия за 30 минут до операции внутривенно.
2. Для пациентов с неосложненным аппендицитом не рекомендуется использовать антибиотики в послеоперационном периоде (УД 2 КР В) [5].
3. У пациентов с осложненным острым аппендицитом всегда рекомендуется послеоперационная антибиотикотерапия препаратами широкого спектра действия (УД 2 КР В) [5].
4. Рекомендуемый курс антибиотикотерапии 3-5 дней для взрослых пациентов (УД 2 КР В) [5].
Дальнейшее ведение
Терапия послеоперационного периода:
- при наличии клиники перитонита, абдоминального сепсиса – интенсивная и комбинированная антибактериальная терапия в соответствии с Протоколом диагностики и лечения перитонита [10].
- эмпирическая антибактериальная моно- или комбинированная терапия по выбранной схеме стартовой терапии с учетом предполагаемой флоры — по показаниям:
- цефалоспорины III поколения, фторхинолоны, аминогликозиды в монотерапии или в комбинации с имидазолами (метронидазол), в средней разовой и суточной дозировке.
- оценка эффективности эмпирической терапии антибиотиками через 48-72 часа по клинической картине и антибиотикограмме;
- адекватное обезболивание в режиме «по требованию» (наркотические, опиоидные наркотические, ненаркотические анальгетики);
- по показаниям:
- профилактика пареза кишечного тракта;
- дезинтоксикационная терапия;
- коррекция коагулопатии;
- профилактика легочных осложнений;
- противогрибковая терапия;
- профилактика острых язв.
Дальнейшее ведение в стационаре:
- рациональная терапия послеоперационного периода – см. выше;
- ежедневная оценка тяжести состояния;
- ежедневные перевязки, профилактика раневой инфекции;
- при периаппендикулярном абсцессе, забрюшинной флегмоне, абдоминальном сепсисе: контроль источника;
- контроль дренажа (функционирование дренажа, характер и объем отделяемого), удаление дренажа при отсутствии экссудата, при объеме отделяемого более 50,0 мл удаление дренажа не рекомендуется во избежание формирования абсцесса брюшной полости;
- уход за назогастральным (назоинтестинальным) зондом при его наличии;
- УЗИ, обзорная рентгенография брюшной полости (по показаниям);
- лабораторные исследования в динамике (ОАК, БХАК, коагулограмма, уровень лактата, Д-димеров, прокальцитонина в динамике – по показаниям);
- вопрос о выписке решается индивидуально;
- Показания для перевода в отделение интенсивной терапии и реанимации:
- нестабильная гемодинамика;
- распространенный перитонит, абдоминальный сепсис, септический шок, ПОН;
- ухудшение состояния, связанное с основным или сопутствующим заболеванием, требующее интенсивной терапии, мониторинга;
- состояния, требующие интенсивной терапии при наличии конкурирующих заболеваний.
Дальнейшее ведение в поликлинике:
- после выписки – наблюдение в поликлинике (продолжительность амбулаторного лечения и вопрос о трудоспособности решается индивидуально);
- профилактика раневой инфекции в поликлинике: своевременная ревизия раны, перевязки;
- вопрос о снятии швов решается индивидуально;
- УЗИ в динамике после выписки с разрешившимся аппендикулярным инфильтратом – по показаниям;
- ограничение физической нагрузки – в течение 3 недель с момента выписки из стационара;
- через 6-8 недель после разрешения аппендикулярного инфильтрата пациентам с рецидивирующими симптомами аппендицита выполняется интервальная аппендэктомия (УД 2 КР В) [5], операция выбора – лапароскопическая аппендэктомия (УД 1 КР А) [5].
РекомендациииWSES,World Journal of Emergency Surgery, 2016,поведению разрешившегося аппендикулярного инфильтрата[5]:
- Пациентам с разрешившимся аппендикулярным инфильтратом интервальная аппендэктомия не рекомендуется (УД 1) [5].
- Пациентам с разрешившимся аппендикулярным инфильтратом и рецидивирующими симптомами аппендицита рекомендуется интервальная аппендэктомия через 6-8 недель после разрешения аппендикулярного инфильтрата (УД 2 КР В) [5].
- Если через 6-8 недель после разрешения аппендикулярного инфильтрата интервальная аппендэктомия не произведена, рекомендуется осмотр хирурга и онколога с целью онкологической настороженности, выполняется колоноскопия [5, 11].
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
- отсутствие клиники ОА при консервативном лечении (аппендикулярный инфильтрат, отказ от хирургического лечения при неосложненном аппендиците);
- купирование боли в животе, явлений эндогенной интоксикации, лихорадки, лейкоцитоза;
- устранение осложнений острого аппендицита;
- заживление операционной раны.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
- состояние после успешной консервативной терапии аппендикулярного инфильтрата (через 6-8 недель после рассасывания инфильтрата).
Показания для экстренной госпитализации:
- острый аппендицит,
- обоснованное предположение/сомнение в диагнозе «острый аппендицит».
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1. OCEBM Levels of Evidence Working Group «The Oxford 2011 Levels of Evidence». Oxford Centre for Evidence-Based Medicine. http://www.cebm.net/index.aspx?o=5653 2. Howick J., et al. The 2011 Oxford CEBM Levels of Evidence (Introductory Document). Oxford Centre for Evidence-Based Medicine. http://www.cebm.net/index.aspx?o=5653 3. Национальные клинические рекомендации по диагностике и лечению острого аппендицита. 2016. Москва. Группа разработчиков: Сажин А.В., Затевахин И.И., Федоров А.В., Луцевич О.Э., Шулутко А.М., Ермолов А.С., Гуляев А.А., Прудков М.И., Лядов К.В. 4. Руководство по неотложной хирургии органов брюшной полости. Под редакцией B.C. Савельева. — М.: Медицина, 2004. 5. Di Saverio S1, Birindelli A2, Kelly MD3, Catena F4, Weber DG5, Sartelli M6, Sugrue M7, De Moya M8, Gomes CA9, Bhangu A10, Agresta F11, Moore EE12, Soreide K13, Griffiths E14, De Castro S15, Kashuk J16, Kluger Y17, Leppaniemi A18, Ansaloni L19, Andersson M20, Coccolini F19, Coimbra R21, Gurusamy KS22, Campanile FC23, Biffl W24, Chiara O25, Moore F26, Peitzman AB27, Fraga GP28, Costa D29, Maier RV30, Rizoli S31, Balogh ZJ32, Bendinelli C32, Cirocchi R33, Tonini V2, Piccinini A34, Tugnoli G34, Jovine E35, Persiani R36, Biondi A37, Scalea T38, Stahel P12, Ivatury R39, Velmahos G40, Andersson R20 WSES Jerusalem guidelines for diagnosis and treatment of acute appendicitis. World J Emerg Surg. 2016 Jul 18;11:34. doi: 10.1186/s13017-016-0090-5. E Collection 2016. 6. Клиническая хирургия: национальное руководство: в 3 т. / под ред. В.С. Савельева, А.И. Кириенко. – М.: ГЭОТАР-Медиа, 2009. – Т.II – С. 103 – 141. 7. Wilasrusmee C, Sukrat B, McEvoy M, et al. Systematic review and meta-analysis of safety of laparoscopic versus open appendicectomy for suspected appendicitis in pregnancy. Br J Surg. 2012; 99:1470-1478. 8. Sartelli M, et al. Complicated intra-abdominal infections worldwide: the definitive data of the CIAOW Study. World J Emerg Surg. 2014; 9:37. 9. 2013 WSES guidelines for management of intra-abdominal infections. Massimo Sartelli 1* , Pierluigi Viale 2 , Fausto Catena 3 , Luca Ansaloni 4 , Ernest Moore 5 , Mark Malangoni 6 , Frederick A Moore 7, George Velmahos 8, Raul Coimbra 9, RaoIvatury 10, Andrew Peitzman 11 , Kaoru Koike 12 , Ari Leppaniemi 13, Walter Biffl 5, Clay Cothren Burlew 5 , Zsolt J Balogh 14 , Ken Boffard 15 , Cino Bendinelli 14, Sanjay Gupta 16 , Yoram Kluger 17 , Ferdinando Agresta 18 , Salomone Di Saverio 19 , Imtiaz Wani 20 , Alex Escalona 21, Carlos Ordonez 22 , Gustavo P Fraga 23 , Gerson Alves Pereira Junior 24 , Miklosh Bala 25 , Yunfeng Cui 26 , Sanjay Marwah 27 , Boris Sakakushev 28 , Victor Kong 29 , Noel Naidoo 30 , Adamu Ahmed 31 , Ashraf Abbas 32, Gianluca Guercioni 33, Nereo Vettoretto 34 , Rafael Díaz-Nieto 35 , Ihor Gerych 36 , Cristian Tranà 37 , Mario Paulo Faro 38, Kuo-Ching Yuan 39, Kenneth Yuh Yen Kok 40 , Alain Chichom Mefire 41 , Jae Gil Lee 42 , Suk-Kyung Hong 43, Wagih Ghnnam 44, Boonying Siribumrungwong 45, Norio Sato 11 , Kiyoshi Murata 46 , Takayuki Irahara 47, Federico Coccolini, Helmut A Segovia Lohse 48 , Alfredo Verni 49 and Tomohisa Shoko 50 10. Перитонит. Клинический протокол диагностики и лечения. www.rсrz.kz. 11. Carpenter SG, et al. Increased risk of neoplasm in appendicitis treated with interval appendectomy: single-institution experience and literature review. Am Surg. 2012;78(3):339–43.PubMedGoogle Scholar 12. Гостищев В.К. Гнойная хирургия. Руководство для врачей. — М.: Медицина, 1996.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1. Ахмеджанова Гульнара Ахмеджановна – кандидат медицинских наук, доцент кафедры хирургии №1 АО «Национальный медцицинский университет»;
2. Баймаханов Болатбек Бимендеевич – доктор медицинских наук, профессор, Председатель правления АО «Национальный научный центр хирургии им. А.Н. Сызганова»;
3. Медеубеков Улугбек Шалхарович – доктор медицинских наук, профессор, зам. Председателя правления АО «Национальный научный центр хирургии им. А.Н. Сызганова»;
4. Калиева Мира Маратовна – кандидат медицинских наук, клинический фармаколог АО «Национальный научный центр хирургии им. А.Н. Сызганова».
Указание на отсутствие конфликта интересов: нет.
Рецензент:
Аймагамбетов Мейрамбек Жаксыбекович – доктор медицинских наук, доцент, заведующий кафедрой госпитальной хирургии НАО «Медицинский университет Семей».
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие и/или при наличии новых методов с высоким уровнем доказательности.
Приложение 1
к типовой структуре Клинического протокола диагностики и лечения
АЛГОРИТМ ДИАГНОСТИКИ И ЛЕЧЕНИЯ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ (схемы)
1)Диагностические критерии
Жалобы:
- боль в правом нижнем квадранте живота (в правой подвздошной области) при типичном расположении червеобразного отростка;
- тошнота, 1-2 кратная рвота в начале заболевания;
- анорексия;
- сухость во рту.
Анамнез:
- боль появляется внезапно, начинается в эпигастрии (сипмтом Кохера-Волковича) или в параумбиликальной области (симптом Кюммеля), через 2-3 часа перемещается и локализуется в правом нижнем квадранте живота (правой подвздошной области) при типичном расположении червеобразного отростка.
Физикальноеобследование:
1) Оценка состояния пациента.
Общее состояние при катаральном и флегмонозном аппендиците относительно удовлетворительное.
При деструктивном аппендиците, осложненном распространенным перитонитом, абдоминальным сепсисом, септическим шоком состояние может быть тяжелым или крайне тяжелым — пациент госпитализируется в отделение реанимации для реализации программы «Скрининг сепсиса» и определения объема предоперационной подготовки. Все диагностические мероприятия проводятся в ОАРИТ параллельно интенсивной синдромной терапии!
2) Выявление физикальных признаков острого аппендицита.
Чаще всего больные обращаются с флегмонозным аппендицитом. Температура тела повышена (37,0-38,5 0 С). Язык обложен, суховат. Тахикардия. При пальпации в правом нижнем квадранте живота, в правой подвздошной области определяется триада Дьелафуа (при типичном расположении червеобразного отростка):
- болезненность,
- локальное защитное напряжение мышц (локальный мышечный дефанс),
- гиперестезия.
Положительны специфические симптомы острого аппендицита (Ровзинга, Воскресенского, Раздольского, Ситковского, Бартомье-Михельсона).
3) Выявление физикальных признаков перитонита: симптомы раздражения брюшины (Щеткина-Блюмберга, Кулленкампфа), вздутие живота, угнетение перистальтики.
- Симптом Ровзинга (патогномоничный симптом) – левой рукой через брюшную стенку сигмовидную кишку прижимают к крылу подвздошной кости, перекрывая просвет; правой рукой производят толчкообразные движения в проекции нисходящей ободочной кишки, при этом боль возникает в правой подвздошной области.
- Триада Дьелафуа – локальный болевой синдром, мышечное напряжение и гиперестезия в правом нижнем квадранте живота.
- Симптом Ситковского – усиление боли в положении больного на левом боку (более характерен для повторных приступов аппендицита).
- Симптом Бартомье-Михельсона – усиление болезненности при пальпации правой подвздошной области в положении больного на левом боку (отросток становится более доступным пальпации).
- Симптом Раздольского – при симметричной сравнительной перкуссии правой и левой подвздошной области отмечается гиперестезия справа.
- Симптом Воскресенского (симптом «рубашки» или «скольжения») – через рубашку производят скользящее движение от реберной дуги до паховой связки и обратно слева и справа, при этом отмечается гиперестезия, значительное усиление болезненности справа.
- Симптом Коупа – в положении больного на спине согнутая в коленном суставе правая нижняя конечность ротируется кнаружи – вследствие напряжения внутренней запирательной мышцы появляется боль в глубине таза справа и над лоном. Симптом Коупа может быть положительным и при гинекологических заболеваниях.
- Симптом Образцова – в положении лежа поднимают вытянутую правую ногу больного и просят медленно ее опустить, при этом больной ощущает глубокую боль в поясничной области справа из-за болезненного напряжения подвздошно-поясничной мышцы. Симптом Образцова характерен для ретроцекального аппендицита.
- Симптом Тараненко-Богдановой (аппендицит у беременных) – ослабление боли в правой подвздошной области в положении на левом боку и усиление боли в положении на правом боку из-за давления беременной матки на воспаленный отросток.
- Симптом Щеткина-Блюмберга — ладонной поверхностью 2-4 пальцев руки плавно надавливают на переднюю брюшную стенку, задерживают в этом положении руку в течение нескольких секунд, после чего отдергивает руку, при этом больной отмечает резкое усиление боли.
- Симптом Кулленкампфа (симптом раздражения тазовой брюшины) – при ректальном и вагинальном исследовании определяется резкая болезненность в проекции дугласова пространства.
Во избежание диагностических ошибок необходимо учитывать особенности клинических проявлений острого аппендицита в зависимости от расположения червеобразного отростка, клинико-морфологической формы, пола и возраста, а также необходимо помнить о том, что лечение до поступления в клинику (обезболивающие препараты, антибиотики, дезинтоксикационная терапия) искажает клиническую картину.
При атипичном расположении аппендикса (восходящем, медиальном, тазовом, ретроцекальном или ретроперитонеальном, левостороннем) болевой синдром имеет соответствующую локализацию, при этом характерное для типичного расположения отростка мышечное напряжение в правом нижнем квадранте отсутствует.
При восходящем расположении боль локализуется в правом подреберье и может симулировать клинику желчной колики или язвенной болезни, часто сопровождается повторной рвотой вследствие раздражения двенадцатиперстной кишки.
При медиальном расположении отросток располагается близко к корню брыжейки тонкой кишки, боль локализуется медиально, в области пупка, сопровождается многократной рвотой вследствие рефлекторного раздражения корня брыжейки.
При тазовом расположении боль локализуется внизу живота, над лоном, в правой паховой области, симулирует гинекологические заболевания, нередко возникают частые позывы на стул, жидкий стул, частое болезненное мочеиспускание, живот остается мягким, определяется симптом Коупа. При подозрении на тазовый аппендицит показано вагинальное и ректальное исследование, которое выявляет болезненность в дугласовом пространстве, наличие выпота, инфильтрата, гинекологической патологии.
При ретроцекальном или ретроперитонеальном расположении боль в правой подвздошной области не отчетливая, отсутствуют гиперестезия, мышечный дефанс и симптом Щеткина-Блюмберга на передней брюшной стенке, определяется симптом Образцова вследствие раздражения подвздошно-поясничной мышцы, при близости мочеточника могут быть дизурические явления.
Левостороннее расположение червеобразного отростка наблюдается крайне редко: при обратном расположении внутренних органов или примобильной слепой кишке с длинной брыжейкой. Все местные признаки аппендицита обнаруживаются в левой подвздошной области.
Особенности семиотики отдельных клинико-морфологических форм острого аппендицита, аппендицит у беременных, у больных пожилого возраста:
- при катаральном аппендиците общее состояние не страдает, симптомы раздражения брюшины отсутствуют;
- при эмпиеме червеобразного отростка симптомов перемещения боли (Кохера-Волковича, Кюммеля) не наблюдается, боль локализованная, носит пульсирующий характер, сопровождается ознобом с повышением температуры до 38-39 0 С, локальный мышечный дефанс и другие симптомы раздражения брюшины часто отсутствуют;
- при гангренозном аппендиците температура тела может быть нормальной или субнормальной (ниже 36 0 С), не соответствует уровню тахикардии — больше 100 ударов в минуту («токсические ножницы»), интенсивность болевого синдрома значительно снижается, более выражены симптомы раздражения брюшины;
- при перфоративном аппендиците момент прободения проявляется резкой болью на фоне снижения интенсивности боли вследствие гангрены отростка, появляются симптомы раздражения брюшины, признаки эндогенной интоксикации;
- при остром аппендиците у беременных сложности в диагностике обусловлены невыраженностью болевого синдрома, наличием тошноты, рвоты, периодической боли внизу живота у женщин при обычном течении беременности; характерно перемещение боли (симптомы Кохера-Волковича, Кюммеля), локализация боли во второй половине беременности выше типичной проекции, при этом отмечается ее усиление в положении на правом боку (Тараненко-Богдановой), локальное мышечное напряжение выражено слабо, особенно при поздних сроках беременности (из-за растяжения передней брюшной стенки, а также локализации слепой кишки с отростком позади увеличенной матки);
- у лиц пожилого и старческого возраста на фоне атеросклероза или тромбоза аппендикулярной артерии развивается первично-гангренозный аппендицит, который начинается с резкой локальной боли, которая позже стихает, вследствие возрастной релаксации мышц локальный мышечный дефанс не отчетливый, однако симптом Щеткина-Блюмберга выражен.
Диагностика осложнений острого аппендицита:
Аппендикулярный инфильтрат – это конгломерат спаянных между собой органов и тканей, располагающихся вокруг воспаленного червеобразного отростка. Развивается через 3-5 дней от начала заболевания из-за несвоевременного обращения больного к врачу или в результате диагностической ошибки на догоспитальном или стационарном этапе. Боль стихает, общее состояние больного не страдает, температура тела субфебрильная, в правом нижнем квадранте живота (при типичном расположении отростка) пальпируется инфильтрат, признаки раздражения брюшины отсутствуют. Важен тщательный сбор анамнеза: выявляется симптом перемещения боли (Кохера-Волковича, Кюммеля) и характерный для начала аппендицита симптомокомплекс. Возможны 2 исхода развития аппендикулярного инфильтрата: рассасывание и абсцедирование.
Периаппендикулярный абсцесс – это исход аппендикулярного инфильтрата: в процессе наблюдения в стационаре у больного вновь появляются боли в проекции аппендикулярного инфильтрата, развивается системная воспалительная реакция (повышение температуры, тахикардия, нарастание уровня лейкоцитов), УЗИ выявляет округлое полостное образование с гипо- или анэхогенным содержимым и пиогенной капсулой.
При распространенном перитоните, абдоминальном сепсисе язык сухой, определяется выраженная тахикардия, возможна гипотония, вздутие живота, гиперестезия, резкая болезненность и мышечное напряжение при пальпации, положительные симптомы раздражения брюшины.
При септическом шоке диагностика может представлять трудности: сознание нарушено, болевой синдром, классические перитонеальные знаки не определяются или не выражены; как правило, имеются признаки энтеральной недостаточности (вздутие живота, отсутствие перистальтики), а также пастозность передней брюшной стенки.
Диагностический алгоритм
Тактика на этапе оказания скорой неотложной помощи
- Острый аппендицит, а также предположение/сомнение в диагнозе «острый аппендицит» являются основанием для доставки больного в профильный хирургический стационар.
- При наличии гемодинамических нарушений (деструктивный аппендицит, осложненный перитонитом, абдоминальным сепсисом, септическим шоком) лечебные мероприятия, направленные на стабилизацию гемодинамики начинаются врачами «скорой помощи», продолжаются по пути следования в хирургический стационар.
- Больные с нестабильной гемодинамикой и физикальными признаками абдоминального сепсиса доставляются в ОАРИТ, минуя приемный покой.
- На догоспитальном этапе запрещается вводить обезболивающие препараты, применять ванны, тепло, холод.
Немедикаментозное лечение: нет.
Медикаментозное лечение: При наличии физикальных признаков нарушения гемодинамики бригадой скорой помощи проводятся противошоковые мероприятия (инфузионная терапия, глюкокортикоиды, вазопрессоры), которые продолжаются по пути следования в стационар.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
Источник









