- Лечение гайморита народными средствами: самые эффективные методы
- Причины развития и основные симптомы гайморита
- Лечение
- Хозяйственное мыло
- Конский каштан
- Масла
- Цикламен
- Прополис
- Средства для промывания носа
- Средства для приема внутрь
- Видео
- Руководство по лечению хронического синусита
- Каковы диагностические признаки острых и хронических синуситов? Показаны ли антибиотики, и если да, то в каком случае? Каких пациентов стоит направлять к специалистам?
Лечение гайморита народными средствами: самые эффективные методы
Гайморит – это заболевание, при котором воспалительный процесс затрагивает носовые пазухи в области верхней челюсти. Может быть односторонним или двусторонним, и протекать с поражением других придаточных пазух носа.
Болезнь может возникать как у взрослых, так и у детей. Наряду с классической медициной, в домашних условиях часто используются народные методы лечения гайморита (в качестве вспомогательных).
Причины развития и основные симптомы гайморита
Основные причины заболевания:
- инфекции верхних дыхательных путей;
- аллергический ринит;
- дефекты анатомического строения носа;
- глубокий кариес;
- полипы в носу;
- повреждения носовой перегородки;
- травмы в области носа.
На развитие гайморита могут указывать следующие симптомы:
- болевые ощущения в области пораженной пазухи, которые усиливаются к вечеру;
- гнойные выделения из носа с неприятным запахом;
- слабость;
- нарушение обоняния;
- сильная головная боль, которая усиливается при наклоне вперед;
- повышение температуры тела.
Лечение
Народные способы лечения гайморита достаточно популярны и могут использоваться в качестве вспомогательной терапии. Они включают в себя отвары и настойки лекарственных растений, продукты пчеловодства, аптечные мази и растворы, а также другие средства.
Хозяйственное мыло
Для лечения гайморита может быть использовано обычное хозяйственное мыло, не содержащее добавок. Оно состоит из натуральных животных жиров, щелочей, цинковой пасты и канифоли. Мыло оказывает дезинфицирующее, раздражающее и подсушивающее действие. Попадая в нос, средства на основе мыла улучшают отток гноя, способствуя очищению носовых пазух.
Для приготовления средства небольшое количество мыла натирают на мелкой терке. Чайную ложку стружки смешивают с таким же количеством спирта, пчелиного меда и сока алоэ. Смесь нагревают на водяной бане, помешивая до полного растворения.
Предварительно из марли готовят небольшую турунду, на которую наносят средство. Пациент садится, немного наклонившись вперед, и вкладывает ее в нос. Действие развивается в течение 5 минут, в результате чего гной начинает активно отходить.
Спустя 10–15 минут турунду вынимают. Процедуру повторяют на следующий день. Для улучшения состояния обычно достаточно 2–3 применений.
Конский каштан
Плоды каштана при гайморите считаются одним из самых эффективных средств. С их помощью можно избавиться от гноя, заполняющего пазухи носа, улучшить дренаж и уменьшить отечность. Несколько плодов нужно поместить в стакан с теплой соленой водой и оставить до тех пор, пока они не опустятся на дно.
Затем с помощью острого ножа из сердцевины каштана вырезают узкий треугольник, а в его широкий край продевают английскую булавку (для того, чтобы легче удерживать).
Первой частью процедуры является распаривание, для этого нужно сделать паровую ингаляцию (подышать отваром эвкалипта). Затем на поверхность каштана наносят подсолнечное масло и вводят в пораженную ноздрю.
Нужно сесть, немного наклонившись вперед, и подождать 10–15 минут. В течение этого периода содержимое гайморовых пазух начнет выходить. Периодически каштан вынимают из носа и, зажимая одну ноздрю, высмаркивают содержимое другой.
Народные средства от гайморита в домашних условиях следует применять только в качестве вспомогательного лечения. Если есть подозрение на развитие заболевания у ребенка, лучше незамедлительно обратиться за консультацией к врачу.
При двухстороннем гайморите пазухи носа очищают поочередно. Процедуру проводят один раз в сутки в течение 3–4 суток. После очищения носа можно закапать противовоспалительные капли. Помимо аптечных средств использовать сок красной свеклы. Предварительно его разводят с водой в соотношении 1:1 и капают в нос по 3–4 капли не менее трех раз в сутки. Сочетание этих методов помогает быстро вылечить гайморит.
Масла
К средствам, которые помогают вылечить гайморит, относят масла. Народные методы лечения позволяют использовать масло облепихи, шиповника, эвкалипта или чайного дерева. Они обладают антисептическим и противовоспалительным действием, способствуют быстрому купированию воспаления и усилению эффективности применяемых лекарственных средств.
Масла на основе шиповника или облепихи можно приготовить в домашних условиях. Для этого 100 г свежих плодов измельчают, заливают таким же количеством оливкового масла и оставляют на трое суток в темном месте. Затем средство пропускают через сито (для того, чтобы содержимое было однородным), готовое средство хранят в холодильнике. Подогретое масло закапывают в нос по 2–3 капли утром и вечером.
Готовые масла можно приобрести в аптеке. Для лечения заболевания также используют комбинированные капли на масляной основе. Чтобы приготовить такое средство, в 20 мл кукурузного, оливкового или льняного масла добавляют по 2 капли масел чайного дерева, эвкалипта и можжевельника. Применяют три раза в сутки.
Для лечения гайморита может использоваться мазь, которую готовят на основе рафинированного оливкового масла. Для этого 100 мл масла греют на водяной бане, а затем добавляют 10 г измельченного пчелиного воска.
На следующем этапе в раствор вводят 1/4 часть желтка (яйцо нужно предварительно отварить). Затем готовую смесь снимают с водяной бани и процеживают. Сливают в стеклянную емкость и хранят в холодильнике.
Для лечения заболевания дважды в сутки в нос вводят тонкие турунды, пропитанные мазью, и оставляют их на полчаса. Процедуру проводят ежедневно на протяжении недели.
Алоэ обладает многими полезными свойствами. Оно хорошо купирует воспалительный процесс и помогает удалить гной из гайморовых пазух. Для того чтобы средства на основе алоэ были максимально эффективными, нужно использовать растение не моложе двух лет.
Для приготовления следует срезать несколько листьев, завернуть их в бумагу и на несколько дней поместить на нижнюю полку холодильника, поскольку в таких условиях растение превращается в биостимулятор. Затем листья промывают, и отжимают из них сок. Его сливают в стеклянную емкость и хранят в прохладном месте. Капают в нос по 2 капли не реже трех раз в сутки.
Для удаления содержимого гайморовых пазух готовят смесь, в которую входит сок алоэ и лука в соотношении 1:1. Затем добавляют небольшое количество меда. Готовым средством пропитывают турунду, которую вводят в нос и оставляют на 1/4 часа. В результате нос очищается от содержимого, и уменьшается воспалительный процесс. Процедуру проводят один раз в сутки.
Цикламен
Корень цикламена – одно из лучших средств для лечения заболевания. Его экстракт входит в состав многих аптечных средств, применяемых при терапии гайморита. Для того чтобы приготовить лекарство в домашних условиях, корень нужно тщательно вымыть, просушить бумажной салфеткой и натереть на самой мелкой терке.
С помощью марли нужно отжать сок, добавить его в оливковое масло (на четыре части масла – одна часть сока). Средство достаточно агрессивное и может стать причиной ожога слизистой оболочки носа, поэтому в чистом виде его не применяют.
По три капли раствора капают в каждую ноздрю. Содержимое пазух начинает выходить очень активно. Процедуру проводят 1 раз в сутки на протяжении трех дней.
Существуют рецепты, в которых для очищения гайморовых пазух от содержимого применяются мази на основе цикламена и аптечных средств. Для приготовления необходимо смешать в одинаковых количествах:
Готовой мазью пропитывают тонкий марлевый жгут, который помещают в нос на 15 минут. Средство будет вытягивать гной, тем самым способствуя очищению носа и устранению воспалительного процесса. По отзывам пациентов, применение средств на основе цикламена относится к числу наиболее действенных методов лечения.
Прополис
Одно из часто используемых народных средств при лечении гайморита – прополис. В состав пчелиного клея входят микроэлементы, витамины и аминокислоты. Его применяют при лечении многих заболеваний, в том числе и гайморита. Прополис обладает антибактериальным и противовоспалительным действием.
Для промывания носа можно приобрести в аптеке готовую настойку. Также ее можно сделать и в домашних условиях. Для этого потребуется 30 г прополиса, который предварительно измельчают и заливают 70% спиртом в объеме 100 мл. На протяжении недели средство настаивают в темном месте, периодически взбалтывая.
Средства для промывания носа
Для промывания носа при гайморите могут использоваться отвары/настои, приготовленные на основе лекарственных растений или специальных растворов:
- Настой из смеси растений. Для приготовления настоя берут по одной чайной ложке цветов ромашки, календулы или листьев шалфея и заливают 200 мл воды. Отвар кипятят в течение 5 минут, затем закрывают крышкой и оставляют до остывания. Средство процеживают и с помощью пипетки капают в нос 3–4 раза в сутки. Оно помогает уменьшить воспалительный процесс.
- Настойка прополиса. Для приготовления раствора для промывания носа 1 чайную ложку настойки разводят в 100 мл кипяченой воды. С помощью спринцовки раствор вводят в нос утром и вечером.
- Многокомпонентный раствор. В стакан с теплой кипяченой водой добавляют 1/2 чайной ложки морской соли, 20 мл настойки эвкалипта и 2 капли йода. Для этого зажимают одну ноздрю, а другой втягивают жидкость. Процедуру повторяют дважды в сутки. Такое средство обладает антисептическим действием, оно помогает уменьшить воспаление и улучшить дренаж носовых пазух.
- Перекись водорода (пероксид водорода, H2O2). Используют это народное средство для лечения гайморита у взрослых, так как проглатывание его может быть опасно для здоровья. Для приготовления раствора в стакане с кипяченой охлажденной водой растворяют одну чайную ложку перекиси. Пациенту необходимо высморкаться, наклониться над ванной, прижимая голову к плечу, и ввести порцию раствора в верхнюю ноздрю. Если процедура проведена правильно, то он будет выливаться из второй ноздри.
Промывание носа – это достаточно серьезная процедура, требующая осторожности, поскольку при неправильном проведении возможно попадание жидкости в среднее ухо, что чревато развитием отита.
Средства для приема внутрь
Против гайморита в домашних условиях используют не только капли, мази и промывания, но и средства для перорального применения:
- Отвар из лаванды, череды, шалфея и ромашки. Для приготовления нужно смешать в одинаковой пропорции травы. 10 г сырья заливают 2 л воды и кипятят на водяной бане 10 минут. После того как отвар остынет, его процеживают и разделяют на 4 порции. В течение суток нужно выпить 500 мл средства за 2–3 приема. Лечение продолжают не менее двух недель;
- Настой из коры калины, листьев крапивы и травы зверобоя продырявленного. 2 части коры калины смешивают с одной частью листьев крапивы и таким же количеством травы зверобоя продырявленного. 2 г сырья заливают стаканом кипятка и дают настояться 40 минут. Процеживают и выпивают за 2 приема;
- Настойка из калины, облепихи, шиповника. По стакану спелых плодов калины, облепихи и шиповника измельчают с помощью блендера, добавляют два стакана меда и оставляют на ночь в холодильнике. Затем добавляют 500 мл водки и настаивают неделю. Принимают по столовой ложке трижды в сутки перед едой. Такое средство позволяет улучшить работу иммунной системы, что дает возможность организму быстро справиться с заболеванием.
Корень цикламена – одно из лучших средств для лечения заболевания. Его экстракт входит в состав многих аптечных средств, применяемых при терапии гайморита.
Народные средства от гайморита в домашних условиях следует применять только в качестве вспомогательного лечения. Если есть подозрение на развитие заболевания у ребенка, нужно незамедлительно обратиться за консультацией к врачу.
Гайморит – это серьезное заболевание, которое может привести к тяжелым осложнениям. Возможен переход заболевания в хроническую форму либо развитие таких болезней, как менингит или периостит. Если в течение трех дней лечение гайморита народными средствами не дает результата, и состояние пациента не улучшается, необходимо проконсультироваться у отоларинголога.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Источник
Руководство по лечению хронического синусита
Каковы диагностические признаки острых и хронических синуситов? Показаны ли антибиотики, и если да, то в каком случае? Каких пациентов стоит направлять к специалистам? Oбзоры, касающиеся диагностики и лечения болезней придаточных
Каковы диагностические признаки острых и хронических синуситов?
Показаны ли антибиотики, и если да, то в каком случае?
Каких пациентов стоит направлять к специалистам?
Oбзоры, касающиеся диагностики и лечения болезней придаточных пазух носа (ППН), чаще всего вызывают множество новых вопросов, поскольку точный диагноз осложняется неспецифичностью неинвазивных методов обследования. Эмпирическое лечение, особенно с помощью антибиотиков, как правило, считается успешным, хотя во многих случаях наступает спонтанное выздоровление без какого-либо лечения.
Цель этого обзора — осветить современные представления о природе воспаления ППН и дать логические и фактические обоснования медикаментозного либо хирургического лечения.
Анатомия и физиология. Носовая полость и ППН наделены важными физиологическими функциями. Преимущественно через полость носа проходит вдыхаемый и выдыхаемый воздух, поэтому нос должен обладать защитными механизмами, способными оградить воздухоносные пути от вдыхаемых патогенов и инородных тел.
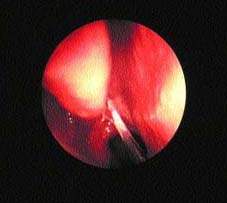 |
| Рисунок 1. Слизь стекает назад в носоглотку вследствие движений ресничек |
Железы реснитчатого эпителия носа и ППН производят поверхностный слизистый слой. Он задерживает частички веществ, а реснички, находящиеся в постоянном движении, проталкивают их назад, в носоглотку (см. рис. 1).
И верхнечелюстная, и лобная пазухи вентилируются через каналы, в свою очередь проходящие через переднюю решетчатую область. Очень важно, чтобы эти пути оставались проходимыми, поскольку нормальный отток слизи нужен для поддержания воздухонаполнения пазух.
Важная роль передних клеток решетчатого лабиринта и среднего носового хода в физиологии ППН подтверждается тем, что эта область получила название “остеомеатальный комплекс” (рис. 2). Считается, что легкое ограниченное воспаление в этой области может привести к вторичному инфицированию верхнечелюстного и фронтального синуса. Это во многом справедливо, хотя патогенез синуситов более сложен.
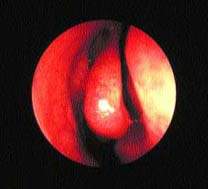 |
| Рисунок 2. Нормальный средний носовой ход — область “остиомеатального комплекса” |
Микробиология. Носовая полость и ППН заселены нормальной бактериальной флорой; в норме там обнаруживаются те же микроорганизмы, что и в инфицированных пазухах. Многие инфекционные процессы в пазухах имеют вирусную природу; бактерии присоединяются вторично.
При остром синусите чаще всего выделяют Streptococculs pneulmoniae, Heamophiluls influlenzae и Moraxella catarrhalis.
При хронических синуситах обычно присутствуют те же микроорганизмы, а также анаэробы, такие как штаммы Fulsobacteriulm, Staphylococculs aulreuls, изредка грамотрицательные бактерии, например штаммы Pseuldomonas. В последние годы участились случаи диагностики синуситов, вызванных грибами, как правило, у иммунодефицитных пациентов. Чаще всего обнаруживаются штаммы Aspergilluls, а выраженность клинических проявлений зависит от имунного статуса пациента.
 |
| Рисунок 3. Гной в среднем носовом ходе при остром синусите |
Все больше диагностируется аллергических синуситов, часто ассоциированных с назальными полипами.
Клиника. С позиций оториноларингологической хирургии понятия об анатомии, физиологии и патологии ППН в корне изменились с появлением жесткой эндоскопии носовой полости и возможности компьютерного сканирования (КТ) синусов.
Однако ни один из этих диагностических методов не доступен для врача общей практики, которому нередко приходится ставить диагноз и лечить синусит на основании клинических симптомов.
Часто жалобы больных при остром и хроническом синуситах совпадают, поэтому своевременный подход предполагает, что при попытке различать эти состояния врач опирается скорее на патофизиологию, чем на соображения длительности заболевания.
 |
| Рисунок 4. Компьютерное сканирование синусов |
Синусит считается острым, когда инфекция разрешается под действием медикаментозной терапии, не оставляя значительных повреждений слизистых. Острые эпизоды могут быть рецидивирующими по своей природе; хронический синусит — постоянное заболевание, которое не поддается только медикаментозному лечению. При разграничении этих состояний проблема заключается в том, что для хирургического лечения всегда находятся показания, хотя в действительности многим пациентам достаточно длительной медикаментозной терапии. Кроме того, хирургическое вмешательство не дает стопроцентного успеха.
У многих пациентов с острым синуситом в анамнезе началу заболевания предшествует простуда. Симптомы, позволяющие предположить развитие острого синусита:
- гнойные выделения из носа;
- заложенность носа;
- боли и болезненность при обследовании;
- лихорадка и озноб.
В некоторых случаях имеются местные симптомы, позволяющие заподозрить вовлечение различных синусов. При диагностике наиболее достоверным симптомом является жалоба на гнойные выделения из носа или выявление их при обследовании (рис. 3).
Если пациент страдает головными или лицевыми болями при отсутствии гнойных выделений, скорее всего, это не синусит.
При невылеченном синусите инфекция иногда распространяется за пределы пазух, приводя к серьезным осложнениям. Чаще это случается при инфицировании лобной и решетчатой пазух; более всего осложнениям подвержены дети.
При распространении инфекции из фронтального синуса вперед мягкие ткани лба становятся отекшими и болезненными. Первоначально развивается целлюлит, затем субпериостальный абсцесс. Распространение через заднюю стенку фронтального синуса приводит к внутричерепным осложнениям, таким как менингит, субдуральная эмпиема или абсцесс передней доли.
При воспалении решетчатой пазухи инфекция распространяется через тонкую кость бумажной пластинки, приводя к поражению глазницы, сопровождающемуся целлюлитом и орбитальным абсцессом. Нелеченые инфекции глазницы почти всегда ведут к слепоте.
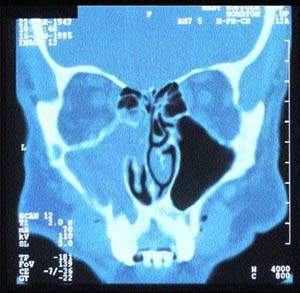 |
| Рисунок 5. Компьютерная томограмма синусов, демонстрирующая односторонний хронический синусит |
При подозрении на осложненный синусит, особенно при отеке мягких тканей глазницы у ребенка, необходима срочная консультация оториноларинголога и уточнение диагноза путем компьютерного сканирования.
Клиническая картина хронического синусита разнообразна. Как и при острой инфекции, заложенность носа и гнойное отделяемое являются постоянными симптомами.Температура не повышается либо повышается умеренно, а жалобы на общее недомогание, головную и лицевую боль типичны. Дополнительно многие пациенты жалуются на снижение обоняния, при этом они чувствуют отвратительный запах гноя в носу.
Простое клиническое обследование носовой полости с помощью отоскопа позволяет обнаруживать крупные полипы; маленькие полипы видны только при эндоскопии носа.
| Промывание верхнечелюстного синуса под местной анестезией теряет былую популярность, так как редко приносит длительное облегчение |
За прошедшее десятилетие участились случаи диагностики острых и хронических синуситов у детей, особенно в Северной Америке. Диагностика и лечение детских синуситов осложняется многими факторами.
Рецидивирующие симптомы поражения верхних дыхательных путей у детей проявляются достаточно часто и, как правило, свидетельствуют о наличии заболевания миндалин и аденоидов, а не первичного синусита. Компьютерное томографическое сканирование детей с симптомами поражения верхних дыхательных путей часто выявляет аномалии ППН, особенно верхнечелюстных.
Клинический опыт показывает, что симптомы синуситов у детей часто сами проходят с возрастом, при этом до сих пор не установлено, вырастают ли из “сопливых” детей “сопливые” взрослые.
Нет сомнения в том, что хронический синусит встречается и у детей, особенно если имеется нарушение функции реснитчатого эпителия. Однако большинство британских лор-хирургов считают, что, насколько это возможно, необходимо придерживаться консервативных методов лечения детей.
Обследование. В общей практике диагноз “синусит”, как правило, ставится на основании клинических данных.
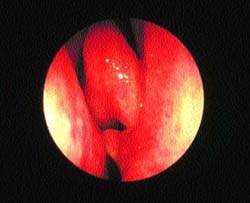 |
| Рисунок 6. “Шпора” перегородки носа, врезающаяся в среднюю носовую раковину, — возможная причина “контактных болей” |
Плоскостная рентгенография пазух чрезвычайно неспецифична и малоинформативна для выявления патологических изменений. Аномалии на таких рентгенограммах обнаруживаются у половины населения. Так, на рентгенограмме может быть выявлено утолщение слизистой верхнечелюстной пазухи, что не совпадает с результатами прямой эндоскопии. Несмотря на это, к плоскостным снимкам прибегают довольно часто, особенно при хронических симптомах.
В руководстве, изданном Королевской коллегией радиологов, говорится, что плоскостная рентгенография не является обязательным рутинным исследованием при заболеваниях ППН].
Обзор плоскостных снимков показывает, что целесообразно назначить полный курс местных стероидов без рентгенографии ППН пациентам с хроническим неспецифическим синуситом; если такое лечение оказалось неэффективным или имеется подозрение на неоплазию, пациента следует направить на лечение к специалисту.
Наиболее специфичным методом оценки анатомии и патологии пазух носа является компьютерная томография, как правило, в проекции венечного шва (рис. 4).
Компьютерное сканирование пазух дает точную информацию об анатомии пациента и наличии патологических изменений (рис. 5). Однако это исследование следует проводить только после специализированного обследования, включающего и назальную эндоскопию.
Острый синусит. При остром синусите единого мнения о выборе антибиотика и продолжительности курса лечения не существует. С одной стороны, согласно рекомендации североамериканских ринологов, антибиотики следует принимать по крайней мере 14 дней или еще 7 дней после исчезновения симптомов. Согласно данным некоторых исследований, антибиотики не имеют преимуществ по сравнению с плацебо, когда речь идет о лечении синуситоподобных симптомов в общей практике .
Наличие столь противоположных точек зрения нередко только сбивает с толку врача общей практики, сталкивающегося с острым синуситом. Опасность назначения длительного курса антибиотиков заключается в развитии антибиотикорезистентности; кроме того, больные нередко отказываются от продолжительного лечения. Неадекватное лечение скрывает в себе риск остаточной инфекции, при этом всегда сохраняется, хоть и небольшая, вероятность развития осложнений.
 |
| Рисунок 7. Перед направлением к специалисту следует попробовать провести интраназальную стероидную терапию |
Многие пациенты, поступающие с симптомами синусита, выздоравливают спонтанно, без приема антибиотиков; задача врача — своевременно определить, есть ли возможность такого выздоровления.
Предполагается, что успешно решить этот вопрос может помочь КТ-сканирование. Пациенты с уровнем жидкости или при наличии тотального затемнения верхнечелюстных пазух нуждаются в антибиотиках, в то время как больные, у которых при сканировании не выявлено никаких отклонений или речь идет только об утолщении слизистой оболочки, скорее всего, могут выздороветь спонтанно.
Английские врачи общей практики не имеют непосредственного доступа к КТ, и вряд ли она будет им предоставлена для диагностики острого синусита, так как пациент при этом подвергается значительному облучению, а кроме того, исследование стоит достаточно дорого.
С чисто симптоматических позиций наличие гнойного отделяемого из носа и заложенность носа — более достоверные признаки инфицирования пазух, чем другие симптомы, такие как головные и лицевые боли. Для больных с первой группой симптомов оправданно назначение антибиотиков.
При выборе антибиотика необходимо учитывать возможность присутствия пенициллин-резистентных штаммов.
Препаратами первого ряда являются амоксиклав, эритромицин и цефалоспорины, например цефиксим. Те же антибиотики могут быть назначены при хронических инфекциях; в этом случае также полезны производные хинолона, такие как ципрофлоксацин.
Часто при остром синусите в качестве дополнительных средств используются противоотечные препараты, как местные, так и системные. Местные противоотечные, например ксилометазолин, уменьшают отек слизистой и улучшают проводимость воздуха, что теоретически ускоряет выздоровление.
Паровые ингаляции, часто с ароматическими добавками, например с ментолом, приносят облегчение пациенту, усиливая ощущение тока воздуха в носовой полости, но объективно не способствуют выздоровлению.
Хронический синусит. Наличие хронической инфекции ППН подразумевает или собственно заболевание слизистой, или анатомическое препятствие аэрации пазух. В любом случае хронический синусит не поддается только антибиотикотерапии.
Краеугольным камнем лечения в данном случае является стероидная терапия, как правило, с назальным путем введения. Смысл назначения стероидов в уменьшении воспалительного отека и улучшении вентиляции пазух.
Местные стероиды назначают в каплях или в форме спрея. Часто оказываются эффективны местные бетаметазоновые капли, которые нужно вводить, соблюдая правильное положение (голова наклонена вниз) (рис. 7), и применять не более шести недель во избежание возникновения системных побочных эффектов. Преимущество новых стероидных спреев (триамцинолон, будезонид) заключается в однократном примении в течение дня, что удобнее для пациента.
Пациентов следует направлять на консультацию к специалисту, если адекватное медикаментозное лечение оказалось неэффективным или при подозрении на более серьезные заболевания, такие как неоплазия или гранулематоз Вегенера. Часто курс интраназальных стероидов облегчает состояние пациентов с рецидивирующими острыми и хроническими синуситами. Такой курс следует провести перед направлением к оториноларингологу.
Имеется ряд симптомов, заставляющих заподозрить неоплазию и требующих раннего направления к специалисту: односторонние кровянистые выделения из носа, онемение лица, диплопия, глухота, обусловленная выпотом в среднем ухе, и определение интраназального объемного образования при обследовании.
Некоторым пациентам показано хирургическое лечение, причем в основном хирурги предпочитают эндоскопическую этмоидэктомию. Пункции верхнечелюстного синуса под местной анестезией теряют былую популярность, так как редко приносят длительное облегчение и чрезвычайно не нравятся пациентам.
Новые хирургические и анестезиологические методики позволяют в большинстве центров проводить операции на пазухах на базе дневного стационара и избегать рутинной послеоперационной тампонады носа.
Лечение лицевых болей. Значительную часть рабочего времени ринолога занимает диагностика пациентов с лицевыми и головными болями. С появлением синусовой хирургии в лечении заболеваний, сопровождающихся этими симптомами, удалось добиться впечатляющих результатов.
Часто симптомы, присущие синуситу, и жалобы, типичные для мигреней и кластерных головных болей, во многом совпадают.
Если у пациента с лицевыми болями отсутствует заложенность носа или гнойные выделения, а результаты эндоскопии и КТ-сканирования нормальные, то, скорее всего, проблема не в носе и придаточных пазухах, и синусовая хирургия здесь неэффективна, хотя не следует сбрасывать со счетов возможность воздействия плацебо.
Недавно возник интерес к так называемой контактной боли. Предполагается, что при этом состоянии носовая перегородка находится в патологическом контакте с боковой стенкой носа. Обычно это происходит, когда от перегородки отходит острая шпора, упирающаяся в среднюю носовую раковину (рис. 6). Как правило, пациенты жалуются на боль вокруг центральной части лица, отдающую в лоб и глазницы.
Источник




