- Диагностика заболеваний поджелудочной железы
- Основные функции
- Основные патологии
- Проведение обследования
- Поджелудочная железа / Из кн. Саблин О.А., Гриневич В.Б., Успенский Ю.П., Ратников В.А. Функциональная диагностика в гастроэнтерологии. СПб, 2002.
- ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
- Анатомо-физиологические особенности
- Методы исследования экзокринной функции
Диагностика заболеваний поджелудочной железы
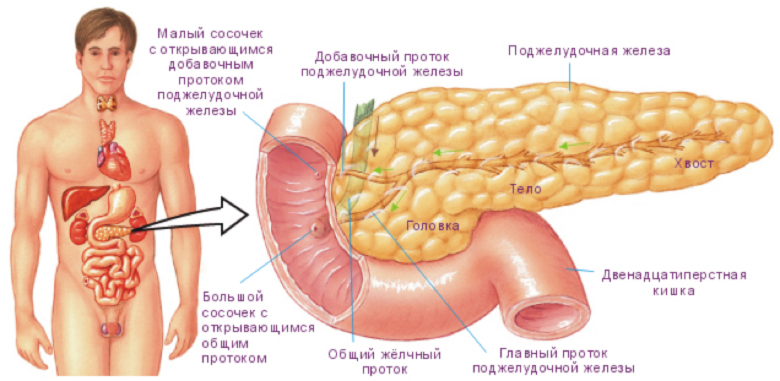
Поджелудочная железа — это паренхиматозный орган, расположенный (ретроперитониально) позади желудка на уровне 1–2 поясничных позвонков, который состоит из головки, расположенной справа, тела, занимающего среднюю часть, и хвоста, находящегося слева. Вирсунгов проток выходит из головки и открывается в области сосочка 12-перстной кишки (Фатеров сосочек), соединяясь с общим желчным протоком. Длина органа достигает 14–18 см, ширина 3–9 см. У взрослого человека он весит около 80 г.
Основные функции
Поджелудочная железа играет огромную роль в процессе пищеварения, выделяя ряд ферментов (трипсин, липазу, амилазу), участвующих в расщеплении белков, жиров и углеводов. Она синтезирует гормон инсулин, который является регулятором углеводного обмена.
Основные патологии
- травмы в результате механического воздействия;
- воспалительные процессы (острый панкреатит, острый холецистопанкреатит, хронический панкреатит);
- кистозные образования;
- свищи;
- доброкачественные и злокачественные опухоли.
Проведение обследования
Диагностика заболеваний поджелудочной железы является одной из непростых задач современной медицины. Диагноз может быть установлен на основании анамнеза, клиники патологии, данных инструментальных методов обследования.
- Сбор жалоб и анамнеза. Следует обратить особое внимание на наличие жалоб на боли в животе, тошноту, отрыжку, жажду, резкое снижение веса, наличие в анамнезе желчекаменной болезни, наличие в семье диабета и др.
- Осмотр. Нужно обратить внимание на конституцию больного, окраску кожи.
- Пальпация. В норме орган не пальпируется. При прощупывании могут определяться кисты и опухли, если они достигают больших размеров.
- Лабораторные исследования. Среди лабораторных исследований, имеющих значение в диагностике болезней поджелудочной железы, необходимо отметить следующие:
- исследование дуоденального содержимого (позволяет определить количество ферментов);
- исследование кала (имеет значение цвет, наличие непереваренных мышечных волокон и др.);
- анализы крови и мочи.
- Ультразвуковое исследование. Это наиболее доступный и безболезненный метод, позволяющий провести информативное обследование. С помощью ультразвука удается определить размеры органа, оценить его структуру, выявить участки повышенной или пониженной эхогенности, определить диаметр Вирсунгового протока.
- Компьютерная томография. Является современным высокотехнологичным методом диагностики, обладающим высокой информативностью, и позволяющим выявить патологию в случаях, когда другие исследования не дают результат.
- Способ также позволяет определить форму и размеры органа, оценить его структуру, выявить наличие даже небольших образований, а также определить состояние протоков.
- Эндоскопическая холангиопанкреатография. Этот метод лучевой диагностики заболеваний поджелудочной железы сочетает в себе эндоскопию и рентгенологическое исследование, позволяет изучить состояние протоков, выявить наличие камней и стриктур.
- Биопсия. Чаще применяется тонкоигольная аспирационная биопсия под контролем УЗИ или КТ, заключается в заборе кусочка ткани органа с последующим выполнением гистологического исследования. Позволяет установить точный морфологический диагноз.
Перечисленные способы обследования дают возможность определить анатомические и гистологические особенности тканей, выявить нарушение функций, поэтому используются для дифференциальной диагностики патологий поджелудочной железы, позволяя выявлять патологию на ранних стадиях.
Источник
Поджелудочная железа / Из кн. Саблин О.А., Гриневич В.Б., Успенский Ю.П., Ратников В.А. Функциональная диагностика в гастроэнтерологии. СПб, 2002.
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
Анатомо-физиологические особенности
Экзокринно-эндокринная железа расположена так, что ее стенки граничат с желудком, двенадцатиперстной кишкой, поперечно-ободочной кишкой, печенью, аортой, левой почкой, селезенкой, солнечным сплетением.
Вдоль задней поверхности поджелудочной железы к селезенке проходит селезеночная артерия и селезеночная вена (arteria et vena lienalis). Поджелудочную железу, между ее головкой и телом, пересекают верхняя артерия и брыжеечная вена (arteria et vena mesenterica superior).
Масса поджелудочной железы составляет 70-80 г, ее длина — 16-22 см, ширина 3-9 см и толщина — 2-3 см. Головка поджелудочной железы отклоняется вниз и охватывается подковой двенадцатиперстной кишки. Тело поджелудочной железы расположено поперечно, истончаясь переходит в хвост, который загибается кверху. Поджелудочная железа расположена забрюшинно.
Особенность анатомического строения поджелудочной железы заключается в том, что группы клеток (ацинарных) образуют дольки, из которых образуются большие доли с прослойками соединительной ткани между ними. В ацинарных клетках происходит синтез ферментов. На микрофотографиях срезов с использованием радиоиммуногистохимической методики видны проферменты в центре дольки, они попадают в мелкие протоки, которые отходят от каждого ацинуса, мелкие протоки собираются в большие протоки, которые под различным углом впадают в главный, вирсунгов (d.wirsungi), и добавочный (d.accessorius santorini) проток поджелудочной железы. Сеть лимфатических сосудов поджелудочной железы взаимодействует с лимфатической системой желчных протоков, желчного пузыря и двенадцатиперстной кишки.
Синтез и процессы восстановления в ацинарной клетке протекают непрерывно, а экструзия — периодически под влиянием эндогенных ритмов и достигает большой интенсивности после внешних стимулов. Функция клеток протоковой системы — это продукция жидкости, богатой бикарбонатами, важной для нейтрализации хлористоводородной кислоты в двенадцатиперстной кишке.
У человека поджелудочная железа за сутки выделяет около 1-2 л сока. Синтез жидкой части панкреатического секрета, включение в него электролитов совершается преимущественно в протоковых клетках. Транспорт воды происходит вслед за транспортом ионов в протоки. В просвет протоков вода переходит пассивно, под влиянием осмотического давления. Образуемый секрецией ацинарных клеток и клеток протоков сок поджелудочной железы является гипертоническим и обусловливает движение воды по системе протоков вплоть до их впадения в кишку. Сок, вытекающий из большого дуоденального соска в кишку, является изоосмотическим с плазмой. В основе секреции электролитов поджелудочной железой находятся метаболически зависимые транспортные процессы (активный транспорт).
Эпителий протоков содержит два активных транспортных механизма, обеспечивающих электролитный состав сока поджелудочной железы. Один из них связан с транспортом натрия, который поддерживает низкую внутриклеточную концентрацию натрия и высокую концентрацию калия. Транспорт связан с Mg-зависимой Na+ -K+ активирующей АТФ-азой. Благодаря натриевому насосу, концентрация HCO3 – во время секреции поджелудочной железы сохраняется на уровне 150 ммоль/л. С другой стороны, натриевый насос служит возвращению ионов водорода в кровь. Концентрация Са2+ в соке поджелудочной железы изменяется параллельно содержанию в нем ферментов.
Второй механизм активного транспорта связан с транспортом бикарбонатов, когда получаемая энергия используется для активного транспорта электролитов при участии карбоангидразы. В клетках протоков поджелудочной железы содержится около 0,34 мкмоль/кг карбоангидразы, которая способна образовать 10000 мкмоль HCO3 – за 1 мин. Одновременно происходит обмен Na+=H+. Концентрация HCO3 – в соке поджелудочной железы в 4-5 раз превосходит концентрацию анионов в крови. Бикарбонаты выделяются в просвет протоков также центроацинарными клетками, хотя нет убедительных доказательств того, что выделение бикарбонатов не осуществляется и ацинарными клетками. Ферменты не являются обязательным звеном в выделении бикарбонатов в состав сока поджелудочной железы. Двуокись углерода входит в клетку из крови или является продуктом клеточного окислительного метаболизма. Реакция протекает в зоне клеточной мембраны, отделяющей цитоплазму от просвета протоков. Здесь же локализована HCO3 – зависимая АТФаза. Получаемая энергия используется для активного транспорта электролитов в сок поджелудочной железы в обмен на ионы хлора. Концентрация бикарбонатов зависит от скорости секреции. Существует как бы реципроктное отношение между бикарбонатами и хлоридами, что обусловливает постоянство суммы концентрации бикарбонатов и хлоридов, которое наблюдается в процессе секреции поджелудочной железы. Под влиянием секретина происходит обмен между Cl- и HCO3 – . Как только скорость секреции возрастает, концентрация бикарбонатов также растет. Увеличение секреции обусловлено мембраносвязанным ферментом — аденилатциклазой и увеличением уровня цАМФ. Удельный вес поджелудочного сока около 1015 (среднее при возможных колебаниях), рН — 7,5-8,8, вязкость — 1,0. Сок содержит HCO3 – — 6-150 г-экв/л, Cl- — 60-80, SO42+ — 8,4 мг-экв/л, а также Na+- 138, К+ — 4,1-5,0, Са2+ — 2,2-3,2 и пр. Панкреатический сок более чем на 90 % состоит из воды и содержит белка около 190-300 мг/100 мл сока.
Поджелудочная железа синтезирует и выделяет около 25 пищеварительных ферментов. Они участвуют в распаде карбогидратов (амилаза), протеинов (трипсин, химотрипсин), липидов (липаза), нуклеиновых кислот (рибонуклеаза, дезоксирибонуклеаза). Синтез энзимов происходит относительно постоянно, но секреция увеличивается в ответ на пищу или во время голодной пищеварительной деятельности. При секреции пищеварительных гидролаз, доставка аминокислот через мембрану ацинарной клетки происходит с помощью активного транспортного процесса и различных переносчиков.
В состав протеинов сока поджелудочной железы входят протеолитические ферменты: химотрипсин-3, химотрипсин-2, трипсин, (про) эластаза (панкреопептидаза), (про)карбоксипептидаза А2, (про)карбокси-пептидаза В; амилолитические ферменты: a -амилаза; липолитические ферменты: липаза, эстераза (карбоксилэстергидролаза), (про)фосфолипаза А, холестеролэстераза; нуклеиновые ферменты: рибонуклеаза, дезоксирибонуклеаза; другие протеины: колипаза, ингибитор трипсина. Ферменты поджелудочного сока переваривают все виды питательных веществ.
Гидролиз жиров липазой поджелудочного сока усиливается под действием желчи, точнее солей желчных кислот и Са++. Незначительные количества панкреатических ферментов попадают в кровь (инкреция ферментов). Инкреция увеличивается при затруднении оттока панкреатического сока в двенадцатиперстную кишку и при повышении проницаемости мембран ацинусов. Отсюда измерение количества ферментов в крови приобретает диагностическое значение. Мембрана ацинарных клеток содержит два класса рецепторов к холецистокинину: с высоким и низким сродством к пептиду. Высоко-аффинные рецепторы включают секрецию энзимов, а низко-афинная популяция рецепторов ингибирует высвобождение протеолитических ферментов.
Методы исследования экзокринной функции
Панкреозимин-секретиновый тест
Секрет поджелудочной железы получают методом дуоденального зондирования с использованием двух- или трехканального зонда, который позволяет аспирировать отдельно желудочное и дуоденальное содержимое. Зонд устанавливают под рентгеновским контролем таким образом, чтобы олива находилась в нижнем отделе нисходящей части двенадцатиперстной кишки. Правильность нахождения зонда подтверждает выделение из дуоденального канала зонда содержимого кишки с примесью желчи. Желудочный и дуоденальный секрет получают путем активной аспирации. Базальную порцию дуоденального содержимого собирают в течение 30 мин.
Основными стимуляторами секреции поджелудочной железы являются секретин и панкреозимин (холецистокинин). При этом секретин стимулирует выделение бикарбонатов ацинозной тканью поджелудочной железы, а панкреозимин способствует выделению панкреатических ферментов. Исходя из вышеуказанного, целесообразно вводить вначале панкреозимин, а затем секретин. При этом, под действием панкреозимина, в протоковую систему железы поступает богатый ферментами секрет, который после введения секретина обильным током щелочного сока «вымывается» в двенадцатиперстную кишку.
Внутривенно вводят раствор панкреазимина в дозе 1,5 ед./кг и собирают в течение 20 мин следующую порцию дуоденального содержимого. Вслед за этим вводят секретин в такой же дозе и собирают еще 3 порции дуоденального содержимого, каждую в течение 20 мин. При этом важно учитывать, что при внутривенном введении секретина и панкреозимина у ряда больных возможно развитие аллергических реакций.
В каждой из 5 порций содержимого определяют:
- Его количество, отражающее объем секреции.
- Бикарбонатную щелочность (методом обратного титрования).
- Концентрацию основных панкреатических ферментов: амилазу — по методу Смит-Рое, липазу — по Титца, трипсин — по Хэвербеку — Эрлангеру.
Нормальные значения вышеуказанных показателей при проведении секретин-панкреазиминового теста:
- объем секреции — 184±19,2 мл/ч (3,6+0,2мл/(кг*ч));
- бикарбонаты — 85,4±16,3 ммоль/л (15,6+3,2 ммоль/ч);
- амилаза — 111,1±13.6 нкат;
- липаза — 61,2±9,73 нкат/кг;
- трипсин — 4,86 нкат/кг.
Объем секреции у больных хроническим панкреатитом по сравнению со здоровыми лицами чаще снижен, имеется тенденция к понижению и концентрации бикарбонатов в панкреатическом соке. Повышенная концентрация ферментов нередко отмечается в начальных стадиях развития воспалительно-дистрофического процесса в поджелудочной железе. Гиперсекреция при этом может быть объяснена гипертрофией и гиперплазией эпителия панкреатических канальцев.
Выделяют ряд типов патологической панкреатической секреции, встречающихся при различной патологии поджелудочной железы (Dreiling D., 1975):
- Общую недостаточность секреции — снижение объема секреции, бикарбонатной щелочности и концентрации ферментов, обычно наблюдающееся как следствие обтурации протока поджелудочной железы в области ее головки при локализации опухоли в этой зоне и при наиболее тяжелых формах хронического панкреатита.
- Сниженный объем секреции при нормальной концентрации бикарбонатов и ферментов, что более характерно для частичной обструкции панкреатических протоков, чаще всего на почве опухолевого поражения тела железы.
- «Качественное снижение секреции» — понижение концентрации бикарбонатов, а иногда и ферментов при неизменном объеме секрета, что обычно свойственно хроническому панкреатиту.
- Редкие случаи изолированной ферментной недостаточности при хроническом панкреатите, возникшем на почве нарушений питания, в частности, при малокалорийной диете с низким содержанием белка в пище.
Солянокислый тест
В качестве естественного стимулятора панкреатической секреции используется 0,5% раствор хлористоводородной кислоты (в дозе 30 мл), вводимой через зонд интрадуоденально, а также оливкового или подсолнечного масла (25 мл). Действие этих раздражителей на панкреатическую секрецию опосредовано через выделение кишечных гормонов: секретина под влиянием хлористоводородной кислоты и панкреозимина после приема масла. Соответственно этому применение хлористоводородной кислоты в основном способствует выделению бикарбонатов, а оливкового масла — ферментовыделению. Методика забора и изучения панкреатического секрета в целом соответствует таковой после применения внутривенно вводимых стимуляторов.
Несмотря на простоту и доступность данного варианта исследования, оно позволяет получать менее точные данные, особенно при использовании в качестве стимулятора хлористоводородной кислоты, чем проба с секретином и панкреозимином. Одновременное применение этих двух естественных стимуляторов внешней секреции поджелудочной железы затруднительно и потому возникает необходимость в проведении двухэтапного исследования — более обременительного для больного.
Тест Лунда
Упрощенный тест оценки внешнесекреторной функции поджелудочной железы предложил G. Lundh (1962). Метод заключается в аспирации дуоденального содержимого с помощью зонда в течение 2 ч после приема стандартного завтрака, состоящего из 5% белка, 6% жира, 15% углеводов и 300 мл воды. Тест основан на том принципе, что воздействие жирных кислот и аминокислот на слизистую оболочку двенадцатиперстной кишки приводит к высвобождению панкреозимина — естественного стимулятора панкреатической секреции. Исследуется содержание трипсина, химотрипсина, амилазы, липазы в аспирируемой жидкости через 30-минутные интервалы.
К достоинствам теста Лунда относится его простота и доступность, отсутствие необходимости внутривенного введения дорогостоящих гормональных препаратов. Недостатком теста является получение при зондировании панкреатического секрета в смеси с желчью и желудочным соком, что отражается на точности полученных результатов.
Анализ проведенных исследований результативности тестов Лунда и секретин-панкреозиминового, свидетельствует о сравнимости получаемых данных в относительно далеко зашедших стадиях хронического панкреатита, тогда как в начальных стадиях заболевания последний тест оказывается более чувствительным.
Определение химотрипсина в кале
О нарушениях секреции панкреатических ферментов у больных хроническим панкреатитом можно судить и путем химического определения ферментов в кале. Одним из наиболее стойких среди протеолитических и липолитических ферментов поджелудочной железы является химотрипсин, который сохраняется в кале при комнатной температуре до 2 недель.
Исследование производят спустя 3 дня после отмены всех пероральных ферментных препаратов. Предпочтительным является взятие небольшого количества (1 г) из суточного объема кала. Принцип метода основан на расщеплении химотрипсином М-ацетил-тирозин-этилового эфира с образованием кислых продуктов, которые оттитровывают щелочью.
При выраженных нарушениях экзокринной функции поджелудочной железы тест обнаруживает значительное снижение содержания химотрипсина. Вместе с тем, при умеренных функциональных нарушениях отмечается довольно значительное количество ложноположительных и ложноотрицательных результатов. В связи с этим определение химотрипсина кала признается большинством авторов ориентировочным тестом выявления выраженных экзокринных нарушений функции поджелудочной железы различной природы.
Определение перевариваемости ингредиентов пищи
Как правило, при этом используют непрямые способы. О состоянии внешней секреции железы косвенно можно судить по степени перевариваемости различных ингредиентов пищи, прежде всего, жиров и белков. Простейшим методом оценки перевариваемости служит качественное копрологическое исследование, проводимое в условиях тщательного соблюдения больным стандартной диеты с высоким содержанием жира и мясных продуктов.
Обычно в течение 3 дней назначают диету Шмидта, включающую 105 г белка, 135 г жира и 180 г углеводов. У лиц не переносящих подобную диету, выполнение этого исследования невозможно.
Признаками, свидетельствующими о внешнесекреторной недостаточности поджелудочной железы, являются повышенное содержание в испражнениях нейтрального жира и мыл при малоизмененном содержании жирных кислот. На наличие креатореи указывает повышенное содержание в каловых массах мышечных волокон, которые, в отличие от нормальных условий, оказываются малоизмененными с сохраненным поперечнополосатым рисунком и острыми концами.
Более точным является количественное определение химическими способами содержания жира в кале. При проведении теста необходим ежедневный прием 100 г жира в течение 2-3 дней накануне исследования и 3 дней проведения теста. Средняя суточная потеря свыше 6% жира с калом является признаком стеатореи и заставляет предполагать недостаточность панкреатической секреции.
Указанные тесты не являются высокочувствительными, т.к. стеаторея возникает лишь в случаях, когда продукция панкреатической липазы становится ниже 10% от нормальной. Они не позволяют также различать стеаторею «панкреатическую» и на почве мальабсорбции (нарушения всасывания жира в кишечнике). Количественное определение стеато- и креатореи химическим способом довольно сложно технически и обременительно для больного необходимостью довольно длительно соблюдать обильную жиром диету.
Радиоизотопный метод
Количественную оценку стеато- и креатореи более удобно проводить радиоизотопным методом. При этом необходимо учитывать, что стеаторея может быть обусловлена как недостатком панкреатической липазы, так и нарушением всасывания жира в кишечнике. При наличии мальабсорбции, нарушенным оказывается всасывание всех видов жира, который в повышенном количестве выделяется с калом. При поражении поджелудочной железы, в частности при хроническом панкреатите, нарушается всасывание только тех липидов, которые предварительно должны быть расщеплены липазой.
Для выявления стеатореи, обусловленной дефицитом панкреатической липазы, используется тест с триолеатом глицерина, меченным 131 I. Препарат принимают в дозе 0,15 мкКю/кг массы тела, разводя его в 30 мл растительного масла. Затем в течение 3 суток собирают каловые массы. Радиоактивность собранного кала подсчитывают с помощью сцинтилляционного счетчика в процентах ко всему количеству введенного изотопа. Выделение со стулом свыше 6% радиоактивного изотопа свидетельствует о наличии стеатореи, а при радиоактивности выведенного изотопа препарата, превышающей 10%, можно говорить о довольно тяжелой стеаторее.
Определение уровня креатореи проводят по сходной методике, обычно с помощью альбумина, меченного 131 I. За критический уровень, позволяющий говорить о наличии креатореи, принимается 5% выделенного радиоактивного йода, а при радиоактивности 10% и более йода в кале следует говорить о выраженной степени креатореи.
ПАБА-тест
К числу непрямых методов оценки состояния внешнесекреторной функции поджелудочной железы относят определение степени расщепления бензоил-тирозил-парааминобензойной кислоты в кишечнике с образованием парааминобензойной кислоты — РАВА-тест (Imondi A. et al., 1972). Принцип данного диагностического метода основан на оценке степени расщепления пептидов в тонкой кишке под действием химотрипсина. Отщепленная парааминобензойная кислота всасывается и выделяется с мочой. Таким образом, количество парааминобензойной кислоты, выделяемой за определенный промежуток времени после приема стандартной дозы препарата, позволяет количественно оценить экзокринную функцию поджелудочной железы.
Для проведения теста перорально принимается 1 г бензоил-тирозил-парааминобензойной кислоты (содержащей 340 мг парааминобензойной кислоты). Обследуемый в течение суток перед исследованием должен избегать приема ферментных препаратов, сульфаниламидов, диуретиков, алкоголя. После приема препарата, содержащего парааминобензойную кислоту, собирают мочу в течение 8 ч. Парааминобензойную кислоту определяют в моче фотометрическим методом. В норме за 8 ч с мочой выделяется от 51 до 78% принятой парааминобензойной кислоты.
При развитии выраженной внешнесекреторной недостаточности поджелудочной железы выделение парааминобензойной кислоты существенно снижается, часто более чем наполовину. ПАБА-тест позволяет определить как умеренные, так и тяжелые нарушения экзокринной панкреатической функции. Данный тест целесообразно использовать как метод массового обследования для первичного выявления поражений поджелудочной железы.
Эластазный тест
В отличие от существующих неинвазивных тестов, эластазный тест позволяет выявить эндокринную недостаточность поджелудочной железы уже на ранних стадиях заболевания. Эластаза в кале наиболее достоверно отражает экзокринную недостаточность поджелудочной железы, т.к. в отличие от остальных ферментов не инактивируется при транзите по кишечнику.
Стандартный эластазный копрологический тест содержит моноклональные антитела к панкратической эластазе человека. В отличие от тестов, основанных на поликлональных антителах он чувствителен и специфичен только в отношении панкреатической эластазы 1 человека.
В таблице 6 приведены колебания содержания панкреатической эластазы в кале.
Таблица 6. Содержание панкреатической эластазы в кале.
| Здоровый человек | 200 — 500 мкг/г кала | |
| Умеренная и легкая степени экзокринной недостаточности поджелудочной железы | 100 — 200 мкг/г кала | |
| Тяжелая степень экзокринной недостаточности поджелудочной железы | X Определение жиров в кале Определение эластазы в кале | |
| Специфичность | Повышение жира в кале характерно не только для экзокринной недостаточности поджелудочной железы | Снижение эластазы в кале характерно только для экзокринной недостаточности поджелудочной железы |
| Чувствительность | Регистрирует экзокринную недостаточность поджелудочной железы или нарушения всасывания в тонком кишечнике в 30% случаев | Регистрирует экзокринную недостаточность поджелудочной железы в 93% случаев |
| Диагностические возможности | Повышение жира в кале определяется только при снижении функционирующей ткани поджелудочной железы до 10% от первоначального (остальная замещена) | Определяется экзокринная недостаточность поджелудочной железы в начале заболевания — легкие и умеренные формы |
Показания к назначению копрологического эластазного теста:
- диагностика острого и хронического панкреатита;
- количественная оценка степени снижения экзокринной недостаточности поджелудочной железы;
- оценка эффективности проводимого лечения (вместо эмпирического подбора доз ферментозаместительной терапии).
Исследование эластазы кала показано при заболеваниях, сопровождающихся экзокринной недостаточностью поджелудочной железы: хроническом панкреатите, муковисцидозе, желчнокаменной болезни, сахарном диабете, состояниях после гастрэктомии, резекций желудка и кишечника, для дифференциальной диагностики «острого живота».
Эластазу также можно определять в сыворотке крови. Важная особенность эластазного сывороточного теста состоит в том, что он регистрирует факт появления ферментов поджелудочной железы в крови (так называемое «уклонение ферментов»), которое происходит при остром воспалении поджелудочной железы. При этом происходит активация ферментов уже в поджелудочной железе, а затем, вследствие разрушения мембран ацинарных клеток и эндотелия сосудов, поступление их в кровоток.
При этом определение эластазы в сыворотке крови имеет ряд преимуществ по сравнению с определением амилазы крови (табл. 8).
Таблица 8. Сравнительная характеристика специфичности и чувствительности методов диагностики панкреатической ферментемии.
Амилаза сыворотки крови
Эластаза сыворотки крови
Для исследования необходимо следующее оборудование:
- спектрофотометр для ИФА (длина волны 405 нм);
- автоматическая 8-канальная пипетка;
- лабораторные весы.
ИФА-набор «Шебо-Биотек» для определения эластазы 1 в кале рассчитан на исследование 41 образца. Продолжительность исследования эластазы 1 в кале не более 4-х часов. Хранение образцов возможно при температуре 4-8 градусов до 3-х суток, при минус 20 о С до года. Герметично упакованные образцы кала можно транспортировать при комнатной температуре в течение нескольких дней, в т.ч. по почте.
Источник




