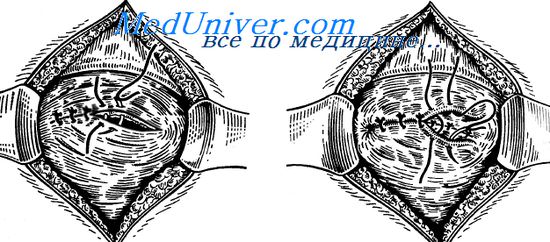
Способы формирования мочеточниковых анастомозов
Способ Эммети и Ван Гуна — соединение отрезков мочеточника «конец в бок». Конец дистального отрезка мочеточника перевязывают, его переднюю стенку рассекают в продольном направлении. Конец проксимального отрезка прошивают двумя П-образными швами, свободными концами нитей которых прошивают со стороны просвета стенку дистального отрезка мочеточника. Нити завязывают, погру жая проксимальный отрезок мочеточника в дистальный. Края разреза дистального отрезка подшивают отдельными узловыми швами к стенке инвагинированного отрезка.
Анастомоз «бок в конец». Проксимальный отрезок мочеточника перевязывают, его переднюю стенку продольно рассекают. Конец дистального отрезка срезают косо с таким расчетом, чтобы длина среза была равна длине разреза стенки проксимального отрезка. Накладывают отдельные узловые швы вначале на углы разреза, а затем на обе полуокружности мочеточника. Существенным недостатком этого способа ушивания Мочеточника является образование в его проксимальном отрезке слепого мешка, наличие которого часто приводит к камнеобразованию и хроническому воспалению анастомоза. Более целесообразно накладывать анастомоз «конец в бок», соединяя косо срезанный конец проксимального отрезка с боковой стенкой дистального отрезка.
Анастомоз бок в бок — выполняют при очень малом диаметре мочеточника. Концы обоих отрезков мочеточника перевязывают, боковые стенки их рассекают в проксимальном направлении на протяжении 1 см. Края разреза проксимального отрезка мочеточника сшивают узловыми швами с краями разреза дистального отрезка. При этом вначале соединяют заднюю стенку анастомоза, а затем переднюю.
Мочеточниково-мочеточниковые анастомозы «бок в бок» и «бок в конец» в настоящее время применяются редко.
Шов мочевого пузыря. Нарушение целости стенки мочевого пузыря наблюдается при его травме, случайном повреждении во время операции при скользящих грыжах, при операциях на органах малого таза, а также на мочевом пузыре (высоком сечении, резекции мочевого пузыря).
Стенку мочевого пузыря ушивают двухрядным швом: 1-й ряд — непрерывный обвивной или узловые швы накладывают через все слои стенки мочевого пузыря. Поверх 1-го ряда накладывают 2-й — отдельные узловые швы, не проникающие в просвет пузыря.
Для соединения сосудов, восстановления целости сосудистой стенки предложено большое количество способов. По данным Г. М. Соловьева (1955), имеется более 60 модификаций сосудистого шва. Такого множества методов восстановления не разработано ни для какого другого трубчатого органа. Однако в литературе продолжают публиковать описания новых способов наложения сосудистого шва, что свидетельствует как о трудности и неполном разрешении проблемы, так и о необходимости разработки четких показаний и противопоказаний к применению каждого из существующих способов.
Мы опишем только те сосудистые швы, которые, по нашему мнению, представляют наибольший практический интерес. Следует отметить, что сосудистый шов должен быть достаточно герметичным; не суживать просвет кровеносного сосуда; в просвете кровеносного сосуда должно находиться как можно меньше шовного материала; сшиваемые участки должны соприкасаться внутренними оболочками.
В зависимости от способа наложения сосудистого шва различают механические, протезные и ручные швы. Механические сосудистые швы накладывают с помощью сосудосши-вающего аппарата. При наложении протезных швов используют внутри-или внесосудистые втулки.
Внесосудистый протезный способ наложения швов делят на: а) лигатурный, при котором концы сосудов укрепляют на протезе лигатурой, и б) безлигатурный, при котором сосуды соединяют с помощью колец Донецкого.
Все ручные способы наложения сосудистых швов делят на краевые и инвагинационные.
К числу краевых швов относят обвивные (Карреля, Морозовой, Полянцева) и выворачивающие швы (рантовидный, отдельный П-образный, матрацный, двухэтажный), а также швы, накладываемые на заднюю стенку сосуда.— швы Блелока и Мешалкина. Инвагинационные швы разделяют на швы с одинарной манжеткой (Марфи. Кривчикова) и швы с i двойной манжеткой (Данис. Соловьева). Для выполнения операций на сосудах необходим специальный инструментарий: сосудистые иглы, сосудистые зажимы (прямые и изогнутые), кровоостанавливающие зажимы типа «Москит», а также сосудистый иглодержатель, сосудистый и глазные пинцеты, препаровочные щипцы, тонкие эластические резиновые трубочки, инструменты для отжатия боковой части сосудов.
В качестве шовного материала для наложения сосудистого шва используют капрон, лавсан, супра-мид, которые по прочности не уступают шелку, легко скользят, достаточно эластичны, вызывают незначительную тканевую реакцию.
Источник
Способы формирования мочеточниковых анастомозов.



Анастомоз «бок в конец». Проксимальный отрезок мочеточника перевязывают, его переднюю стенку продольно рассекают. Конец дистального отрезка срезают косо с таким расчетом, чтобы длина среза была равна длине разреза стенки проксимального отрезка. Накладывают отдельные узловые швы вначале на углы разреза, а затем на обе полуокружности мочеточника. Существенным недостатком этого способа ушивания Мочеточника является образование в его проксимальном отрезке слепого мешка, наличие которого часто приводит к камнеобразованию и хроническому воспалению анастомоза. Более целесообразно накладывать анастомоз «конец в бок», соединяя косо срезанный конец проксимального отрезка с боковой стенкой дистального отрезка.
Анастомоз бок в бок — выполняют при очень малом диаметре мочеточника. Концы обоих отрезков мочеточника перевязывают, боковые стенки их рассекают в проксимальном направлении на протяжении 1 см. Края разреза проксимального отрезка мочеточника сшивают узловыми швами с краями разреза дистального отрезка. При этом вначале соединяют заднюю стенку анастомоза, а затем переднюю.
129. Дистопия почек. Нефроптоз. Операция нефропексии.
ПОЧКА — парный орган мочевой системы: расположен в поясничной области по бокам от позвоночника, окружён жировой клетчаткой, имеет бобовидную форму.
Дистопия почки – это сложная врожденная патология, которая проявляется аномальным расположением почки. При этом орган может находиться в полости малого таза, в поясничной или подвздошной области, а также в грудной полости.
При поясничной дистопии почки (66,8 %) наблюдается отхождение почечных артерий на участке от II-III поясничных позвонков до бифуркации аорты. При этом почка располагается несколько ниже нормального анатомического уровня. Обычно такая дистопированная почка обращена вперед лоханкой, пальпируется в области подреберья и может быть принята за нефроптоз или опухоль.
Подвздошная дистопия (11,9%) характеризуется отхождением аномального количества почечных артерий от общей подвздошной и расположением почки в подвздошной ямке. Пальпторно такая почка иногда ошибочно принимается за кисту яичника или объемное образование брюшной полости.
В случае тазовой дистопии (21,3 %) почечные артерии ответвляются от внутренней подвздошной, в связи с чем почка оказывается расположенной между прямой кишкой и мочевым пузырем у мужчин или прямой кишкой и маткой у женщин. Мочеточник у такой дистопированной почки всегда укорочен. Смещенная в полость таза почка ошибочно может приниматься за гематометру, воспалительно измененный придаток при аднексите, внематочную беременность.
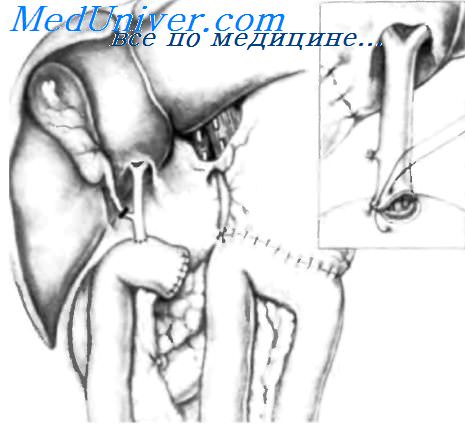
Нефроптоз – патологическая подвижность почки, проявляющаяся смещением органа за пределы своего анатомического ложа. Незначительный и умеренный нефроптоз протекает бессимптомно; при нарушениях уродинамики и гемодинамики возникают боли в пояснице, гематурия, артериальная гипертензия, пиелонефрит, гидронефроз, нефролитиаз. Распознавание нефроптоза проводится с помощью УЗИ почек, экскреторной урографии, ангиографии, МСКТ, нефросцинтиграфии. Хирургическое лечение нефроптоза требуется при вторичных изменениях и заключается в фиксации почки в ее анатомически правильном положении – нефропексии.
Нефропексия
Нефропексия – операция, направленная на фиксацию почки при ее опущении 3–4 степени.
Методы нефропексии:
1. методы фиксации швами, проведенными через фиброзную капсулу или паренхиму почки;
2. методы фиксации за фиброзную капсулу почки без ее прошивания или с помощью ее лоскутов при частичной декапсуляции почки;
3. методы фиксации почки аллопластическими материалами;
4. методы фиксации почки внепочечными тканями (околопочечной клетчаткой, мышцами) без или с прошиванием фиброзной капсулы.
Как правило, фиксация почки проводится к XII или XI ребру и мышцам поясничной области.
130. Хирургическая анатомия мужской уретры. Предстательная железа, семенные пузырьки, половой член. Оперативные доступы к предстательной железе.
Уретра
Мочеиспускательный канал состоит из трех основных частей: предстательной, перепончатой и губчатой. Имеются три сужения и три расширения. Сужения находятся в начальной части мочеиспускательного канала – у шейки мочевого пузыря, при переходе через мочеполовую диафрагму и у наружного отверстия. Расширения располагаются в предстательной части уретры, в луковице полового члена и недалеко от наружного отверстия.

Мочеиспускательный канал образует S-образный изгиб. Первая кривизна образована предстательной и перепончатой частями. Вершина выпуклости этого изгиба находится в промежностной части, вогнутость направлена вперед и кверху. Вторая кривизна образована губчатой частью и обращена кзади и вниз.
СЕМЕННОЙ ПУЗЫРЕК /vesicula seminalis/ – парный мешотчатый орган неправильной формы, слегка гроздевидной формы, размеры в среднем 6х4см. Он располагается сзади и ниже мочевого пузыря, над предстательной железой.
ПРЕДСТАТЕЛЬНАЯ ЖЕЛЕЗА /prostata / по овальной форме и величине /2-3х 3-4см/ напоминает каштан. Она распологается под мочевым пузырем и окружает начальный простатический отдел мочеиспускательного канала. Паренхима предстательной железы состоит из большого числа мелких железок, которые своими выводными протоками /их около 40/ открываются в мочеиспускательный канал на семенном бугорке.
ПОЛОВОЙ ЧЛЕН /penis/ состоит из двух собственных кавернозных тел, содержащих большое количество венозных полостей – щелей, и кавернозного тела мочеиспускательного канала, заканчивающегося головкой полового члена /glans penis/, в которой также имеются кавернозные полости.
Кроме головки, в половом члене выделяют тело /стволовой отдел/ и корень, проходящий под симфизом лобковох костей. Выступающий над поверхностью тела полового члена край его головки называют венчиком головки /coronci gbandis/, за которым проходит позадивенечная борозда. Головка и тело полового члена покрыты кожей, складкообразный избыток который надвигается на головку- крайняя плоть /praeputium/. Полость между ней и головкой полового члена называют препуциальной.
Доступы к предстательной железеподразделяют на чреспузырные, промежностные, трансуретральные, позадилобковые, чрезлобковые.
131. Хирургическая анатомия предстательной железы. Оперативные доступы к предстательной железе. Операция аденомэктомия.
Источник
Способы формирования мочеточниковых анастомозов
Ушивание раны почки. Края раны плотно прижимают один к другому и через всю толщу паренхимы накладывают отдельные узловые швы. Соприкосновения краев раны больших размеров достигают путем наложения отдельных П-образных швов. Для более тесного сближения краев раны почки и улучшения гемостаза применяют шов Петрова. После наложения П-образного шва на один из концов завязанной нити надевают иглу и проводят ее со стороны узла через паренхиму на противоположную сторону, вкалывая и выкалывая за пределами стежка П-образного шва. Свободные концы нитей завязывают. При этом удается достичь тесного соприкосновения краев раны, избежав прорезывания нити.
В тех случаях, когда возникает выраженное паренхиматозное кровотечение, производят тампонаду почечной раны. В качестве тампона используют кусочек мышцы или околопочечный жир. которые закрепляют в ране швами.
Ушивание раны при резекции почки. Чаще выполняют клиновидную резекцию почки. После освобождения почки из фиброзной капсулы паренхиму клиновидно иссекают в пределах здоровых тканей. При ушивании раны на вскрытые чашечки накладывают отдельные узловые швы. Иссекают кусок мышцы или околопочечного жира и укладывают в почечную рану, которую ушивают отдельными узловыми кетгутовыми швами, захватывая фиброзную капсулу почки. Сблизить оставшиеся края паренхимы можно и без прокладывания мышцы.
Ушивание ран лоханки. Нарушение целости лоханки возникает при травмах,- а также при операции вскрытия лоханки — пиелото-мии. На рану накладывают отдельные узловые кетгутовые швы, не прошивая слизистой оболочки лоханки.
Шов мочеточника. Нарушение целости мочеточников происходит при травме, проведении различных оперативных вмешательств на органах брюшной полости и малого таза, а также при выполнении специальных оперативных вмешательств — уретеротомии, резекции мочеточника, резекции мочевого пузыря, пересадке мочеточника.
Разрез мочеточника, произведенный при уретеротомии. ушивают отдельными узловыми швами, которые накладывают на расстоянии 2—3 мм один от другого без захвата слизистой оболочки (во избежание последующей инкрустации швов солями). Иглу вкалывают и вы кал ьшают, отступая 1 —2 мм от краев раны. Используют тонкую (2/0—4/0) рассасывающуюся нить и атравматическую иглу. Чтобы не сузить просвет мочеточника, швы рекомендуется накладывать над мочеточниковым катетером, введенным в его просвет.
При полном пересечении мочеточника на его центральный и периферический отрезки накладывают П-образные швы-держалки, подтягивая за которые оба конца мочеточника сближают. Над катетером, введенным в оба конца мочеточника. тонкой кетгутовой нитью на крутой круглой игле по окружности мочеточника накладывают отдельные узловые швы, проводя нить через адвентициальный и мышечный слой. Нить завязывают снаружи. Края мочеточника должны только соприкасаться.
Учитывая то. что при нормальных размерах просвета мочеточника в дальнейшем в области шва может возникнуть сужение, для сшивания концов мочеточника «конец в конец» его надо пересекать не в поперечном, а в косом направлении. Это дает возможность немного увеличить просвет мочеточника в месте анастомоза. Для увеличения диаметра мочеточника в месте анастомоза, улучшения его герметичности, можно накладывать шов с внедрением проксимального конца мочеточника в дистальный. В таких случаях конец дистального отрезка мочеточника рассекают по передней его стенке в продольном направлении в пределах 1 см. Оступя от краев на 1 —1,2 см, переднюю и заднюю стенки проксимального отрезка мочеточника прошивают П-образными швами, свободные концы нитей проводят через боковые стенки дистального отрезка мочеточника изнутри наружу. Швы затягивают, внедряя проксимальный конец мочеточника в дистальный. Для герметизации свободный край дистального отрезка соединяют узловыми швами с адвентициальной оболочкой центрального отрезка.
Н. Л. Нернесюк (1979) предложил после продольного рассечения дистального отрезка не внедрять в него проксимальный, а соединять отрезки мочеточника отдельными узловыми швами до соприкосновения его стенок. Для этого узловые швы накладывают по окружности мочеточника, причем переднюю стенку проксимального отрезка внедряют в расщепление дистального отрезка.
Способ дает возможность увеличить линию анастомоза, избежать сужения мочеточника.
Источник