- Бандаж для фиксации голеностопного сустава
- Чем отличается бандаж от гипса?
- Травмы, при которых нужен бандаж для фиксации
- Есть ли противопоказания?
- Правила применения и ухода
- Бандаж для профилактики и тренировок
- Ношение бандажа при опущении почек, что нужно знать
- Описание патологии
- Что из себя представляет бандаж при опущении почек
- Когда рекомендуют ношение бандажа
- Как правильно носить бандаж
- Специфические моменты при ношении бандажа
- Противопоказания для ношения бандажа
- Важность правильного ношения бандажа
- Удаление матки
- Показания к удалению матки
- Виды и способы операций
- Подготовка
- Техника выполнения
- Реабилитационный период
- Половая жизнь после удаления матки
Бандаж для фиксации голеностопного сустава
Рассказываем, чем отличается бандаж для фиксации голеностопного сустава от гипса и других способов фиксации, зачем он нужен и как за ним ухаживать.
Голеностоп — хрупкий сустав, почти не защищённый мышцами. Его можно повредить при занятии спортом, поскользнувшись на льду, или просто случайно споткнувшись и неудачно оперевшись на ногу. Бандаж для фиксации голеностопного сустава используют как для лечения полученных травм, так и для их профилактики.
Чем отличается бандаж от гипса?
Бандаж — это устройство, помогающее зафиксировать часть тела. Для незначительных травм он изготавливается из плотной ткани, для более серьёзных — может содержать пластиковые или металлические вставки. Бандаж для фиксации голеностопного сустава по виду похож на носок: он надевается на ступню, оставляя открытыми пальцы ног, надёжно фиксируя пятку и лодыжку.
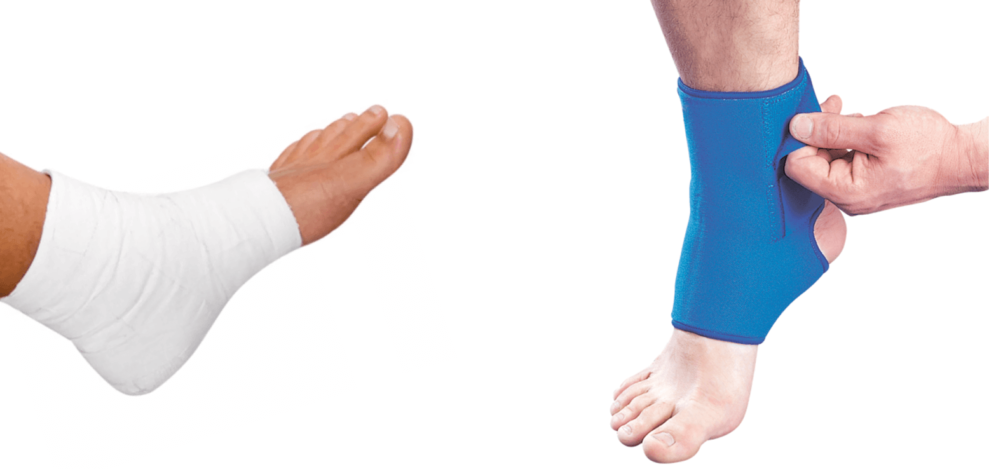
Главное отличие от гипса и шин — это, конечно, удобство. Бандаж занимает мало места, на него можно надеть обувь, а мягкие варианты из ткани практически незаметны под одеждой. Кроме того, можно приобрести готовый вариант в аптеке с предварительной примеркой, или заказать через интернет.
Бандажи для голеностопа есть как готовые и универсальные (у некоторых типов можно изменить размер шнуровкой), так и по личному заказу. Для выбора бандажа в первую очередь полностью измерьте ногу: нужны обхват голени, длина лодыжки и точный размер ноги. Зная эти размеры, можно без труда подобрать готовое устройство. Если у вас нестандартная форма или размер ноги, правильнее будет обратиться за изготовлением бандажа по вашим собственным параметрам.
Травмы, при которых нужен бандаж для фиксации
Вариантов травм, при которых используют бандаж, очень много. Он помогает при растяжении связок, артрозе, вывихе, переломе и восстановлении после операций. Степень плотности повязки зависит только от серьёзности травмы.
При лёгких растяжениях, ушибах и при артрозе в стадии ремиссии врач назначит вам мягкий эластичный бандаж. Он изготавливается из эластичной плотной ткани, поэтому жёстко не фиксирует стопу — при слабых травмах в этом нет смысла.
Более плотный вариант фиксации голеностопа бандажом требуется при разрыве связок, сильных ушибах и расшатавшихся суставах. Отличается такой бандаж от мягкого наличием пластмассовых или силиконовых элементов, а также застёжками и шнуровками, позволяющими подогнать устройство по размеру ноги. Вам могут порекомендовать именно его, если до этого вы использовали мягкий вариант, и он не принёс ожидаемого эффекта.

Жёсткий бандаж состоит из металлических и пластиковых вставок. Только он обеспечивает полную неподвижность голеностопного сустава, и потому применяется для самых тяжёлых травм: переломов, артрита, обширных разрывов связок и серьёзных вывихов. Это самые дорогие модели, но только они обеспечат полную неподвижность больному суставу и позволят костям и связкам восстановиться в кратчайшие сроки.
Есть ли противопоказания?
Подобный вариант фиксации подойдёт не всем. Главное противопоказание: заболевания кожи и вен нижних конечностей. Открытый перелом или серьёзные раны на месте повреждения сустава не позволяют надеть плотную повязку. Разнообразные кожные проблемы, такие как сыпи, аллергии, язвы (в том числе при сахарном диабете) также не позволяют использовать бандаж. Так как к коже долгое время будет плотно прижата повязка, заболевание может усугубиться.
В противопоказания по заболеванию вен входят тромбозы, язвы вен и артериальная окклюзия. При тяжёлых заболеваниях сосудов противопоказано перетягивать конечность и нарушать кровообращение в поражённом участке. Бандаж слишком сильно облегает ногу, и для повреждённых вен и артерий будет опасен.
Правила применения и ухода
Надевать повязку следует в положении сидя, на плотный хлопковый носок. В первые дни носите её не более часа, чтобы нога привыкла к своему новому положению. Постепенно можно увеличивать время носки, но не забывайте регулярно снимать бандаж, чтобы проверить состояние кожи. Если на ней нет покраснения или раздражения, можно увеличивать нагрузку на ноги.
Каждые 6 часов снимайте фиксацию, чтобы стопы могли отдохнуть, и обрабатывайте кожу антисептиком.
Назначить ношение бандажа может только врач. Без консультации специалиста вы вряд ли сможете правильно подобрать подходящую модель и уровень фиксации.
Сам бандаж также требует ухода. Регулярно очищайте его от загрязнений, мягкие повязки можно стирать в тёплой воде с мылом. Сушат их после этого вдали от батарей и горячего воздуха.
Бандаж для профилактики и тренировок
Мягкий эластичный бандаж может применяться не только для лечения, но и для профилактики травм. Особенно это важно для любителей подвижного образа жизни: в некоторых видах спорта без него просто не обойтись. Можно выбрать специальные спортивные модели, а можно обратить внимание на медицинские, мягкой и средней жёсткости.
Если вы занимаетесь футболом, баскетболом или волейболом, то бандаж защитит ваши лодыжки от вероятных вывихов и растяжений. Поможет он и при танцах, гимнастике или беге — иначе говоря, во всех видах спорта, где на голеностоп приходится высокая нагрузка и есть риск опасной неправильной постановки ног.
При силовых нагрузках плотная повязка на суставы используется и как профилактика травм, и для повышения нагрузки. Кроме того, бандаж средней жёсткости необходим, если вы недавно оправились от травмы голеностопа, и хотите поскорее вернуться к тренировкам.
Если вы занимаетесь физическим трудом или любите ходить на каблуках, мягкий бандаж также будет вам полезен. Он позволит избежать травм, укрепить сухожилия и снизить усталость после долгого дня на ногах. Главное — выбрать нужное устройство вместе с врачом, правильно подобрать размер, и бандаж существенно улучшит ваше самочувствие и здоровье в целом.
Источник
Ношение бандажа при опущении почек, что нужно знать
Различные заболевания почек — очень серьезная проблема, которую приходится решать людям, живущим в современном мире. Одна из довольно распространенных патологий нефроптоз или опущение почки. Если это заболевание не дошло до серьезной стадии, врачи назначают для его лечения специальные бандажи. Данный метод относится к консервативным методам терапии.
Описание патологии
Основная клиническая характеристика нефроптоза патологическое изменение места расположения почки. В большинстве случаев орган смещается, то есть, выходит за пределы почечного ложа, во время вертикального положения туловища: когда человек сидит, стоит или ходит. При опущении почки возникает значительный дискомфорт, боль в пояснице. Патология вполне исправима, если вовремя обратить на нее внимание и приступить к лечению. Существуют консервативные методы, позволяющие сохранять правильное положение почки. В частности, врач назначает специальный пояс.
Немаловажный момент: такого рода ортезы обычно рекомендуются, если болезнь – на первой или второй стадии, когда эффективно лечение нефроптоза консервативными методами. Если заболевание перешло уже в третью стадию, то, скорее всего, такому пациенту будет рекомендовано хирургическое вмешательство.
Что из себя представляет бандаж при опущении почек
Бандаж при опущении почек носят как минимум год. Следовательно пояс должен быть правильно подобран. Также нужно научиться правильно им пользоваться. Бандажи рекомендуются и мужчинам, и женщинам.
Сейчас выпускается немало качественных бандажей различных видов. Они производятся из материалов, превосходно пропускающих воздух. Закрепляется пояс в зависимости от разновидности или с помощью контактных лент (липучек), или же стягивается на теле шнурами.
Когда рекомендуют ношение бандажа
Конструкция бандажа проста. Но при этом он эффективное средство. И рекомендуется при ряде патологий. Также бандаж рекомендуют для реабилитации и профилактики.
Ношение специального корсета показано:
- при реабилитации пациентов, перенесших операцию;
- в случае наличия «блуждающей почки»;
- для удержания почки в почечном ложе, если больному предстоят физические нагрузки;
- как профилактическое средство, позволяющее избежать нефроптоза.
Как правильно носить бандаж
Пациенты, которым назначено носить бандаж послеоперационный, как правило просят врача, чтоб тот обучил их правилам использования лечебного средства. Впрочем, любая терапия – это свод рекомендаций, от правильности выполнения которых зависит успешность лечения. Специальный пояс, применяемый при опущении почек тоже терапия со своей особой методикой, которая не сложна, но обязательна для достижения хорошего результата.
Очень важный момент! Бандаж непременно надевается утром и обязательно – когда человек еще пребывает в постели, то есть положение тела – горизонтальное. Именно в это время почки находятся в анатомически правильном положении. Перед надеванием делается глубокий вдох, человек немного приподнимает тазовую область, пояс надевается, а потом закрепляется в области поясницы.
Такие пояса очень удобны в использовании. Бандаж послеоперационный эластичный нельзя заметить под одеждой, они не мешают человеку нормально двигаться, не вызывают сковывания. Ношение пояса — не повод менять привычный образ жизни. Например, можно работать, заниматься физкультурой. Разумеется, определенные коррективы вынуждает внести само заболевание. Патологии почек довольно серьезны, и их лечение непростой процесс.
Специфические моменты при ношении бандажа
Длительное ношение пояса негативно сказывается на тонусе мышц, то есть, может привести к их атрофии. Потому для поддержания мышц в нормальном состоянии очень важны специальная лечебная физкультура и массажи. Однако нужно исключить упражнения, связанные со значительными нагрузками. При нефроптозе в принципе противопоказаны значительные физические нагрузки. В том числе и упражнения, связанные с нагрузками: подъемом большого веса и тому подобными. Также нужно исключить бег, прыжки.
Внимательное отношение человека к своему организму одна из важных составляющих успешного лечения нефроптоза.
Противопоказания для ношения бандажа
Носить бандаж послеоперационный на живот не рекомендуется, если на самом животе, имеются незажившие царапины или ссадины. Также пояс не рекомендуется и при значительном смещении почки относительно почечного ложа. Не показан он и при сильном болевом синдроме. В таком случае пациент должен тщательно обследоваться. Чтоб правильно выявить причины боли и назначить адекватное лечение.
Важность правильного ношения бандажа
При несоблюдении пациентом рекомендаций по правильному ношению пояса такая терапия может оказаться неэффективной. Более того, есть риск перехода заболевания на стадию, требующую его лечения хирургическими методами.
Наша компания предлагает множество разновидностей бандажей. Можно запросто подобрать пояс в соответствии с физическими параметрами человека, другими его предпочтениями. Разумеется, покупать и носить специальный пояс нужно после консультации с доктором.
Источник
Удаление матки
Удаление матки — это непростое решение как для женщины, так и для её лечащего врача. Однако в некоторых случаях гистерэктомия остается единственно верным решением.
Матка — это полый орган, расположенный в малом тазу женщины, который состоит из 3-х слоев:
- эпителиальный, представленный эндометрием;
- мышечный (миометрий);
- серозный (периметрий).
Матка сохраняет свое положение благодаря связкам, при ослаблении которых возникает пролапс или выпадение органа. Снизу вверх в матке выделяют шейку, тело и дно.
Показания к удалению матки
Гистерэктомия — это серьезная операция, ведущая к полной потере удаляемого органа, которая требует строгих показаний. Причинами радикального оперативного вмешательства могут быть:
- Аденомиоз — это прорастание эндометрия в мышечный слой матки, которое может сопровождаться выраженным болевым синдромом и кровотечениями.
- Злокачественные новообразования эндометрия. Гистерэктомия применяется, как один из вариантов решения проблемы, но далеко не единственный. Подбор лечения осуществляется индивидуально исходя из морфологии новообразования. Онкология сегодня это самая быстро развивающаяся отрасль, поэтому к радикальным операциям стараются прибегать как можно реже. Однако существуют ситуации, когда без полного удаления матки не обойтись.
- Миома матки. Множественные миомы в сочетании с патологией шейки матки создают высокий риск некроза и кровоизлияний.
- Эндометриоз — это разрастание эндометрия за пределы матки.
- Тяжелые кровотечения
- Опущение или выпадение матки, представляющие угрозу постоянного инфицирования.
Виды и способы операций
В гинекологии преимущественно используют влагалищный или лапароскопический доступ. Такой метод оперативных вмешательств имеет ряд преимуществ, как для врача, так и для пациента. Лапароскопическая гистерэктомия минимизирует инвазивность, травматичность, кровопотерю, обеспечивает хорошую визуализацию для хирурга во время операции. Пациент получает возможность ранней реабилитации и минимальные косметические дефекты, которые быстро заживают.
Способ и вид гистерэктомии зависит от причины удаления, а также целей и задач оперативного лечения.
Способы удаления матки:
- Влагалищный;
- Лапаротомический (через один разрез на передней брюшной стенки);
- Лапароскопический (доступ через небольшие разрезы на животе).
Лапаротомию обычно применяют при наличии противопоказаний или невозможности выполнения операции влагалищным или лапароскопическим доступом. При этом способе вмешательства остается косметический дефект кожи живота.
Предпочтения лапароскопическому доступу отдают в нескольких случаях:
- наличие у пациентки анатомического препятствия в виде узкого влагалища;
- выраженное ожирение;
- удаление матки вместе с придатками;
- необходимость ревизии органов брюшной̆ полости, поддиафрагмального пространства, лимфатических узлов (чаще всего при онкологических причинах удаления матки);
- ожидаемый спаечный процесс в брюшной полости;
- наличие специалистов должного уровня и необходимого эндоскопического оборудования.
Последнее время все больше хирургов отдает предпочтение влагалищному доступу с лапароскопической ассистенцией, который позволяет совместить преимущества сразу двух методов.
Виды удаления матки:
- субтотальная — частичное удаление матки с сохранением шейки. По-другому — надвлагалищная ампутация матки. Такой вид резекции выполняется чаще в молодом возрасте при отсутствии патологии со стороны шейки матки;
- тотальная — удаление матки вместе с шейкой;
- радикальная — удаление матки вместе с придатками, верхней частью влагалища, окружающими лимфоузлами и клетчаткой.
Подготовка
Подготовка к оперативному вмешательству — это важный этап, который во многом обеспечивает успешность предстоящей манипуляции. Стандартная подготовка включает в себя общеклинические исследования, кольпоскопию, мазок на цитологию, обследование на наличие инфекций, передающихся половым путем, согласование или отмену препаратов, которые принимает пациентка.
В случае большого размера матки, обычно назначают гормональные препараты на 2-3 месяца для её уменьшения. Особое внимание уделяют пациентам, которые входят в группу риска по возникновению тромбоэмболических осложнений. Таким женщинам за несколько дней до операции назначаются препараты, улучшающие реологические свойства крови. Всем пациентам накануне вмешательства ставят очистительную клизму. Операция проводится натощак в первой половине дня.
Техника выполнения
Оперативное вмешательство проводится под общим наркозом. Уже в операционной вводятся антибиотики для профилактики хирургической инфекции. Техника выполнения зависит от выбранного доступа и объема резекции.
В целом операцию можно разделить на несколько этапов — подготовка матки, пересечение связок, гемостаз сосудов, отсечение органа и закрытие образовавшегося дефекта.
Некоторый интерес представляет влагалищная гистерэктомия с лапароскопической ассистенцией, сочетающая преимущества нескольких доступов. При операции используют три троакара, которые вставляются через небольшие разрезы на передней брюшной стенке. Через влагалище вставляется маточный манипулятор, с помощью которого хирург координирует положение матки в малом тазу, что облегчает выполнение вмешательства, сокращает продолжительность и профилактирует осложнения. Затем пересекают круглые связки справа и слева, отделяют мочевой пузырь.
При субтотальной гистерэктомии хирург пересекает маточные трубы и собственные связки яичников, при этом не затрагивается шейка матки, тогда как тотальные объемы резекции предусматривает удаление всех частей органа. Следующий этап — гемостаз. Матка обильно снабжена питающими ее артериями и венами. Коагулируют сосуды в уровне внутреннего зева, где после гемостаза будет отсекаться тело матки от её шейки. Образовавшийся дефект закрывают с помощью листков брюшины при субтотальной гистерэктомии. Этот процесс носит название перитонизация. Тогда как при тотальной резекции накладывают швы на стенку влагалища. Матку извлекают с помощью морцеллятора — прибора для измельчения тканей. Орган извлекают через брюшную полость либо через задний свод влагалища. В конце операции акушер-гинеколог тщательно проверяет полость малого таза и производит контроль гемостаза.
Для женщин из группы риска по развитию пролапса по окончанию удаления матки выполняют укрепление заднего свода влагалища. Данная манипуляция носит название кульдопластика.
Реабилитационный период
Всем пациенткам, вне зависимости от выбранного доступа, проводят профилактику инфекционных послеоперационных осложнений с помощью антибактериальных препаратов, а также осуществляют профилактику тромбоэмболических осложнений. Реабилитационный период во многом зависит от выбранного доступа и степени травматизации тканей.
Послеоперационный период после операции влагалищным доступом включает активизацию пациентки на 2-е сутки после вмешательства, применение пневматической манжеточной компрессии или ношение компрессионного белья не менее 2-х месяцев после операции для профилактики тромбозов. Производится обработка швов на протяжении всего периода пребывания в стационаре. Необходимо тщательно производить туалет промежности после каждого мочеиспускания. Выписка осуществляется на 2-3-е сутки после оперативного вмешательства. Пациентке рекомендуется соблюдение режима питания для исключения запоров и ограничение подъема тяжестей. Также исключаются гинекологические осмотры с помощью зеркала в течение 6 недель после операции.
Реабилитационный период после лапаротомии длится дольше, чем при других видах оперативных вмешательств. Основные принципы послеоперационного ведения таких пациентов — это адекватное обезболивание, мягкая стимуляция кишечника и тщательная обработка послеоперационной раны. Как и в случае влагалищного доступа, пациентам разрешается вставать на 2-е сутки после операции. Для профилактики тромбоэмболических осложнений кроме медикаментозных методов используют бинтование нижних конечностей, ношение компрессионного белья или применение пневматической̆ манжеточной компрессии с первых суток послеоперационного периода. Для профилактики грыжи живота рекомендуется ношение бандажа не менее 2 месяцев после вмешательства. Пациенток после лапаротомического вмешательства выписывают на 4-5-е сутки после операции. После выписки рекомендуют продолжать антитромботическую терапию. Амбулаторно в качестве обезболивания назначаются НПВС в виде ректальных свечей в течение 10 дней.
Реабилитация после лапароскопических операций в среднем занимает меньше всего времени. Всем пациентам показана ранняя активизация на 1-е сутки после вмешательства. Обезболивающие препараты чаще всего требуются только в первые 24 часа. В редких случаях — более 2-3 суток. Выписка из стационара происходит также на вторые сутки. Полная трудоспособность восстанавливается к 5-6 неделе, если операция прошла без осложнений.
При возникновении любых осложнений после выписки рекомендуется незамедлительно обратиться к специалисту, который вас оперировал.
Половая жизнь после удаления матки
После удаления матки рекомендуют временно исключить половые контакты. При влагалищной и полостной операции на 2 месяца, тогда как при лапароскопической от 4 до 6 недель. Это нужно для того, чтобы ткани, травмированные операцией, регенерировали и держались без швов. Во время сексуального возбуждения кровь приливает к половым органам, что может спровоцировать кровотечение, поэтому важно соблюдать сроки, рекомендованные доктором.
Гистерэктомия не приводит к нарушению выработки гормонов, соответственно не влияет на гормональный фон и на уровень либидо. За сексуальное удовольствие в анатомии женских половых органов отвечает клитор, структура которого никоим образом не затрагивается при удалении матки. Половой партнер не узнает о гистерэктомии, если женщина не сообщит об этом.
Источник






