Способ выявления корд фактора
К наиболее частым возбудителям туберкулеза и микобактериозов относятся:
M. tuberculosis M. bovis M. ulcerans

Все они медленнорастущие, нефотохромогенные (кроме M. kansasii) микобактерии. Основные различия между ними указаны в табл. 49.
В России главную роль в этиологии и эпидемиологии туберкулеза играет M. tuberculosis, на долю M. bovis приходится 2 – 3 % (в мире на долю этого возбудителя приходилось 4 – 20 %) заболеваний. Однако в африканских странах, США и ряде других стран микобактериозы, вызванные иными видами, составляют до 30 % всех заболеваний, относимых к туберкулезным.
Дифференциальные признаки некоторых медленнорастущих видов рода Mycobacterium
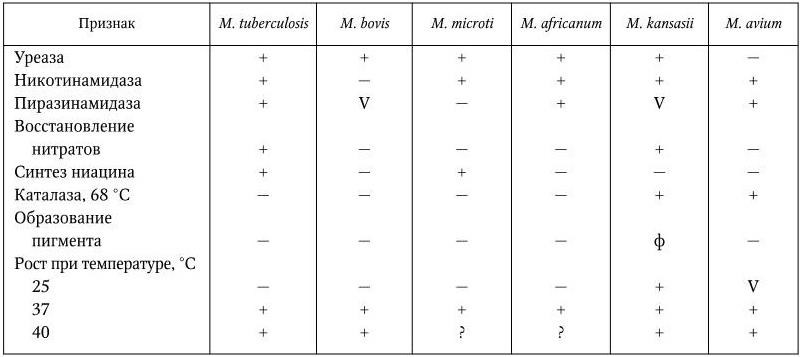
Примечание. (+) – признак положительный; V – признак непостоянный; ( – ) – признак отрицательный; ф – фотохромогенный.
Для культивирования туберкулезных бактерий предложены различные питательные среды: глицериновые, картофельные с желчью, яичные, полусинтетические и синтетические. Наилучшей считается яичная среда Левенштейна – Иенсена. Кроме того, предложена специальная полужидкая среда для выделения L-форм M. tuberculosis. Эффективность получения культур микобактерий зависит от строгого соблюдения ряда условий: кислая рН, оптимальная температура, высокое качество питательной среды, достаточное обеспечение О2, соответствующая посевная доза, особенно с учетом возможного наличия измененных форм возбудителя.
Антигенная структура M. tuberculosis. В антигенном отношении этот вид однороден (сероваров не выявлено), имеет большое сходство с M. bovis и M. microti, но существенно отличается от других видов. Однако микробная клетка имеет сложный и мозаичный набор антигенов, способных вызывать в организме человека и животных образование антиполисахаридных, антифосфатидных, антипротеиновых и иных антител, различающихся по своей специфичности. Живые и убитые бактерии способны индуцировать развитие гиперчувствительности замедленного типа. Этим свойством не обладают ни белки, ни одна из липидных фракций микобактерий.
Для внутривидовой дифференциации M. tuberculosis разработана система классификации, основанная на фаготипировании штаммов с помощью набора из десяти микобактериофагов: 4 основных и 6 вспомогательных.
Патогенность для лабораторных животных. Наиболее восприимчивы к M. tuberculosis морские свинки. При любом способе заражения туберкулезная палочка вызывает у них генерализованную форму туберкулеза, от которой свинка погибает через 4 – 6 нед. При подкожном заражении через 1,5 – 2 нед. на месте введения образуется инфильтрат, переходящий в язву, которая не заживает до гибели животного. Регионарные лимфатические узлы увеличиваются, становятся плотными и подвергаются казеозному распаду. В печени, селезенке, легких и других органах образуются многочисленные бугорки, в которых при бактериоскопии обнаруживаются M. tuberculosis.
Эпидемиология. Источником заражения являются больной туберкулезом человек, реже животные. От больного человека возбудитель выделяется главным образом с мокротой, а также с мочой, испражнениями и гноем. Туберкулезная палочка проникает в организм чаще всего через дыхательные пути – воздушно-капельным и, особенно часто, воздушно-пылевым путем. Однако входными воротами могут быть любые слизистые оболочки и любой поврежденный участок кожи. Заражение M. bovis от крупного рогатого скота происходит в основном алиментарным путем через инфицированные молоко и молочные продукты. Туберкулез, вызванный M. bovis, наблюдается чаще всего у детей, поскольку молоко для них служит основным продуктом питания. Однако заражение M. bovis от больных животных возможно и аэрогенным путем.
Особенности патогенеза. В зависимости от двух основных способов заражения первичный туберкулезный очаг локализуется или в легких, или в мезентеральных лимфатических узлах. Однако некоторые специалисты считают, что вначале происходит лимфогематогенное распространение возбудителя в обоих случаях заражения, а потом он избирательно поражает легкие или другие органы и ткани. При попадании через дыхательные пути (или другим способом) в альвеолы и бронхиальные железы туберкулезные палочки вызывают образование первичного аффекта в виде бронхопневмонического фокуса, из которого они по лимфатическим сосудам проникают в регионарный лимфатический узел, вызывая специфическое воспаление. Все это вместе: бронхопневмонический фокус + лимфангоит + лимфаденит – и образует первичный туберкулезный комплекс (первичный очаг туберкулеза). Туберкулезная палочка, благодаря наличию в ее клетках различных жирных кислот и других антигенов, вызывает в тканях определенную биологическую реакцию, которая приводит к формированию специфической гранулемы – бугорка. В центре его обычно располагаются гигантские клетки Пирогова – Лангганса со множеством ядер. В них обнаруживаются туберкулезные палочки. Центр бугорка окружен эпителиоидными клетками, которые составляют главную массу бугорка. По периферии его располагаются лимфоидные клетки. Судьба первичного очага может быть различной. В тех случаях, когда общая резистентность ребенка в силу ряда причин снижена, очаг может увеличиваться и подвергаться творожистому (казеозному) распаду в результате действия токсических продуктов туберкулезной палочки и отсутствия в бугорках кровеносных сосудов. Такая казеозная пневмония может стать причиной тяжелой первичной легочной чахотки, а при попадании возбудителя в кровь – генерализованного туберкулеза, приводящего ребенка к смерти. В большинстве же случаев при наличии достаточно высокой естественной резистентности организма первичный очаг через некоторое время окружается соединительнотканной капсулой, сморщивается и пропитывается солями кальция (обызвествляется), что рассматривается как завершение защитной реакции организма на внедрение туберкулезной палочки и означает формирование уже приобретенного нестерильного (инфекционного) иммунитета к туберкулезу, так как микобактерии могут сохранять жизнеспособность в первичном очаге многие годы.
В случае заражения алиментарным путем туберкулезные палочки попадают в кишечник, захватываются фагоцитами слизистой оболочки и заносятся по лимфатическим путям в регионарные кишечные лимфатические узлы, вызывая их характерные поражения. По мнению некоторых специалистов, туберкулезные палочки в этом случае через ductus thoracicus и правые отделы сердца также могут проникнуть в легкие и стать причиной туберкулеза легких.
Туберкулезная палочка может поражать практически любой орган и любую ткань с развитием соответствующей клиники заболевания.
Для клиники туберкулеза легких характерно чередование периодов выздоровления, наступающих после эффективной химиотерапии, и частых рецидивов, причиной которых являются сохранение в организме туберкулезных палочек, особенно в виде L-форм, и изменение иммунного статуса больного. L-формы микобактерий мало вирулентны, но, возвращаясь в исходную форму, они восстанавливают вирулентность и способны вновь и вновь вызывать обострения процесса.
Особенности иммунитета. Организм человека обладает высокой естественной резистентностью к возбудителю туберкулеза. Она и является причиной того, что в большинстве случаев первичное заражение приводит не к развитию заболевания, а к формированию очага, его отграничению и обызвествлению. Естественная резистентность во многом определяется социально-бытовыми условиями жизни, поэтому у детей, находящихся в тяжелых бытовых условиях, она может быть легко подорвана, и тогда первичное заражение приведет к развитию тяжелого туберкулезного процесса. Ухудшение условий жизни взрослых людей также может привести к ослаблению и естественной резистентности, и приобретенного иммунитета. С 1991 по 1996 г. показатель заболеваемости туберкулезом в России вырос с 30,6 до 42,2, а смертность возросла с 7,9 до 15,0 на 100 000 населения.
Приобретенный постинфекционный иммунитет при туберкулезе имеет ряд особенностей. Хотя у больных и переболевших обнаруживаются антитела к различным антигенам туберкулезной палочки, не они играют решающую роль в формировании приобретенного иммунитета. Для понимания его природы при туберкулезе очень важными были следующие наблюдения Р. Коха. Он показал, что если ввести здоровой морской свинке туберкулезные палочки, в месте заражения через 10 – 14 дней формируется отграниченный инфильтрат, а затем – упорно не заживающая до самой смерти свинки язва. Одновременно идет распространение возбудителя по лимфатическим путям, которое и приводит к генерализованному процессу и гибели животного. Если же ввести живые туберкулезные палочки морской свинке, зараженной за неделю до этого туберкулезом, то реакция развивается быстрее: воспаление появляется через 2 – 3 дня, приводит к некрозу, а образующаяся язва быстро заживает. При этом процесс ограничивается местом нового заражения и распространения возбудителя из него не происходит. Феномен Коха свидетельствует о том, что инфицированный туберкулезной палочкой организм отвечает на повторное заражение совершенно иначе, чем здоровый, так как у него к возбудителю сформировалась повышенная чувствительность (сенсибилизация), благодаря чему он приобрел способность быстро связывать новую дозу возбудителя и удалять ее из организма. Сенсибилизация проявляется в виде гиперчувствительности замедленного типа, она опосредуется системой Т-лимфоцитов. Т-лимфоциты с помощью своих рецепторов и при участии белков МНС класса I распознают клетки, инфицированные туберкулезными палочками, атакуют их и разрушают. Специфические антимикробные антитела, связываясь с различными микробными антигенами, образуют циркулирующие иммунные комплексы (ЦИК) и способствуют удалению антигенов из организма. Вместе с тем, взаимодействуя с микробными клетками, антитела к корд-фактору и другим факторам вирулентности могут оказывать токсическое действие на микобактерии; антитела к полисахаридным антигенам – усиливать фагоцитоз, активировать систему комплемента и т. д.
Аллергическая перестройка организма играет большую роль в патогенезе туберкулеза. Заболевание у взрослых людей, уже инфицированных туберкулезной палочкой, в большинстве случаев протекает в относительно доброкачественной форме местного процесса в легких, а не в виде генерализованного процесса, как у детей при первичном заражении. Появление реакции гиперчувствительности замедленного действия к туберкулезной палочке свидетельствует о формировании к ней приобретенного постинфекционного (и поствакцинального) иммунитета. Этот тип гиперчувствительности замедленного типа и был впервые выявлен Р. Кохом с помощью туберкулиновой пробы.
Туберкулиновая проба и ее значение. Свой препарат туберкулина Р. Кох получил следующим образом. Он стерилизовал текучим паром при 100 °C в течение 30 мин 5 – 6-недельную культуру туберкулезной палочки на глицериновом бульоне, а затем выпаривал ее при температуре 70 °C до 1/10 объема и фильтровал. Лица, инфицированные туберкулезной палочкой, на введение небольших доз туберкулина отвечают характерной реакцией: на месте внутрикожного введения не ранее чем через 6 – 8 ч появляется небольшое уплотнение, максимальное развитие реакции происходит в течение 24 – 48 ч, – образуется хорошо отграниченная папула диаметром не менее 0,5 см с геморрагическим или некротическим центром. Туберкулиновая аллергическая реакция является очень специфической. Подобную сенсибилизацию можно вызвать только цельными живыми или убитыми туберкулезными палочками, она выявляется туберкулином, но он сам по себе не вызывает такой сенсибилизации. Положительная туберкулиновая проба специфически свидетельствует об инфицировании организма туберкулезной палочкой и, следовательно, о наличии к ней приобретенного иммунитета. Туберкулиновая проба имела важное диагностическое значение для выявления первичного заражения туберкулезом детей в то время, когда не проводилась обязательная массовая вакцинация их против туберкулеза, но не взрослых, так как они в большинстве случаев инфицированы туберкулезной палочкой. Ныне туберкулиновая проба повсеместно используется для контроля эффективности противотуберкулезной вакцинации. В связи с тем, что старый коховский туберкулин содержит различные посторонние вещества и трудно стандартизуется, с 1934 г. для туберкулиновых проб используется высокоочищенный препарат туберкулина, полученный Ф. Зейбертом – PPD-S (purified protein derivative-Seibert). Международная стандартная единица туберкулина 0,000028 мг сухого порошка. Для определения туберкулиновой чувствительности используется 0,0001 мг PPDS. В нашей стране выпускают старый коховский туберкулин (АТК – альт-туберкулин Коха), содержащий 10 000 ТЕ (туберкулиновых единиц) в 1 мл (он применяется для накожной пробы и градуированной накожной пробы по Пирке), и очищенный препарат PPD, содержащий или 5 ТЕ в 0,1 мл или 100 ТЕ в 0,1 мл. Очищенный препарат PPD, содержащий 5 ТЕ/0,1 мл, используется для внутрикожной пробы Манту с целью отбора лиц, подлежащих ревакцинации. Ревакцинации подлежат лица, отрицательно реагирующие на внутрикожное введение 5 ТЕ PPD. Кроме того, имеются препараты-сенситины для выявления повышенной чувствительности к другим патогенным микобактериям.
Лабораторная диагностика. Для диагностики туберкулеза применяют все методы: бактериоскопический, бактериологический, серологический, биологический, аллергические пробы, ПЦР. При бактериоскопическом исследовании исходного материала (мокрота, моча, гной, спинномозговая жидкость, испражнения) необходимо учитывать, что содержание в нем микобактерий может быть незначительным, выделение их эпизодическим и в нем могут быть измененные варианты возбудителя, в том числе L-формы. Поэтому для повышения вероятности обнаружения микобактерий туберкулеза используют методы концентрирования их с помощью центрифугирования или флотации, а также фазово-контрастной (для обнаружения L-форм) и люминесцентной микроскопии (в качестве флуорохромов используют аурамин, аурамин-родамин, акридиновый оранжевый и др.).
Биологический метод – заражение морских свинок – является одним из наиболее чувствительных. Считается, что заражающая доза возбудителя для них составляет несколько клеток. Морские свинки могут быть использованы и для обнаружения L-форм туберкулезных бактерий, но в этом случае необходимо сделать несколько последовательных заражений, так как L-формы обладают меньшей вирулентностью и вызывают у свинок доброкачественную форму туберкулеза, которая в случае реверсии L-форм в исходное состояние может перейти в генерализованный процесс.
О значении туберкулиновой пробы сказано выше.
Из числа серологических реакций для диагностики туберкулеза предложены РСК, РПГА, реакции преципитации, методы иммуноферментного анализа (в том числе точечного), радиоиммунный метод, иммуноблотинг, реакция агрегат-гемагглютинации (для обнаружения ЦИК) и др. Использование различных антигенов позволяет обнаруживать наличие определенных антител. Для совершенствования серологических методов диагностики туберкулеза важное значение имеет получение моноклональных антител к различным антигенам микобактерий. Это позволит выявить те специфические эпитопы туберкулезных бактерий и соответственно те антитела к ним, обнаружение которых имеет наибольшее диагностическое значение, а также позволит создать коммерческие тест-системы для иммунодиагностики туберкулеза.
Среди всех методов микробиологической диагностики туберкулеза решающим все же остается бактериологический. Он необходим не только для постановки диагноза болезни, но и для контроля эффективности химиотерапии, своевременной оценки чувствительности микобактерий к антибиотикам и химиопрепаратам, диагноза рецидивов туберкулеза, степени очищения больного организма от возбудителя и выявления его измененных вариантов, особенно L-форм. Исследуемый материал перед посевом необходимо обрабатывать слабым раствором серной кислоты (6 – 12 %) для устранения сопутствующей микрофлоры. Выделение чистых культур микобактерий ведут с учетом скорости их роста, пигментообразования и синтеза ниацина. Дифференциацию между отдельными видами микобактерий осуществляют на основании их биологических свойств, как указано выше. Вопрос о вирулентности микобактерий решается с помощью биологических проб и на основании обнаружения корд-фактора. Для этой цели предложены цитохимические реакции. Они основаны на том, что вирулентные микобактерии (содержащие корд-фактор) прочно связывают красители – нейтральный красный или нильский голубой – и при добавлении щелочи сохраняют цвет краски, а раствор и невирулентные микобактерии изменяют свою окраску.
Для более быстрого выделения возбудителя туберкулеза предложен метод микрокультур. Суть его состоит в том, что на предметное стекло наносят исследуемый материал, обрабатывают его серной кислотой, отмывают, стекло помещают в цитратную лизированную кровь и инкубируют при температуре 37 °C. Уже через 3 – 4 сут. рост микобактерий на стекле проявляется в виде микроколоний, которые к 7 – 10-му дню достигают максимального развития, а микобактерии хорошо выявляются при микроскопии. При этом вирулентные микобактерии образуют змеевидные колонии, а невирулентные растут в виде аморфных скоплений.
Для обнаружения L-форм используют культуральный, биологический и иммунофлуоресцентный методы. В связи с широким распространением лекарственноустойчивых штаммов микобактерий возникла необходимость усилить контроль за этим процессом. С этой целью, а также для более точной идентификации и дифференциации микобактерий используют молекулярно-генетические методы, в частности, метод типирования штаммов, основанный на выявлении различий в структуре генома микобактерий – геномная дактилоскопия. Метод заключается в обнаружении в геноме микобактерии ряда повторяющихся нуклеотидных последовательностей и анализе полиморфизма длин фрагментов рестрикции. В качестве зонда (праймера) обычно используют IS6110 (англ. insertion sequence – вставочная последовательность). В хромосоме микобактерии, как правило, имеется несколько копий элемента IS6110, которые отличаются высокой стабильностью своего местоположения, что позволяет точно идентифицировать различные штаммы.
Биологический способ обнаружения L-форм заключается в серии последовательных пассажей на морских свинках.
Для иммунофлуоресцентного метода используют диагностические сыворотки, содержащие меченные флуорохромом антитела к антигенам L-форм.
Лечение. Консервативное лечение туберкулеза проводят с помощью антибиотиков и химиопрепаратов. Препараты I ряда (более ранние) включают производные парааминосалициловой кислоты (ПАСК), гидразида изоникотиновой кислоты (ГИНК) – изотиазид (тубазид), фтивазид и др. и препараты группы стрептомицина. Препараты II ряда – циклосерин, канамицин, флоримицин, рифампицин и другие антибиотики. У микобактерий к химиопрепаратам, в особенности I ряда, часто наблюдается устойчивость, поэтому лечение должно сопровождаться контролем степени чувствительности их к применяемым препаратам.
Профилактика. Помимо проведения широких социально-экономических мероприятий, направленных на улучшение жизни населения, раннего и своевременного выявления больных туберкулезом и оказания им эффективной лечебной помощи, большое значение имеет плановая массовая вакцинация против туберкулеза. Она осуществляется вакциной БЦЖ, полученной А. Кальметтом и Ш. Гереном из ослабленного многолетними пересевами штамма M. bovis. Вакцинации подлежат все новорожденные дети на 5 – 7-й день жизни. Вакцину, содержащую 0,05 мг сухих живых бактерий в объеме 0,1 мл, вводят внутрикожно. Ревакцинацию проводят в возрасте 7 – 12 – 17 – 22 и 27 – 30 лет только лицам, отрицательно реагирующим на внутрикожную пробу Манту (5 ТЕ/0,1 мл).
Большую роль в общей системе мер борьбы с туберкулезом в стране сыграло создание специализированной противотуберкулезной службы, включающей различные лечебные учреждения, в том числе диспансеры, санатории и т. п., а также проведение массового флюорографического обследования населения.
Источник




