- Способ локвуда при бедренной грыже
- Грыжесечение при грыжах белой линии живота
- Грыжесечение при бедренных грыжах
- Техника грыжесечения с закрытием грыжевых ворот со стороны бедра
- Способ локвуда при бедренной грыже
- Бедренный способ операций при бедренной грыже.
- Паховый способ операций при бедренной грыже.
- Бедренная грыжа — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы бедренной грыжи
- Патогенез бедренной грыжи
- Классификация и стадии развития бедренной грыжи
- Осложнения бедренной грыжи
- Диагностика бедренной грыжи
- Лечение бедренной грыжи
- Прогноз. Профилактика
Способ локвуда при бедренной грыже
а) Показания для пластики бедренной грыжи по Бассини, Куммеру, Фабрициусу:
— Плановые: при установлении диагноза (высокий риск ущемления из-за узкого грыжевого кольца).
— Альтернативные операции: лапароскопическая герниопластика [трансабдоминальная предбрюшинная пластика (ТАРР) или полностью забрюшинная пластика (ТЕР)].
б) Предоперационная подготовка. Предоперационные исследования: ультразвуковое исследование.
в) Специфические риски, информированное согласие пациента:
— Рецидив (2-10% случаев)
— Повреждение нервов/сосудов (1% случаев)
— Раневая инфекция (2% случаев)
— Возможна одновременная пластика паховой грыжи
г) Обезболивание. Местное, спинальное, эпидуральное или общее обезболивание.
д) Положение пациента. Лежа на спине.
е) Оперативный доступ. Поперечный или наклонный разрез тотчас выше паховой связки, или (редко) продольный разрез.
л) Этапы и техника пластики бедренной грыжи по Бассини, Куммеру, Фабрициусу:
1. Доступ
2. Диссекция грыжевого мешка
4. Закрытие грыжевого дефекта
5. Пластика по Фабрициусу
6. Пластика по Куммеру
7. Пластика по Бассини.
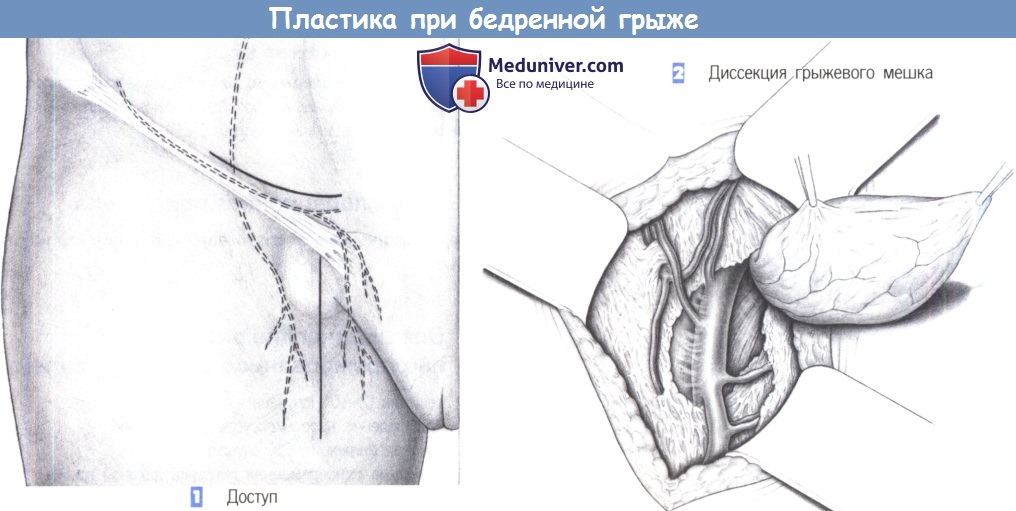
1. Доступ. Пластика бедренной грыжи может быть выполнена через бедренный, паховый или пахово-бедренный доступ. Бедренный доступ может оказаться самым простым, но имеет значительный недостаток — не позволяет осмотреть паховый канал для исключения наличия паховой грыжи, а также проследить грыжевое содержимое до брюшной полости и в случае необходимости получить к нему доступ (например, резецировать кишку).
Поэтому бедренный доступ предпочтителен при маленькой, неущемленной грыже и при бедренной грыже у женщин, поскольку паховая грыжа у них встречается редко. Если есть сомнение, следует предпочесть паховый или пахово-бедренный доступ. Недавно бедренный доступ вновь стал популярным вследствие возможности применения аллопластических материалов, в том числе сетки.
Доступ осуществляется через продольный разрез около сосудов над самой выступающей частью грыжевого выбухания или через низкий поперечный паховый разрез. По косметическим соображениям авторы предпочитают последний.
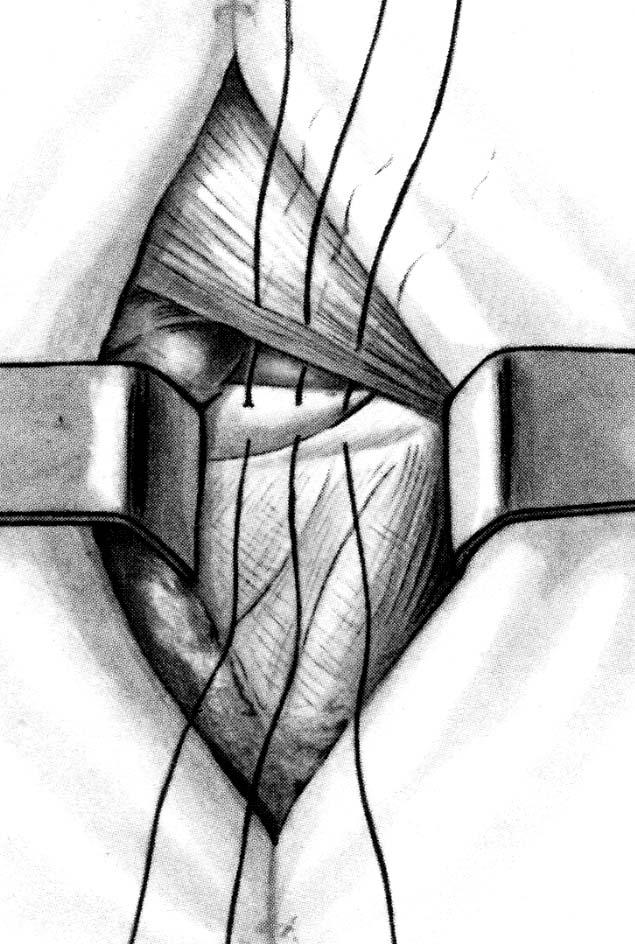
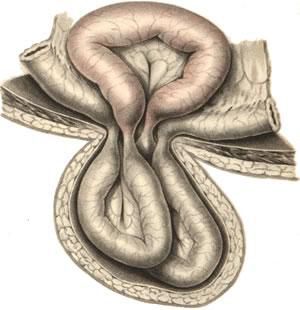
2. Диссекция грыжевого мешка. После углубления разреза через подкожную ткань выделяется и захватывается грыжевой мешок. Путем острой и тупой диссекции мешок отделяется от окружающих тканей. Грыжевой мешок тупо отделяется от бедренной вены.
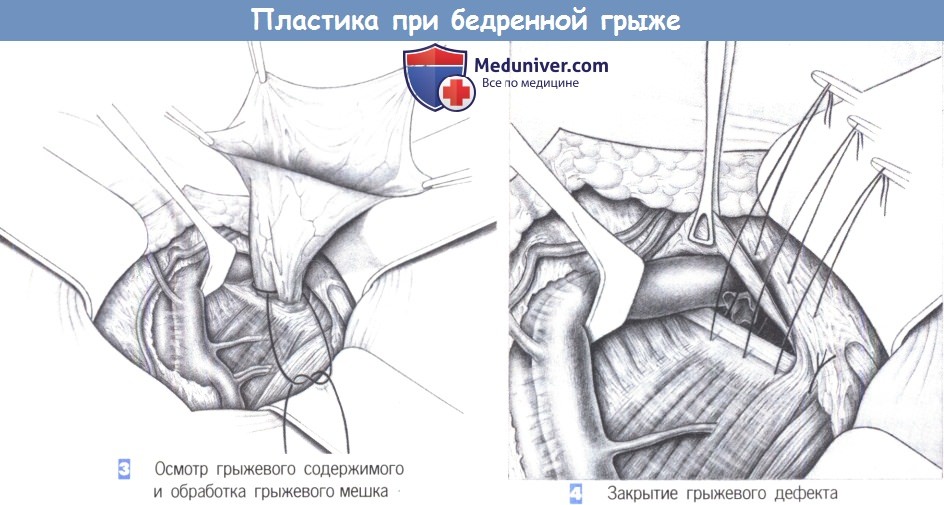
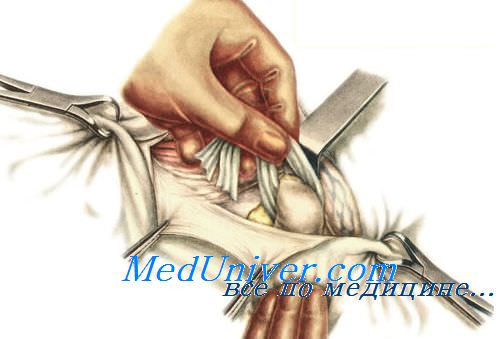
3. Осмотр грыжевого содержимого и обработка грыжевого мешка. После вскрытия мешка осматривается его содержимое. Чтобы можно было оценить жизнеспособность ущемленных петель кишечника, они должны оставаться фиксированными к грыжевому мешку. Если же петли кишечника уходят в брюшную полость до обследования, требуется ее вскрытие. После вправления грыжевого содержимого основание грыжевого мешка перевязывается с прошиванием, мешок отсекается и его культя погружается в ткани.
4. Закрытие грыжевого дефекта. При закрытии дефекта бедренной грыжи необходимо избегать сужения бедренной вены. Lacuna vasorum должна свободно пропускать, по крайней мере, кончик пальца. Операция заканчивается дренированием, подкожными швами и ушиванием кожи.
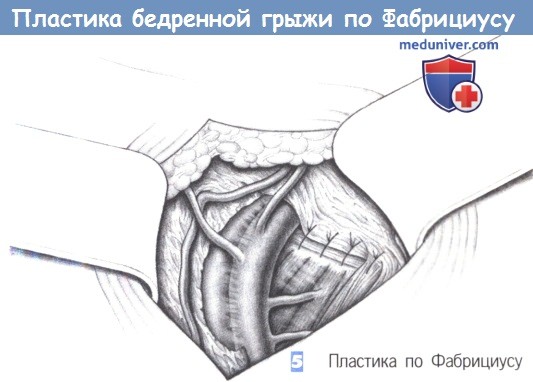
5. Пластика по Фабрициусу. Бедренная вена смещается крючком латерально, и через верхнюю лонную связку (связка Купера) в латеральном направлении от лонного бугорка с помощью режущей полукруглой иглы проводятся отдельные швы. Затем швы проводятся в латеральном направлении через паховую связку; при этом каждый стежок захватывает поперечную фасцию. Далее швы затягиваются и завязываются от медиального края к латеральному (нерассасывающиеся швы 2-0).
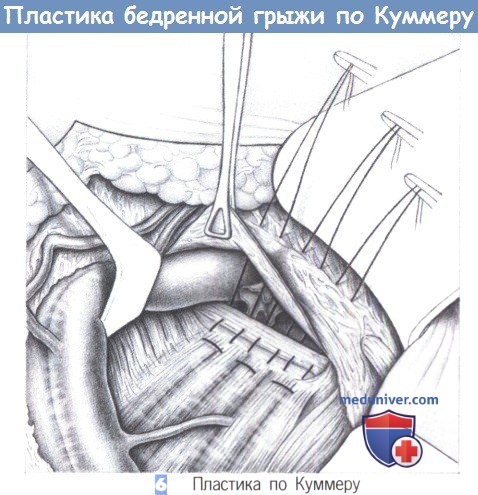
6. Пластика по Куммеру. При модификации Куммера каудальные стежки накладываются так, чтобы они включали гребешковую фасцию и широко захватывали мышцы брюшной стенки. Этот прием может быть выполнен только у женщин, так как у мужчин в линию шва был бы включен семенной канатик.
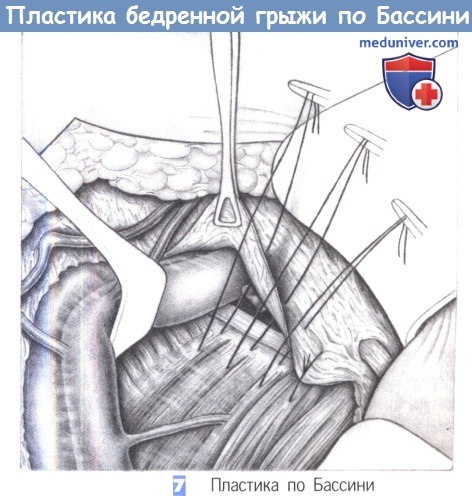
7. Пластика по Бассини. При модификации Бассини захватывается не связка Купера, которую иногда трудно идентифицировать, а гребешковая мышца и гребешковая фасция как дорзальная опора для швов. Преимущество этой техники заключается в простоте ее выполнения, недостаток состоит в меньшей стабильности пластики.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Грыжесечение при грыжах белой линии живота
Операции при грыжах белой линии чаще производят под местным обезболиванием по А.В. Вишневскому. Разрез кожи проводят над грыжевым выпячиванием в продольном или поперечном направлении. Выделяют грыжевой мешок и обрабатывают его обычным способом. Вокруг грыжевых ворот на протяжении 2 см апоневроз освобождают от жировой клетчатки, после чего грыжевое кольцо рассекают по белой линии.
Пластику грыжевых ворот производят по способу Сапежко – Дьяконова, т. е. создают дубликатуру из лоскутов апоневроза белой линии живота в вертикальном направлении путем накладывания вначале 2 – 4 П-образных швов подобно тому, как это производится при способу Мейо, с последующим подшиванием узловыми швами края свободного лоскута апоневроза к передней стенке влагалища прямой мышцы живота.
Если операция производится по поводу предбрюшинной липомы, то последнюю отделяют от окружающей подкожной клетчатки и от краев апоневроза, а затем рассекают, чтобы убедиться, нет ли в ней грыжевого мешка. При отсутствии грыжевого мешка липому перевязывают у основания ножки и отсекают. Культю ее погружают под апоневроз, края которого зашивают кисетным швом или узловыми швами.
Грыжесечение при бедренных грыжах
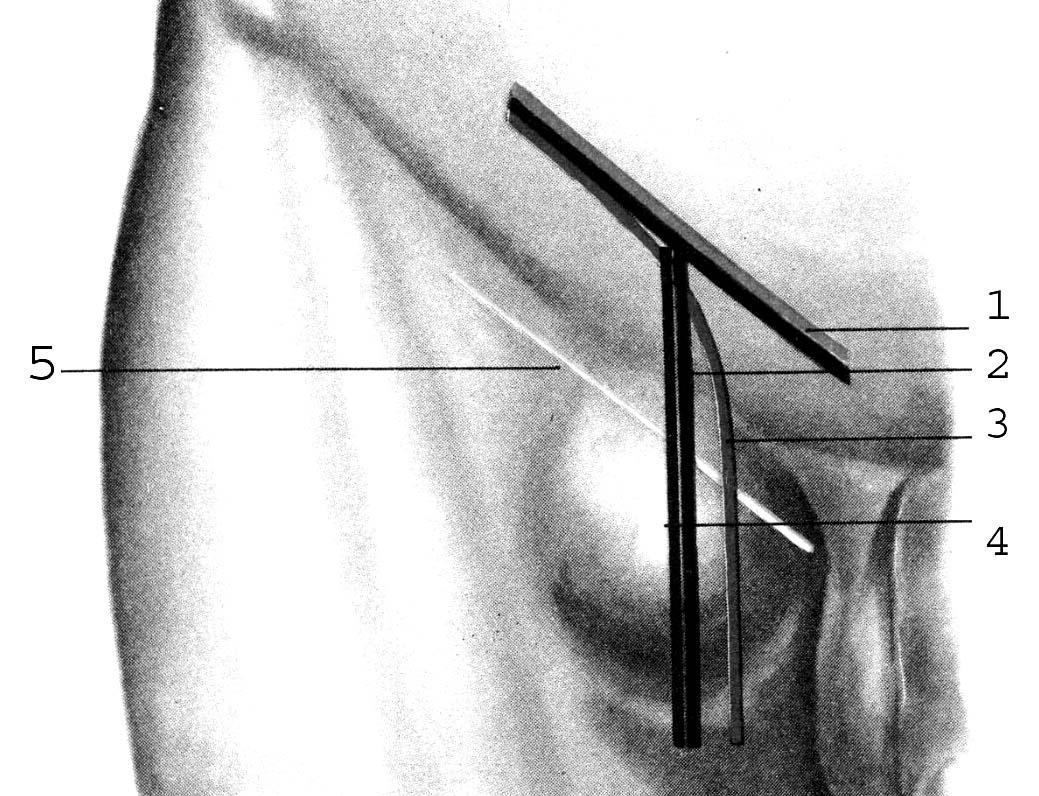
Рис. 31. Разрезы при бедренных грыжах. 1 – косой разрез выше паховой связки; 2 – Т-образный разрез; 3 – углообразный рарез; 4 – вертикальный разрез; 5 – косой разрез ниже паховой связки.
Способы хирургического лечения бедренных грыж можно разделить на четыре группы: 1) способы закрытия грыжевых ворот со стороны бедра; 2) способы закрытия грыжевых ворот со стороны пахового канала; 3) аутопластические способы, 4) гетеропластические способы. В зависимости от способа операции производят различные разрезы кожи (рис. 31).
Техника грыжесечения с закрытием грыжевых ворот со стороны бедра
Способ Локвуда (Lockwood). Операцию чаще производят под местным обезболиванием по В. Вишневскому. Разрез кожи длиной 10 – 12 см проводят вертикально над грыжевой опухолью; начало разреза располагается на 2 – 3 см выше паховой связки. Менее распространенным является косой разрез, который проходит над грыжевой опухолью параллельно паховой связке.
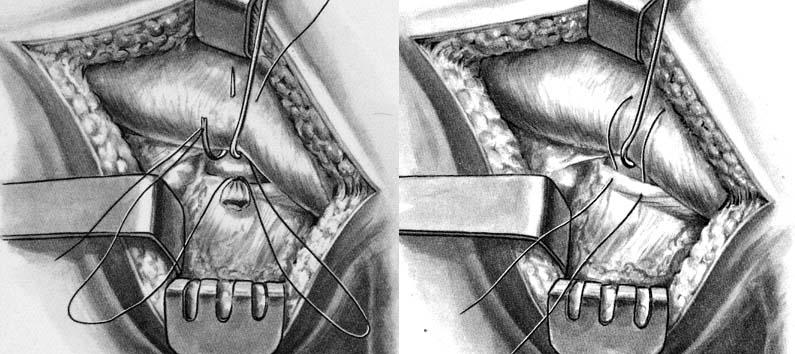
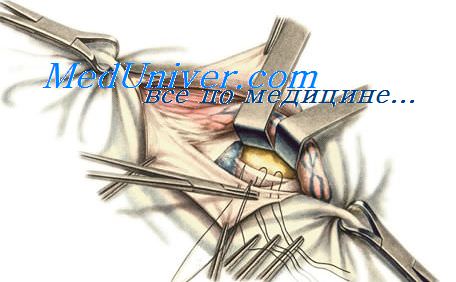
После рассечения кожи и подкожной клетчатки производят тщательный гемостаз. Грыжевой мешок освобождают из жировой клетчатки, отделяя его от дна к шейке. При этом необходимо помнить о возможности прилежания мочевого пузыря к медиальной стенке. С особой осторожностью следует выделять наружную стенку мешка, чтобы не повредить бедренную вену. Грыжевой мешок вскрывают и содержимое его вправляют в брюшную полость. Шейку мешка высоко прошивают шелковой нитью и перевязывают. Дистальнее лигатуры грыжевой мешок отсекают, а культю его вправляют под паховую связку. Затем производят закрытие внутреннего отверстия бедренного канала путем подшивания паховой связки к надкостнице лонной кости 2 – 3 узловыми швами (рис. 32). При этом бедренную вену следует оттянуть кнаружи, чтобы избежать ее ранения. Модификация Бассини заключается в том, что после подшивания паховой связки к надкостнице лонной кости накладывают второй ряд швов на полулунный край овальной ямки бедра и гребешковую фасцию.
А.П. Крымов при операции по способу Локвуда предложил фиксировать культю грыжевого мешка к апоневрозу наружной косой мышцы живота. Для этого концы нитей, которыми перевязана шейка грыжевого мешка, захватывают тонким корнцангом и проводят через бедренный канал и через апоневроз наружной косой мышцы. Затем, подтянув, прошивают ими апоневроз и завязывают. Этому приему А.П. Крымов придает большое значение, особенно при предсосудистой бедренной грыже. Грыжевые ворота А.П. Крымов рекомендует закрывать 2 — 3 U-образными швами, проводя их через паховую и подвздошно-лонную связки кнутри от бедренных сосудов.
Способ Локвуда, а также его модификации Бассини и А.П. Крымова являются наиболее распространенными при оперативном лечении бедренных грыж.
Рис 32. Пластика бедренной грыжи по способу Локвуда.
Способ А.А. Абражанова.Кожу и подкожную клетчатку рассекают параллельно и немного выше паховой связки. Нижний край раны отпрепаровывают и смещают книзу, после чего приступают к выделению грыжевого мешка. Грыжевой мешок вскрывают и содержимое его вправляют в брюшную полость. Шейку мешка прошивают и перевязывают длинной шелковой лигатурой как можно выше. Грыжевой мешок отсекают дистальнее наложенной лигатуры. Затем каждый конец лигатуры проводят на игле через внутреннее отверстие бедренного канала и прокалывают мышечно-апоневротический слой передней брюшной стенки на 1,5 — 2 см выше паховой связки (рис.33).
Рис. 33. Способ Абражанова. Подшивание мышц передней брюшной стенки к подвздошно-лонной связке.
Расстояние между выведенными на апоневроз нитями достигает 1,5 — 3 см и зависит от ширины отверстия бедренного канала. После этого обе нити проводят впереди паховой связки, прошивают подвздошно-лонную связку у заднего края лонной кости и связывают их. Таким образом культя грыжевого мешка подтягивается вверх, а мышечно-апоневротический слой передней брюшной стенки вместе с паховой связкой подворачивается и фиксируется к подвздошно-лонной связке, надежно закрывая грыжевые ворота.
Источник
Способ локвуда при бедренной грыже
Различают бедренный способ операций, когда доступ к грыжевому мешку и закрытие бедренного кольца производят со стороны бедра, и паховый способ. В последнем случае доступ к грыжевому мешку осуществляется через паховый канал.
Бедренный способ операций при бедренной грыже.
Разрез кожи длиной 10—12 см ведут вертикально над грыжевым выпячиванием начиная на 2—3 см выше паховой связки. Рассекают кожу и подкожную клетчатку, лимфатические узлы и большую подкожную вену сдвигают в сторону.
Обнажают грыжевой мешок бедренной грыжи и тупо выделяют его до шейки, освобождают грыжевые ворота (бедренное кольцо) со стороны бедра. Снаружи защищают бедренные сосуды во избежание их повреждения.
Вскрытие грыжевого мешка при бедренной грыже, ревизию и погружение его содержимого, перевязку шейки и удаление мешка производят так же, как при паховых грыжах.
Грыжевые ворота при бедренной грыже закрывают путем подшивания паховой связки к гребенчатой. Для этого следует оттянуть паховую связку вверх, а бедренную вену кнаружи. Необходимо пользоваться круто изогнутыми иглами, чтобы глубже захватить гребенчатую связку и соединить ее с паховой. Обычно накладывают 2—3 таких шва.
Наружный серповидный край, ограничивающий подкожную шель, hiatus saphenus, подшивают несколькими швами к фасции гребенчатой мышцы (способ Бассини при бедренной грыже).
Паховый способ операций при бедренной грыже.
Разрез кожи, подкожной клетчатки, поверхностной фасции и апоневроза наружной косой мышцы живота производят так же, как при паховых грыжах.
После вскрытия пахового канала выделяют семенной канатик и отводят его кверху. Продольно вскрывают заднюю стенку пахового канала — поперечную фасцию. Верхний край этой фасции оттягивают кверху. Проникают в предбрюшинное пространство и в нем отыскивают шейку грыжевого мешка. Бедренную грыжу выводят в паховый канал.
Освобождают от клетчатки паховую и гребенчатую связки, 2-3 шелковыми швами позади семенного канатика подшивают паховую связку к гребенчатой (способ Руджи при бедренной грыже).
В этом случае паховая связка несколько перемещается вниз, увеличивая высоту пахового промежутка, что создает благоприятные условия для образования прямых паховых грыж в дальнейшем. Во избежание этого к гребенчатой связке вместе с паховой связкой подшивают нижние края внутренней косой и поперечной мышц живота впереди семенного канатика, что одновременно с ликвидацией бедренного кольца устраняет и паховый промежуток (способ Парлавеччо при бедренной грыже).
Источник
Бедренная грыжа — симптомы и лечение
Что такое бедренная грыжа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 31 год.
Определение болезни. Причины заболевания
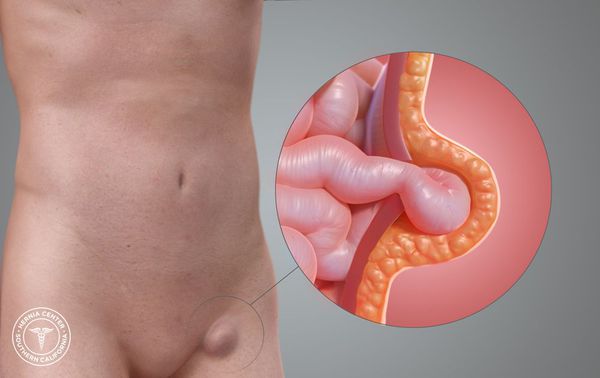
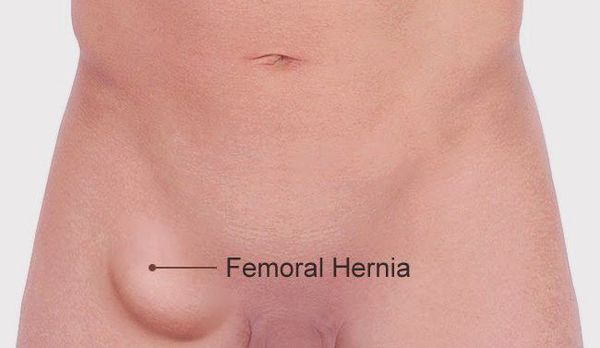
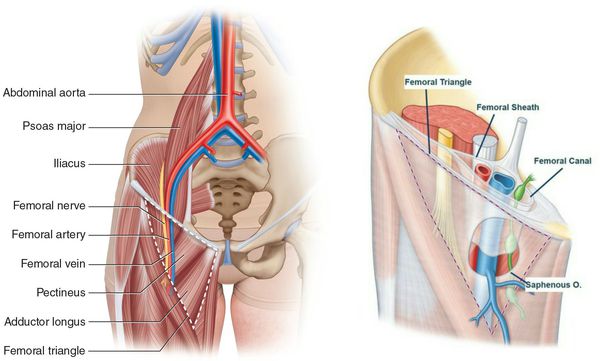
Бедренная грыжа — это припухлость в области бедра, расположенная непосредственно под паховой складкой, которая образуется вследствие выхода некоторых внутренних органов из полости живота на бедро. [1] Анатомически в этой зоне нет канала. Он образуется только при появлении грыжевого выпячивания. [2]
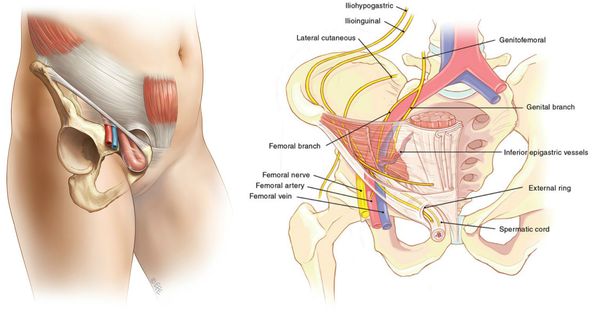
Слабое место — это зона, расположенная под паховой связкой, где из таза на бедро проходят основные сосудистые стволы, а также бедренный нерв (n. femoralis) и подвздошно-поясничная мышца (musculus iliopsoas). [3]
Анатомическая щель между пупартовой (паховой) связкой и костями таза посредством подвздошно-гребешковой связки делится на две области: мышечную и сосудистую лакуны. Так как мышечная лакуна ограничена прочным фасциальным листком, образование выпячиваний в этой анатомической области является большой редкостью. [4]
Большинство грыж на бедре формируется в зоне сосудистой лакуны, когда из живота, параллельно основным сосудистым стволам нижней конечности, выходит прядь сальника, участок кишки (тонкой или толстой). У женщин в грыжу может попадать мочевой пузырь, яичник, маточная труба, у мужчин иногда вовлекаются яички. [5]
К возникновению грыжи предрасполагают факторы, которые приводят к ослаблению мышечно-связочного каркаса передней брюшной стенки:
- проявление соединительнотканной дисплазии по причине врождённого снижения прочности связочного аппарата;
- ослабление брюшной стенки в результате избыточной массы тела, а также вследствие стремительного похудения, многократных беременностей, перенесённых операций, травм брюшной стенки, в том числе и нарушающих её иннервацию;
- атрофические изменения брюшной стенки при длительном снижении двигательной активности и некоторых неврологических заболеваниях;
- ослабление связочного аппарата брюшной стенки по причине профессионального занятия спортом и тяжёлой физической работы.
Непосредственно возникновение выпячивания обычно связано с повышением внутрибрюшного давления на фоне хронических запоров или нарушения мочеиспускания, упорного кашля, систематических или однократных физических усилий, связанных с поднятием тяжестей [6].
Бедренная грыжа по статистике чаще встречается у женщин. Соотношение мужчин и женщин среди лиц с данной патологией — 1:4. Это связано с особенностями строения женского таза, который шире, чем у мужчин, поэтому расположенные под паховой связкой лакуны у них также шире. В то же время женщины имеют значительно более слабые связки в области таза, которые необходимы для успешного родоразрешения. [7]
Симптомы бедренной грыжи
Клинические проявления заболевания зависят от:
- стадии развития грыжи;
- её размера;
- характера выпадающих органов;
- вправимости выпячивания;
- наличия осложнений. [8]
В начальной стадии, когда только начинается расширение бедренного кольца и формирование канала, обычно расположенного вдоль сосудистого пучка, основным проявлением заболевания является боль. Она может носить тянущий, непостоянный характер, усиливаться при различных видах физической нагрузки, кашле, напряжении мышц передней брюшной стенки. Возможна иррадиация (распространение) боли на бедро, в промежность, яички, в таз и поясницу. У женщин часто такие боли трактуются как гинекологические и становятся причиной длительного и безуспешного лечения. [9]
При появлении характерного выпячивания на бедре диагноз не вызывает сомнения. На появление припухлости обычно обращает внимание сам пациент.
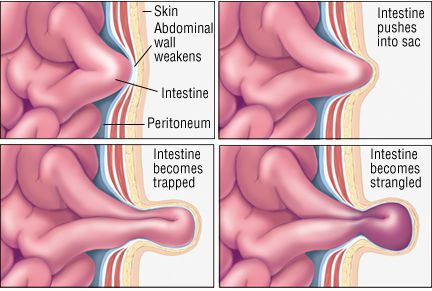
На первом этапе припухлость исчезает в горизонтальном положении или может активно вправляться в полость живота при лёгком надавливании. Характерен так называемый симптом «кашлевого толчка», который проявляется в передаче толчкообразных изменений давления на введённый в грыжевые ворота палец при кашле. Симптом свидетельствует о том, что полость грыжевого мешка свободно сообщается с брюшной полостью. Указанный симптом исчезает при ущемлении.
Ущемление — наиболее частое осложнение. Выпячивание резко становится болезненным, напряжённым, перестаёт вправляться в брюшную полость, исчезает симптом кашлевого толчка. Наличие ущемления — это показание к экстренному оперативному вмешательству, так как в случае ущемления резко нарушается кровоснабжение органов, являющихся содержимым мешка, с их последующим некрозом. [10]
Патогенез бедренной грыжи
Как и в случае грыж любой другой локализации, бедренные грыжи возникают в случае несоответствия прочности передней брюшной стенки давлению, оказываемому на неё внутренними органами. Этой теме посвящена работа В. Н. Егиева, где он вводит основные понятия теории «анатомических предпосылок». [11]
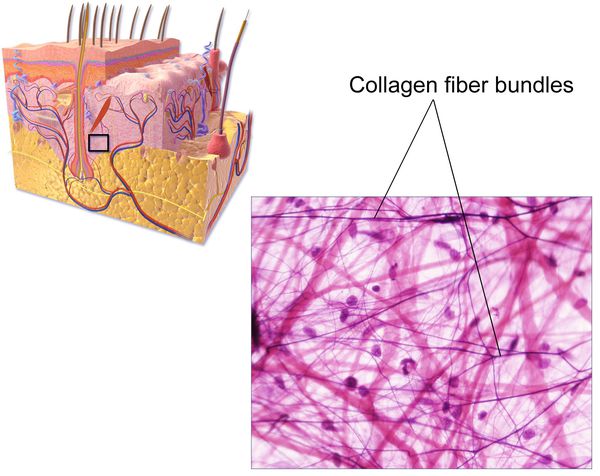
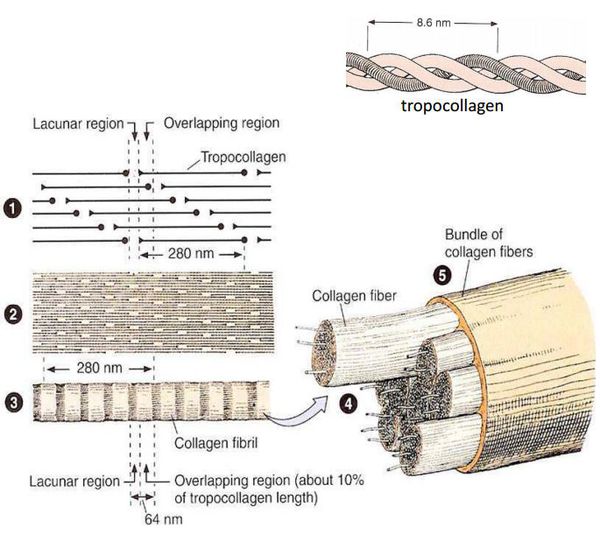
К настоящему времени известно, что ведущим фактором грыжеобразования является патология соединительной ткани в виде изменения соотношения количества зрелого (I типа) и незрелого (III типа) коллагена. Как известно, именно зрелый коллаген — основа прочности каркасных соединительнотканных элементов (связок, апоневрозов, сухожилий).
Изменения могут затрагивать процесс «созревания» коллагена, замедляя его, или усиливать процесс его распада. Это приводит к превалированию более тонкого и менее прочного коллагена III типа в соединительнотканных структурах, обеспечивающих резистентность (сопротивление) брюшной стенки, являясь ведущим предрасполагающим фактором формирования грыж.
Предрасположенность к дисплазии соединительной ткани может носить врождённый или приобретенный характер. Действие некоторых токсинов, алкоголя, курение, а также значительные нагрузки усиливают распад коллагена, смещая равновесие в сторону его незрелых форм.
Классификация и стадии развития бедренной грыжи
В основе классификации грыжевых выпячиваний в области бедра лежат различные признаки. [12]
В зависимости от локализации они бывают:
- односторонними (правосторонняя иди левосторонняя бедренная грыжа);
- двусторонними.
Анатомически, учитывая зону выхода мешка на бедро и область, где формируется канал, выделяют:
- грыжу в области сосудистой лакуны
- грыжу в области мышечной лакуны, которая получила название «Грыжа Гессельбаха» (более редкий вариант).
Согласно клинической классификации грыжи бедренного канала делятся на три группы:
- Вправимые выпячивания — содержимое грыжевого мешка легко заправляется в полость живота;
- Невправимые грыжи — невозможность полного погружения содержимого грыжевого мешка в полость живота при отсутствии признаков ущемления (выпячивание остаётся мягким, практически безболезненным);
- Ущемлённые грыжи — содержимое грыжевого мешка сдавливается воротами. Это происходит в случае стремительного повышения давления в брюшной полости, сопровождающегося кратковременным растяжением входных ворот и одновременным увеличением размера выпячивания. В последующем размер грыжевых ворот вновь уменьшается, сдавливая содержимое грыжевого мешка и нарушая его кровоснабжение. Описанная ситуация требует принятия экстренных мер.
Выделяют три стадии развития грыжи в области бедренного канала [7] :
- Начальная — грыжевой мешок формируется на уровне бедренного кольца ввиду растяжения и расхождения тканевых структур. Стадия характеризуется достаточно интенсивным болевым синдромом, при этом выпячивание визуально и пальпаторно не определяется;
- Неполная стадия — формирование канала с выходом значительного количества внутренних органов. В это время припухлость уже заметна при осмотре и определяется при пальпации, однако дальше бедренного канала выпячивание не распространяется;
- Полная стадия — последний этап формирования грыжевого выпячивания, когда оно покидает зону анатомического бедренного канала и попадает в клетчатку внутренней стороны бедра. У мужчин оно может располагаться в мошонке, у лиц женского пола — в области половой губы.
Осложнения бедренной грыжи
Самым частым и опасным осложнением является ущемление бедренной грыжи, которое возникает при внезапном сдавлении выпадающих внутренних органов в области грыжевых ворот. Это возможно при кратковременном, резком повышении внутрибрюшного давления.
Первым симптомом ущемления является возникновение интенсивной боли, при этом выпячивание не вправляется в брюшную полость, становится плотным, напряжённым.
Главная опасность ущемления — нарушение кровоснабжения вовлечённых органов с риском развития их некроза. Поэтому ущемление бедренной грыжи является показанием к экстренному оперативному вмешательству.
При отсутствии помощи в грыжевом мешке накапливается жидкость, которая инфицируется, приводя к развитию воспалительных изменений мешка и брюшной стенки. При попадании инфицированного содержимого в брюшную полость развивается перитонит.
Необходимо отметить, что некротические процессы могут возникать и в соседних участках с ущемленными кишками — так называемое ретроградное ущемление. [13] Опасность этого осложнения в том, что оно может не быть распознано при выполнении операции и представлять угрозу жизни пациента.
Вовлечение в процесс кишечника может повлечь развитие острой кишечной непроходимости, а при неущемлённой грыже возможно развитие частичной или полной кишечной непроходимости за счёт спайкообразования. Признаками нарушения пассажа по кишечнику являются запоры, периодически возникающее вздутие живота, которое сопровождается схваткообразными болями, чередование запоров и поносов, тошнота.
Возможным осложнением как ущемлённой, так и неущемлённой бедренной грыжи может быть воспаление еёстенок или содержимого [14]. Данное состояние проявляется местной (гиперемия, повышение температуры, отёк, усиление болей) и системной (лихорадка, эндотоксикоз) воспалительной реакцией.
Диагностика бедренной грыжи
Диагностика ранних форм бедренных грыж может вызвать существенные затруднения. На этой стадии единственным проявлением заболевания является болевой синдром. Причём разнообразие характеристик болей не всегда позволяют установить их причину. В дальнейшем, при появлении характерного выпячивания, диагноз становится очевидным.
С целью установки диагноза производится сбор жалоб, анамнеза, производится осмотр и физикальное обследование пациента.
Среди инструментальных методов диагностики на сегодняшний день ведущее значение имеет УЗИ. [15] Использование этого метода на современном этапе является обязательным для всех пациентов с грыжами и включено в программу предоперационного обследования.
Ультразвуковая диагностика даёт возможность:
- диагностировать начальные формы грыж;
- идентифицировать их содержимое (особенно при невправимых и гигантских грыжах);
- заподозрить наличие и вид скользящей грыжи.
Клиническая ценность УЗИ :
- высокая чувствительность и специфичность этого метода при проведении дифференциальной диагностики грыжи с другими патологическими образованиями;
- возможность оценки анатомической ситуации у конкретного больного и обоснования показаний к тому или иному методу герниопластики.
В зависимости от клинической симптоматики в качестве дополнительных методов обследования применяют:
- колоноскопию;
- ирригографию;
- цистографию;
- цистоскопию;
- компьютерную томографию.
При постановке диагноза необходимо проводить дифференциальную диагностику со следующими заболеваниями:
Лечение бедренной грыжи
Излечить пациента с образованной грыжей можно только хирургически:
- при неосложнённых грыжах оперативное лечение производится в плановом порядке;
- при ущемлении и воспалении в области выпячивания показана экстренная операция.
Целью оперативного вмешательства является восстановление анатомических соотношений передней брюшной стенки, утраченных в результате развития заболевания. Производится вправление или резекция органов, являющихся содержимым грыжевого мешка, с последующим пластическим закрытием дефектов передней стенки живота (бедренного кольца и бедренного канала). Такое вмешательство носит название герниопластики. [17]
Традиционная (открытая) герниопластика осуществляется бедренным или паховым методом. Основная особенность бедренных вариантов герниопластики в том, что закрытие дефекта производится со стороны наружного отверстия бедренного канала (закрывается пространство между паховой и лонной связкой).
Наиболее известен бедренный способ грыжесечения по Бассини, который заключается в сшивании указанных связок медиальнее сосудистого пучка. Возможно выполнение аналогичных операций с применений сетчатых эндопротезов.
Бедренные способы характеризуются минимальной травматичностью, пациенты быстро восстанавливаются, однако при использовании этих методик частота рецидивов выше, чем при втором варианте — паховых методах грыжесечения. [18]
При паховом варианте герниопластики:
- раскрывается паховый канал;
- выделяется грыжевой мешок бедренной грыжи;
- выводится в паховый канал над Пупартом.
Далее возможно применять любой способ герниопластики, используемый при паховой грыже. [19] Историческое значение имеют способы Руджи-Парлавеччио, Локвуда и Герцена. В настоящее время чаще всего применяют метод Лихтенштейна [20] с дополнительным закрытием бедренного кольца сшиванием связки Купера и паховой связки, а также с последующим прикреплением её к сухожилию гребешковой мышцы и надкостнице и фиксацией сетки.
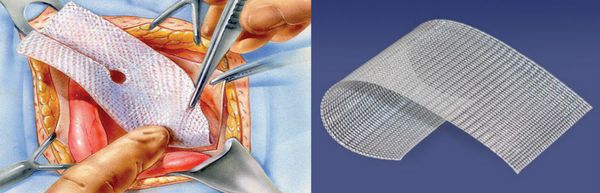
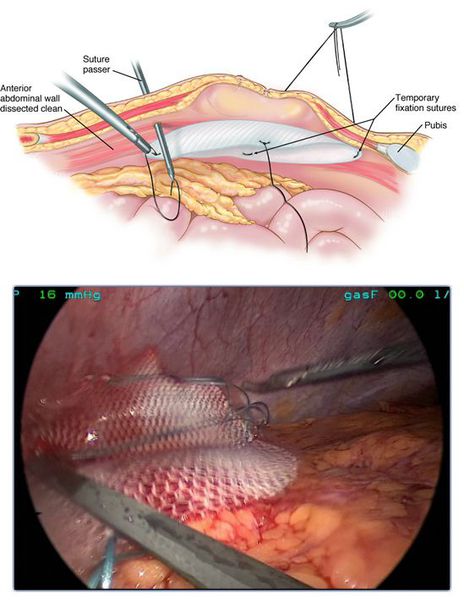
В последнее время все чаще при выполнении бедренных грыжесечений применяются эндоскопические технологии. Лапароскопические операции выполняются через небольшие проколы, поэтому менее они болезненны, период реабилитации короче и самочувствие лучше. При этом пластику местными тканями практически не выполняют. Для закрытия дефектов используется специальная сетка.
В случае лапароскопического вмешательства сетчатый эндопротез располагается со стороны брюшной полости. Он позволяет получить доступ к патологическому образованию без существенного травматизма окружающих тканей. [21]
Прогноз. Профилактика
В случае правильного и своевременного хирургического лечения данного заболевания прогноз благоприятный. После проведения реабилитационных мероприятий пациенты достаточно быстро возвращаются к обычной жизни, без существенных ограничений.
Рецидивы заболевания после операции по данным различных авторов встречаются у 5-10% пациентов и зависят от способа герниопластики (при традиционных вмешательствах бедренным способом процент рецидивов существенно выше, чем при пластике по Лихтенштейту и лапароскопической герниопластики сетчатым эндопротезом). [22]
Ведущим фактором, способствующим возникновению рецидива, является натяжение тканей в области герниопластики. Натянутые в ходе пластики ткани подвергаются атрофии (особенно это касается мышц), становясь в последующем «слабыми местами» брюшной стенки.
Большую роль в развитии рецидивов играет нейродистрофический синдром, который возникает ввиду повреждения нервных стволов в ходе предыдущего вмешательства. В деинервированной зоне передней брюшной стенки развивается дистрофический процесс и стенка ослабевает.
Также увеличивает риск возникновения рецидива раневая инфекция, вследствие которой происходит формирование неполноценного рубца. Риск рецидивирования грыжи после оперативного вмешательства можно уменьшив, применяя «ненатяжные» современные варианты герниоплатстики сетчатыми эндопротезами (модифицированный способ Лихтенштейна, лапароскопическая герниопластика) с использованием современных шовных материалов. [20]
Прогноз данной патологии существенно ухудшается в случае отказа от операции: у большинства выпячивание увеличивается, перестаёт вправляться, вероятность развития угрожающих осложнений увеличивается. [23]
- мероприятия, направленные на укрепление мышечно-апоневротического каркаса (регулярные физические упражнения умеренной интенсивности без подъёма тяжестей и травматизации стенки живота);
- поддержание нормального внутрибрюшного давления (предотвращение кашля, запоров, вздутия живота, лечение дизурических проявлений);
- отказ от курения, алкоголя и воздействия некоторых бытовых и профессиональных токсинов — улучшает процесс созревания коллагена, тем самым укрепляя соединительнотканный каркас. [24]
Основой профилактики грозных осложнений является своевременное хирургическое лечение.
Источник