Резекция тонкой кишки способы
а) Показания для резекции сегмента тонкой кишки:
— Плановые: ограниченное патологическое поражение (опухоль, болезнь Крона, инфаркт брыжейки и т.п.).
— Альтернативные операции: обходной анастомоз в нерезектабельном случае (паллиативная операция).
б) Предоперационная подготовка:
— Предоперационные исследования: ультразвуковое исследование, компьютерная томография, рентгеноконтрастное исследование (если подозревается обструкция — рентгеновское исследование верхних отделов желудочно-кишечного тракта с водорастворимым контрастом).
— Подготовка пациента: назогастральный зонд.
в) Специфические риски, информированное согласие пациента:
— Несостоятельность анастомоза (редко, например, при болезни Крона и после лучевого лечения)
— Стеноз анастомоза (при непрерывной технике шва возникает редко)
— Повреждение сосудов
— Синдром короткой кишки после потери > 50% тонкой кишки.
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Оперативный доступ при резекции сегмента тонкой кишки. Обычно срединная лапаротомия.
ж) Этапы операции:
— Принцип резекции тонкой кишки
— Скелетизация брыжейки тонкой кишки I
— Скелетизация брыжейки тонкой кишки II
— Резекция сегмента тонкой кишки
— Анастомоз задней стенки
— Анастомоз передней стенки
— Подтверждение ширины просвета
— Закрытие брыжеечного дефекта
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Определите края резекции с помощью трансиллюминации при должном внимании к сосудистым аркадам.
Предупреждение: скепетируя брыжейку тонкой кишки, опасайтесь повреждения верхней брыжеечной артерии и вены.
— Всегда накладывайте анастомоз «конец в конец», а технику «бок в бок» используйте только для создания паллиативного обходного анастомоза.
— При несоответствии просветов вследствие дополнительной обструкции, срежьте меньший просвет косо по направлению к противобрыжеечному краю.
— При подготовке к анастомозированию серозная оболочка в области прикрепления брыжейки должна быть на коротком расстоянии освобождена от жировой клетчатки для сопоставления серозных оболочек по всей окружности.
— Чтобы не перетянуть нить при завязывании узлов, прикладывайте управляемое усилие.
— Используйте стандартный подход. Угол — задняя стенка -угол — передняя стенка; всегда начинайте с брыжеечного или противобрыжеечного края.
— После завершения анастомоза тщательно осмотрите всю его окружность, оценивая промежутки между стежками.
— Если жизнеспособность кишечного сегмента сомнительна (ишемия кишки), либо резецируйте и выведите концы сегмента как стомы, либо создайте анастомоз и запланируйте хирургическую ревизию через 24 часа.
Предупреждение: не накладывайте первичный анастомоз при перитоните.
— При поиске источников кровотечения в тонкой кишке предусмотрите выполнение интраоперационной эндоскопии.
и) Меры при специфических осложнениях:
— Интраоперационная ишемия анастомозированного сегмента тонкой кишки (например, вследствие повреждения сосудов брыжейки): снимите анастомоз, выполните резекцию до здоровой ткани и создайте новый анастомоз.
— Разрыв анастомоза, хорошо дренируемый и без перитонита: выжидательная тактика; выполните ревизию при первых клинических и лабораторных признаках воспаления.
к) Послеоперационный уход:
— Медицинский уход: зависит от общей ситуации. Удалите назогастральный зонд на 1-3-й день.
— Возобновление питания: разрешите питье с 4-го дня, разрешите прием твердой пищи после восстановления перистальтических шумов.
— Функция кишечника: возможно назначение клизмы небольшого объема.
— Физиотерапия: дыхательные упражнения.
— Период нетрудоспособности: 1-2 недели.
л) Этапы и техника резекции тонкой кишки:
1. Принцип резекции тонкой кишки
2. Скелетизация брыжейки тонкой кишки I
3. Скелетизация брыжейки тонкой кишки II
4. Резекция сегмента тонкой кишки
5. Анастомоз задней стенки
6. Анастомоз передней стенки
7. Подтверждение ширины просвета
8. Закрытие брыжеечного дефекта
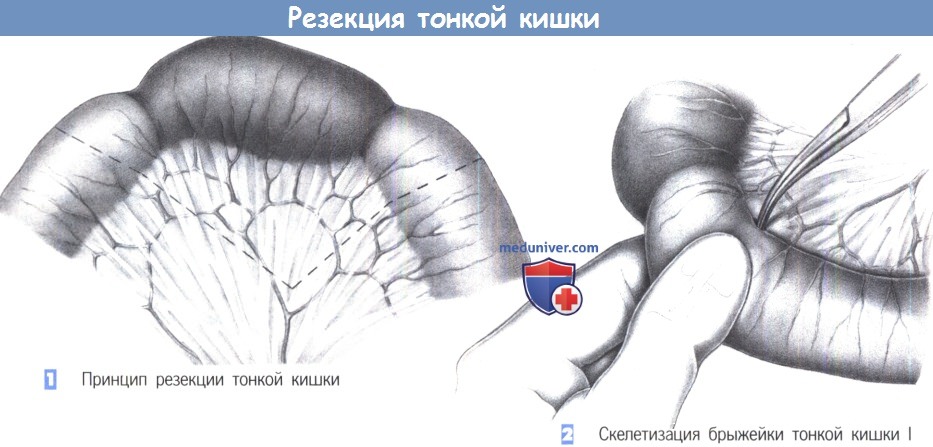
1. Принцип резекции тонкой кишки. Независимо от заболевания тонкой кишки (воспаление, опухоль, дефект, ишемия или некроз), подход к сегментарной резекции тонкой кишки всегда одинаков. Принцип подразумевает резекцию поврежденного сегмента кишки при максимально возможном консерватизме в отношении краев резекции.
Они должны находиться в макроскопически здоровой ткани и кровоснабжаться сосудистой ножкой брыжейки. Чтобы гарантировать безопасное заживление анастомоза, у дистального и проксимального края резекции должно быть адекватное кровоснабжение. Маркировку краев резекции лучше всего выполнять при трансиллюминации для обнаружения сосудистых аркад.
2. Скелетизация брыжейки тонкой кишки I. Скелетизация сосудистых аркад в брыжейке начинается близко к кишке. Утолщенная и воспаленная брыжейка затрудняет распознавание границы между брыжейкой и кишкой; лучше всего ее идентифицировать пальпацией между указательным и большим пальцами.
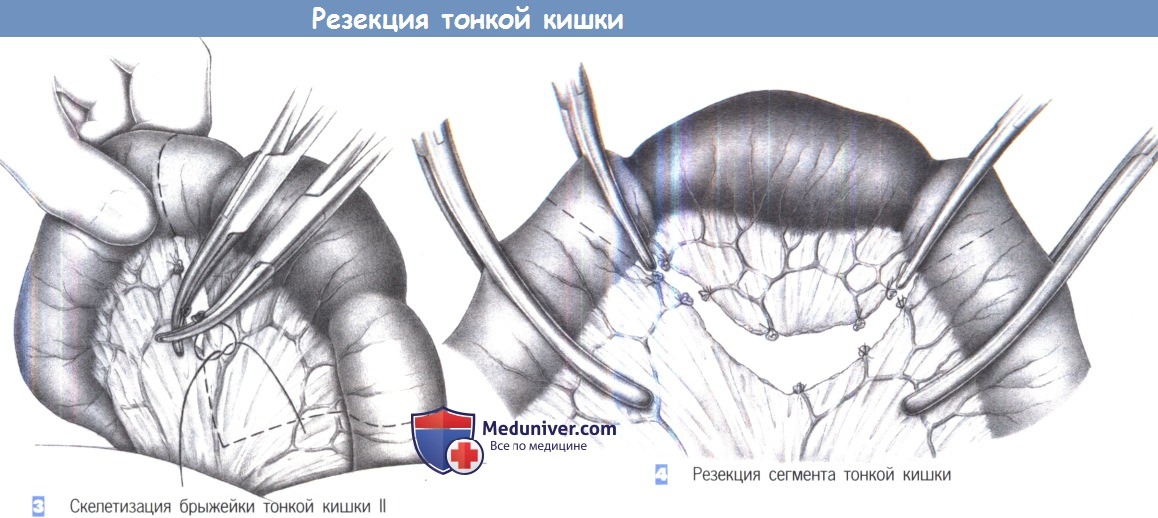
3. Скелетизация брыжейки тонкой кишки II. Брыжеечные сосуды пересекаются между зажимами Оверхольта, и культи сосудов перевязываются. Очень рыхлая или жирная брыжейка требует лигирования с прошиванием (3-0 PGA). Меньшие сосуды захватываются зажимами типа «москит».
4. Резекция сегмента тонкой кишки. После скелетизации кишка пересекается между зажимами.
На предполагаемые для анастомозирования сегменты тонкой кишки накладываются нераздавпивающие жомы, тогда как со стороны препарата накладываются раздавливающие зажимы. Чтобы избежать загрязнения брюшной полости, зона анастомоза обкладывается тампонами, пропитанными антисептиком.
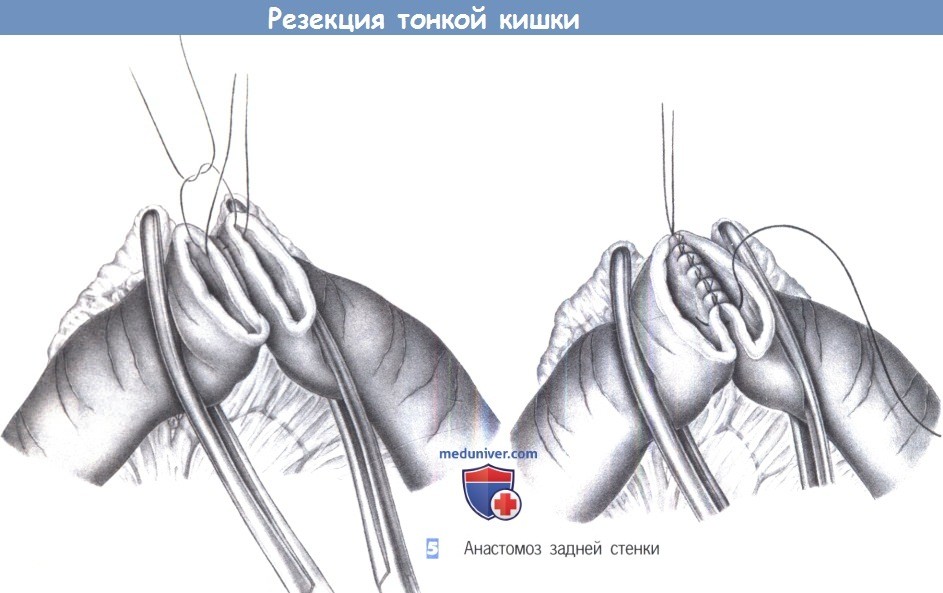
5. Анастомоз задней стенки. После резекции сегмента кишки ее концы сопоставляются и анастомозируются. Создается однорядный анастомоз 3-0 PGA. Швы проводятся через кишечную стенку с интервалом около 0,5 см.
Для достижения широкого контакта серозных оболочек, в стежок следует брать мало слизистой и много серозы. Угловые швы задней стенки обозначаются зажимами.
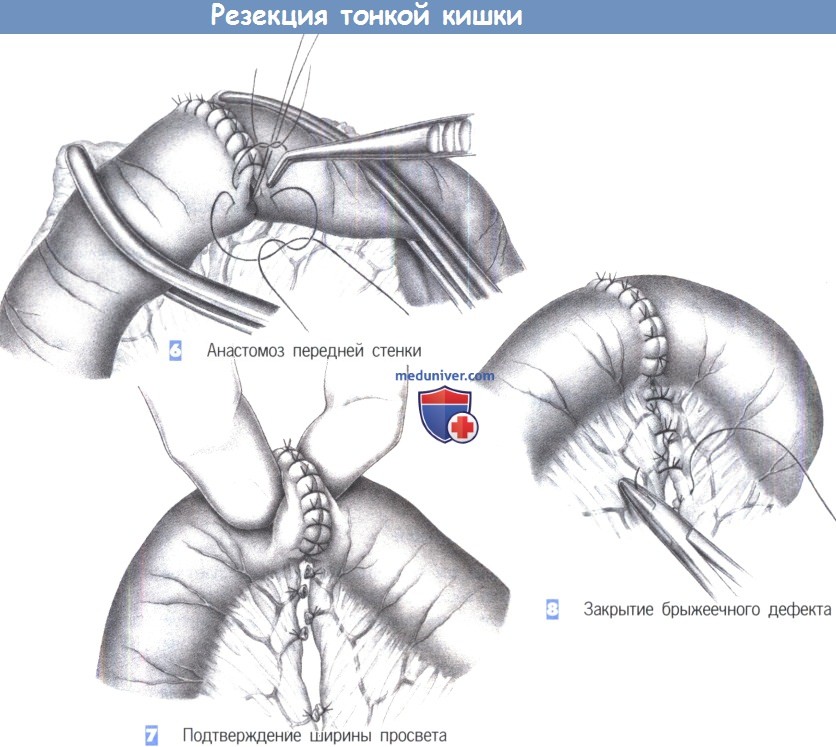
6. Анастомоз передней стенки. Сшивание передней стенки производится с использованием той же техники шва. Последний шов задней стенки преднамеренно оставляется длинным и обшивается наружным стежком.
7. Подтверждение ширины просвета. После завершения шва тщательная пальпация между большим и указательным пальцем позволяет подтвердить адекватность ширины просвета. Указательный палец должен легко проникать в просвет, так чтобы большим пальцем легко ощущался его конец, указывая на то, что указательный палец со всех сторон окружен кольцом анастомоза. Осторожное сжатие кишечного просвета с обеих сторон кольца швов также позволяет подтвердить герметичность.
8. Закрытие брыжеечного дефекта. Закрытие брыжейки производится отдельными швами так, чтобы не повредить сосудистые аркады. Повреждение сосуда может подвергнуть опасности жизнеспособность кишки, что создаст риск несостоятельности анастомоза.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Резекция тонкой кишки
Резекция тонкой кишки является одним из самых сложных и распространенных хирургических вмешательств. Операция необходима для удаления пораженного участка кишки с последующим соединением ее концов и воссозданием укороченного, хорошо функционирующего органа. При выборе медцентра для проведения резекции особое внимание рекомендуется обращать на наличие высококвалифицированных специалистов. Операция резекция тонкой кишки в Клиническом госпитале на Яузе проводится на высшем уровне отличными врачами, за плечами которых не один год опыта проведения подобных манипуляций. Клиника оснащена современным высокоточным оборудованием.
Когда необходимо иссечение кишки
Резекция – это хирургическое вмешательство по удалению поврежденной части кишки с формированием энтероанастомоза. Кишечный шов накладывается при помощи специализированных аппаратов либо вручную. В клинике на Яузе операция на тонкой кишке проводится в крайних случаях, когда терапевтические лечения не способны вылечить болезнь.
При каких показаниях необходима резекция:
- обширные ранения, в результате которых травмировалась брюшная полость;
- язва;
- внутреннее кровотечение;
- перитонеальный карциноматоз;
- опухолевидные новообразования (доброкачественные и злокачественные);
- рак;
- болезнь Крона;
- короткая кишка.
Виды операций на тонкой кишке
Оперативные вмешательства на данном органе делятся на два вида экстренного и планового порядка.
В экстренной хирургии нуждаются следующие патологии:
- Дивертикул Меккеля. Выпячивание стенки кишки. Участок иссекается.
- Непроходимость кишечника.
- Операция Уиппла. Удаляется часть поджелудочной железы, двенадцатиперстной кишки, желчного пузыря и лимфоузлов.
- Слипание. Адгезиолизис — устранение слипания кишки проводится двумя способами:
— лапароскопия — рассечение лапароскопом;
— лапаротомия — происходит через разрезы на брюшной стенке.
В плановой хирургии иссечение показано при новообразованиях на кишке.
Реабилитация после оперативного вмешательства
После проведения резекции требуется госпитализация не менее 10 дней под присмотром специалистов. При лапароскопическом вмешательстве реабилитационный период сокращается до 3-5 дней. В клинике на Яузе есть свой стационар и реабилитационный центр. Опытные специалисты помогут вам восстановиться после сложного оперирования, за короткие сроки вернут к привычному образу жизни. Постоянное наблюдение медицинского персонала, индивидуальный подход к каждому пациенту, персональная диета помогут вам быстро прийти в тонус.
После хирургического вмешательства временно могут быть нарушены функции кишечника. Для полного восстановления нужно на протяжении 5-6 месяцев соблюдать индивидуальную диету. Питание после операции по резекции тонкой кишки подбирается щадящее с поэтапным возвратом к привычным продуктам.
При полостной операции первые 7 дней пациент получает необходимые организму вещества путем внутривенного введения специальных растворов. По решению врача с пятого дня вводят дополнительно жидкие бульоны. По мере восстановления организма рацион может быть обогащен желеобразными блюдами. В постоперациолнный период рекомендовано дробное питание. Дальнейшее расширения рациона согласовывается с врачом, и зависит от сложности операции.
Чтобы избежать легочных осложнения, рекомендуется в короткие сроки начать подъем с постели, совершать больше движений. По истечении трех недель после операции можно вернуться к привычному образу жизни. Нагрузки запрещены в течение 2-3 месяцев.
Независимо от сложности операции специалисты клиники на Яузе грамотно разработают и проведут реабилитацию пациента, помогут наладить правильное функционирование внутренних органов.
Преимущества Клинического госпиталя на Яузе
В клинике на Яузе успешно выполняют оперативное вмешательство любой сложности лапароскопическим и открытым способом. Лечение в госпитале имеет множество преимуществ. К основным можно отнести:
- новейшие диагностические аппараты;
- современные реабилитационные палаты;
- высококвалифицированный персонал;
- индивидуальный подход к каждому пациенту;
- доступные цены.
Запись к врачу хирургу можно забронировать по номеру горячей линии или на сайте клиники.
Источник
90. Резекция тонкой кишки.
Кишечный шов и типы анастомозов
Большинство операций на органах желудочно-кишечного тракта по своему характеру представляет один из следующих видов: вскрытие (томия)с последующим зашиванием полости, например, гастротомия — вскрытие желудка: наложение свища (стомия) — соединение полости органа через разрез брюшной стенки непосредственно с внешней средой, например, гастростомия — свищ желудка, колостомия — свищ толстой кишки, холецистомия — свищ желчного пузыря: наложение соустья (анастомоз) между отделами желудочно-кишечного тракта, например, гастроэнтероанастомоз (гастроэнтеростомия) — желудочно-кишечное соустье, энтероэнтероанастомоз — межкишечное соустье, холецистодуоденос-томия — соустье между желчным пузырем и двенадцатиперстной кишкой; иссечение части или целого органа (резекция, эктомия), например, резекция кишки — иссечение участка кишки, гастрэктомия — удаление всего желудка.
Основным примером при операции на полых органах желудочно-кишечного тракта является кишечный шов. Он применяется на всех органах, стенки которых состоят из трех слоев: брюшинного, мышечного и слизисто-подслизистого. Кишечный шов применяется для закрытия ран этих полых органов как травматического происхождения, так и главным образом сделанных по ходу оперативного вмешательства, например, при наложении анастомозов (соустьев) между различными участками кишечника, между кишечником и желудком.
При наложении кишечного шва надо учитывать футлярное строение стенок пищеварительного тракта, состоящих из наружного се-розно-мышечного слоя и внутреннего — сли-зисто-подслизистого. Надо также иметь в виду различные биологические и механические свойства составляющих их тканей: пластические свойства серозного (брюшинного) покрова, механическую прочность под слизистого слоя, нежность и неустойчивость к травме эпителиального слоя. При кишечном шве следует соединять одноименные слои.
В настоящее время общепринятым является двухрядный, или двухъярусный, шов Альберта (рис. 21.5, в), представляющий сочетание двух видов кишечных швов: через все слои — серозную, мышечную и слизистую оболочки — шов Жели (рис. 21.5, б) 1 и се -розно-серозного шва Ламбера (рис. 21.5, а).
При серозном шве Ламбера на каждой из сшиваемых стенок вкол и выкол делают через брюшинные покровы стенок; чтобы шов не прорезался, захватывают и мышечный слой кишечной стенки, поэтому шов этот принято называть серозно-мышечным.
Шов Жели (или Черни) называют внутренним. Он является инфицированным, «грязным», шов Ламбера — наружным, не-инфицированным — «чистым».
Внутренний (сквозной) шов, проходя через под слизистый слой, обеспечивает механическую прочность. Он не позволяет краям разреза кишки разойтись под влиянием перистальтики, внутрикишечного давления. Шов этот является также гемостатичес-ким, т. к. захватывает и сдавливает крупные кровеносные сосуды в под слизистом слое.
Наружный серозно-мышечный шов создает герметизм: при его наложении основным условием является широкое соприкосновение прилегающего к ране участка брюшины; благодаря ее реактивности и пластическим свойствам в первые же часы после операции происходит склеивание, а в дальнейшем — прочное сращение сшиваемых стенок. Под защитой наружного шва происходит процесс срастания внутренних слоев кишечной стенки.
Внутренний шов, который приходит в контакт с инфицированным содержимым кишки, надо делать из рассасывающегося материала (кетгут), чтобы он не стал в дальнейшем источником длительного воспалительного процесса. При сшивании краев серозно-мышечного слоя применяют нерассасывающийся материал — шелк.
При наложении кишечного шва необходимо обеспечить тщательный гемостаз, минимальную травматизацию и главным образом асептичность.
Общепринятый двухрядный шов в большинстве случаев удовлетворяет этим требованиям. Однако в отдельных случаях возникают осложнения: недостаточность шва, развития в соустье сужения (стеноз), спайки в окружности анастомоза. Процессы, сопровождающие заживление кишечной раны, судьба наложенных швов были до недавнего времени мало изучены. Современные исследования (И. Д. Кир-патовский) выявили серьезные недостатки сквозного кишечного шва: такой шов вызывает тяжелую травму слизистой, ее наркоз, отторжение с образованием дефектов — язв, глубоко проникающих в стенку кишки. Извилистый канал шва служит путем проникновения инфекции в глубину стенки кишки; в результате этого в выступающем в просвет анастомоза тканевом вале из всех трех слоев стенки кишки развивается воспалительный процесс и заживление раны происходит путем вторичного натяжения. Эпителизация и образование желез затягиваются до 15—30 дней вместо 6—7 дней по норме, а сшитые участки превращаются в грубый неподатливый рубец. Для нормального заживления кишечной раны необходимо отказаться от травмирующего сквозного обвивного шва: слои кишечного футляра надо соединять отдельно, независимо друг от друга. Изолированный шов под слизистой — субму-козный шов (И. Д. Кирпатовский) или под слизистой со слизистой (А. Г. Савиных) обеспечивает при условии щадящей техники, т. е. без употребления зажимов, с взятием в шов лишь самого края слизистой, отсутствие некрозов, первичное натяжение, образование в течение 6—9 дней нежного линейного рубца и быстрое исчезновение выступающего в просвет анастомозов тканевого вала.
Анастомозы (соустья) желудка и кишки
Восстановление непрерывности желудочно-кишечного тракта после иссечения какого-либо участка его, например, при резекции желудка или кишки, может быть достигнуто тремя способами: соединением остающихся отделов конец в конец, бок в бок и конец в бок (рис. 21.6). Наиболее физиологичным является соединение по типу конец в конец, или концевой анастомоз. Недостатком такого анастомоза является возможность сужения просвета кишки на месте анастомоза и возникновение вследствие воспалительного отека после операции явлений непроходимости. При достаточном хирургическом опыте соединение конец в конец следует все же считать операцией выбора.
При втором — боковом — типе анастомоза зашитые наглухо две культи соединяют изоперистальтически друг с другом соустьем, наложенным на боковых поверхностях кишечных петель либо желудка и кишки. При этой операции нет риска получить сужение соустья, т. к. ширина анастомоза здесь не ограничена диаметром сшиваемых кишок.
Наложение концевого и бокового анастомоза применяется при резекции тонких кишок, при соединении желудка с кишкой, наложении обходных анастомозов на толстых кишках.
Третий тип анастомоза — конец в бок, или «термино-латеральный», применяется при резекции желудка, когда культя его вшивается в боковую стенку тонкой кишки, при соединении тонкой кишки с толстой, при соединении между собой толстых кишок после резекции.
Резекция тонкой кишки.
Показания. Опухоли тонкой кишки или брыжейки, омертвение кишки при непроходимости, ущемленной грыже, тромбозе питающих сосудов (артерий), множественные огнестрельные ранения.
Техника операции. Разрез проводят по срединной линии живота, отступя на 2-3 см от лобка, с продолжением выше пупка. После вскрытия брюшной полости участок тонкой кишки, подлежащий резекции, выводят в рану и тщательно изолируют марлевыми салфетками. Намечают границы резекции в пределах здоровых тканей. Отделяют резецируемый участок кишки от ее брыжейки, предварительно перевязав все кровеносные сосуды, расположенные вблизи края кишки. Перевязку сосудов производят с помощью иглы Дешана или изогнутых зажимов. Брыжейку пересекают между зажимами и накладывают лигатуры (рис. 21.7).
Можно поступить иначе: делают клиновидное рассечение брыжейки на участке удаляемой петли, перевязывая все расположенные по линии разреза сосуды. Тщательно изолируют поле операции марлевыми компрессами. Содержимое кишки отжимают в соседние петли. На оба конца удаляемой части накладывают по раздавливающему зажиму, а на концы остающейся части кишки — по эластическому жому, чтобы препятствовать вытеканию содержимого. Затем на одном конце отсекают кишку по раздавливающему жому и формируют из остающейся части культю. Для этого ушивают ее просвет сквозным непрерывным кетгутовым швом, делая каждый стежок проколом стенки изнутри (скорняжный шов, или шов Шмидена); этим швом стенка кишки вворачивается внутрь. Шов начинают с угла, делают там узел, а заканчивают на противоположном угле также узлом, связывая петлю со свободным концом нитки.
Ушивание культи можно производить также обвивным непрерывным швом. Цель таких методов ушивания культи в том, чтобы сделать ее как можно менее массивной и оставить для последующего бокового энтероэнтероанастомоза как можно меньше мертвого пространства. Ушитый конец культи закрывают поверх узловыми серозно-мышечными швами (рис. 21.8, г). Еще быстрее можно обработать культю, перевязав кишку по раздавленному жомом месту крепкой кетгутовой ниткой и погрузив получившуюся после отсечения культю в кисет. Этот способ проще для выполнения, но культя получается более массивной и слепой конец больше.
После удаления резецируемой кишки формируют вторую культю, сменяют обкладывающие салфетки и приступают к наложению бокового анастомоза. Центральный и периферический отрезки кишки освобождают от содержимого, накладывают на них эластические кишечные жомы и прикладывают друг к другу боковыми стенками изоперистальтичес-ки, т. е. один по продолжению другого, избегая при этом их перекручивания по оси. Стенки кишечных петель на протяжении 8 см соединяют друг с другом рядом узловых шелковых серозно-мышечных швов по Ламберу (первый «чистый» шов) (рис. 21.9, я); швы накладывают на расстоянии 0,5 см друг от друга, отступя кнутри от свободного (антимезентери-ального) края кишки. Производят вторичное обкладывание салфетками сшиваемых кишок, а на инструментальном столике, застеленном полотенцем, готовят все инструменты для второго, инфицированного (загрязненного), этапа операции. На середине протяжения линии наложенных серозно-мышеч-ных швов, на расстоянии 0,75 см от линии швов, захватывают двумя анатомическими пинцетами поперечно оси кишки складку стенки одной из кишечных петель и рассекают ее прямыми ножницами через все слои параллельно линии серозно-мышечных швов. Вскрыв на некотором протяжении просвет кишки, в него вводят небольшой тупфер и осушают полость кишечной петли; после этого разрез удлиняют в обе стороны, не доходя 1 см до конца линии серозно-мышечных швов. Таким же образом вскрывают просвет второй кишечной петли (рис. 21.9, б). Приступают к сшиванию внутренних краев (губ) получившихся отверстий непрерывным обвивным кетгутовым швом через все слои (шов Жели). Шов начинают соединением углов обоих отверстий (рис. 21.9, 52 / 124 52 53 54 55 56 57 58 59 60 > Следующая > >>
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Источник




