- Плотное прикрепление плаценты: ручная работа
- Когда проводят ручное отделение плаценты
- К чему крепится плацента: децидуальный слой
- Почему отделяется или не отделяется плацента
- Почему возникает плотное прикрепление плаценты
- Плотное прикрепление плаценты: как определить
- Ручное отделение плотно прикрепленной плаценты: процедура и последствия
- Роды: третий период, травмы родовых путей, кесарево сечение
- Отделение плаценты при родах
- Травмы родовых путей
- Кесарево сечение
- Влагалищные роды после кесарева сечения
- Акушерская анальгезия и анестезия
Плотное прикрепление плаценты: ручная работа
Когда проводят ручное отделение плаценты
Одна из самых неприятных и, зачастую, неожиданных ситуаций для роженицы: ребенок уже благополучно появился на свет, но вместо спокойного отдыха и поздравлений от родных – наркоз и оперативное вмешательство.
Почему не отделяется послед, как происходит ручное отделение плаценты, и какие последствия это будет иметь?
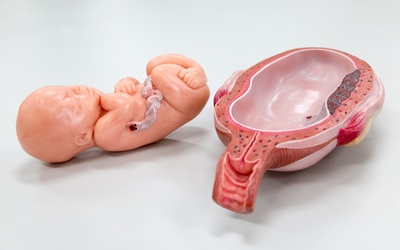
К чему крепится плацента: децидуальный слой
Эмбрион попадает в матку на стадии бластоцисты. Это уже не просто оплодотворенная яйцеклетка, а несколько сотен клеток, разделенных на внешний и внутренний слой. Но даже бластоциста слишком мала, чтобы без труда закрепиться на стенке матки. Для этого нужны особые условия и «особо гостеприимная» внутренняя среда.
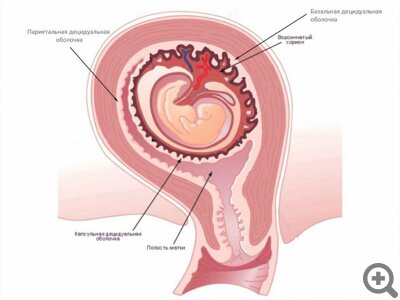
” Последние две с ростом малыша постепенно истончаются и сливаются друг с другом, а вот базальная оболочка, находящаяся под плацентой, растет, утолщается и становится двуслойной. Внутрь полости матки обращен компактный слой (stratum compactum), в которой проходят выводные протоки желез. За ним — губчатый (пористый) слой (stratum spongiosum), который состоит из множества гипертрофированных желез.
Базальная децидуальная оболочка не гладкая: на ней к третьему месяцу беременности появляются выросты-перегородки (септы), которые образуют своеобразные «чашечки», куда поступает материнская кровь. В эти чашечки погружены ворсины хориона (хорион – зародышевая часть плаценты, а его ворсины — структуры, образованные кровеносными сосудами плода). Они словно «выстилают» чашечки изнутри.
Почему отделяется или не отделяется плацента
Возможно, вы обратили внимание, что жесткой связи между плацентой и стенкой матки нет. Они прилегают друг к другу, но в норме ворсины хориона не прорастают глубоко в базальную оболочку: ее внутренний пористый слой становится непреодолимой преградой. В последовый (третий) период родов, уже после появления на свет малыша, матка начинает сжиматься. При этом плацента отслаивается легко и сравнительно безболезненно.
” Чтобы лучше представить себе происходящее, вообразите воздушный шар, к которому приделали тонкую пластилиновую лепешку. Пока шар надут и сохраняет свои размеры – конструкция стабильна. Однако если вы сдуете шарик, пластилиновая лепешка отслоится.
К сожалению, так происходит не всегда. Если базальный слой истончен и деформирован, то ворсины хориона в поисках питания прорастают прямо в него. Теперь, если вернуться к нашей аналогии и «сдуть воздушный шарик», пластилиновая лепешка будет растягивать резину, и вам придется приложить усилия, чтобы разлепить эту конструкцию. Плацента не позволит сократиться тому участку матки, к которому прикрепилась, и, соответственно, сама не отделится.
” Так возникает плотное прикрепление (или ложное приращение) плаценты. Это сравнительно редкая патология – 0,69% от всех случаев родов.
Бывает и хуже – если децидуальный слой и вовсе не развит, что обычно бывает на месте рубцов после хирургических вмешательств и воспалений, ворсины хориона прирастают к мышечному слою матки, врастают в него и даже прорастают сквозь стенки матки! Так появляется истинное приращение плаценты – крайне редкая и опасная патология, из-за которой матку ампутируют сразу после рождения ребенка. Об этой ситуации мы подробно рассказывали в статье «Истинное приращение плаценты: крайне редко и крайне опасно».
Почему возникает плотное прикрепление плаценты
Причины ложного и истинного приращения плаценты одинаковы – это локальная дистрофия эндометрия (внутреннего слоя матки), которая возникает по целому ряду причин.
Рубцы на стенке матки. Они могут возникнуть после любого хирургического вмешательства: кесарева сечения, аборта, удаления новообразований и даже диагностических выскабливаний.
Воспалительный процесс в матке – эндометрит. Он может быть вызван хламидиозом, гонореей, другими заболеваниями, передающимися половым путем, а также бактериальными инфекциями, например, осложнениями после медицинского вмешательства.
Новообразования в матке, например крупные подслизистые миомы.
Высокая активность хориона: из-за нарушения ферментативного равновесия ворсины хориона проникают в глубокие слои базальной оболочки.
Гестоз, вызванный нефритом (воспалением почек) во время беременности.
Плотное прикрепление плаценты: как определить
В отличие от истинного приращения плаценты, плотное прикрепление редко определяется в ходе дородового ультразвукового исследования. Подозрение может возникнуть, если изменения проявляются в самой плаценте. Она утолщена или, напротив, истончена (кожистая плацента), у нее есть добавочные дольки, причем порой удаленные от основной плацентарной площадки. Но чаще акушер ставит диагноз уже во время родов, если:
в течение 30 мин после рождения ребенка отсутствуют признаки отделения плаценты, и нет кровотечения;
кровопотеря превысила 250 мл, а признаков отделения плаценты нет.
” Хотя считается, что самостоятельного отделения плаценты можно ждать в течение двух часов, это правило действует только при отсутствии признаков кровотечения; потеря 400 мл крови считается критической, а потеря литра крови уже несет риск развития геморрагического шока.
Если отделения плаценты не происходит, перед акушером стоит две задачи. Во-первых, понять, по-прежнему плацента прикреплена к стенке матки или просто не может выйти из ее полости. Для этого существует ряд клинических тестов. Если плацента все еще прикреплена к стенке матки, то:
признак Альфельда — наружная часть пуповинного остатка не удлиняется;
признак Довженко — пуповина втягивается во влагалище при глубоком вдохе;
признак Клейна — пуповина удлиняется при натуживании, но после потуг втягивается назад;
признак Кюстнера-Чукалова — при надавливании ребром ладони на брюшную стенку несколько выше лобка пуповина не втягивается во влагалище, а, наоборот, еще больше выходит наружу.
Во-вторых, врач должен определить, Идет ли речь об истинном приращении плаценты, которое не заметили на этапе дородового наблюдения, или о ложном. К сожалению, это возможно только при попытке ручного отделения плаценты.
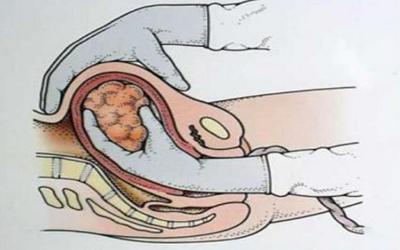
Ручное отделение плотно прикрепленной плаценты: процедура и последствия
Ручное отделение плаценты проводится, как можно понять из названия, руками. Акушер одной рукой снаружи фиксирует дно матки (то есть надавливает на него сверху, со стороны груди), а другую руку вводит непосредственно в полость матки.
” Звучит, конечно, жутковато, но, во-первых, у вас в матке только что был целый младенец – по сравнению с ним рука акушера имеет весьма скромные размеры. Во-вторых, вы ничего не почувствуете – эта процедура проводится только под полным внутривенным обезболиванием.
Что делает акушер? Он аккуратно нащупывает край плаценты и кончиками пальцев производит «пилящие» движения. Если плацента не прирощена, ворсины хориона не проросли сквозь базальную оболочку, то она сравнительно легко отделяется от стенки матки. Чтобы ускорить этот процесс, внутривенно водят медикаменты, вызывающие спазм мускулатуры матки.
Врач не выводит руку из полости матки сразу же после этого: сперва он проводит ручное обследование — не осталось ли где-то дополнительной доли, не порвалась ли сама плацента?
Если же ворсины хориона плотно вросли в тело матки, то при попытке ручного отделения плаценты врач неизбежно травмирует мышечный слой. Сложности при отделении, а главное – обильное кровотечение при попытке воздействовать на плаценту (ведь повреждается мышца!) говорит о том, что медики имеют дело с истинным приращением плаценты. К сожалению, в этом случае матку, скорее всего, придется немедленно удалить.
Разумеется, после такого вмешательства могут возникнуть осложнения различной степени тяжести.
Обильное кровотечение и геморрагический шок (критическое состояние организма, связанное с острой кровопотерей). Особенно велика вероятность развития осложнения при частичном плотном прикреплении плаценты.
Прободение матки – разрыв стенки матки может возникнуть при попытке акушера отделить приросшую плаценту.
Воспаление матки (эндометрит) и сепсис (заражение крови). После родов матка – это, практически, сплошная раневая поверхность. Вероятность случайно занести инфекцию даже при соблюдении всех мер предосторожности довольно высока. Именно поэтому женщинам после ручного отделения плаценты прописывают курс антибиотиков.
К сожалению, вероятность плотного прикрепления или даже истинного приращения плаценты, а также ее предлежания в ходе последующих беременностей будет только возрастать.
Однако строгое соблюдение рекомендаций вашего лечащего врача позволит вам справиться с этой ситуацией с минимальными потерями. Легких вам родов и счастливого материнства!
Источник
Роды: третий период, травмы родовых путей, кесарево сечение
Третий период родов начинается от рождения плода и заканчивается рождением последа (плаценты и плодных оболочек). Продолжительность ІІІ периода родов (от рождения плода до рождения плаценты) обычно равна 5-10 мин, но не должна превышать 30 мин. В связи с резким уменьшением объема полости матки после рождения плода плацента механически отслаивается от стенки матки во время схваток. Для усиления маточных сокращений, ускорение выделения плаценты и уменьшение кровопотери сразу после рождения плода опорожняйте мочевой пузырь пациентки и применяют утеротоники — окситоцин (5-10 ЕД). Кровопотеря в ІІІ периоде родов обычно составляет 250-300 мл и не должна превышать 0,5% массы тела женщины.
Отделение плаценты при родах
Существуют многочисленные признаки отделения плаценты, по которым следит врач. Основными из них являются опускания пупочного канатика (признак Альфёльда), выделение крови из влагалища (ретроплацентарная кровь), изменение формы и высоты стояния дна матки (признак Шредера). Акушеры нередко используют и другие признаки отделения плаценты:
1) при уединенной плаценте при нажатии ребром ладони над симфизом пупочный канатик не втягивается во влагалище (признак Кюстнера-Чукалова);
2) при опускании обособленной плаценты в роженицы возникает желание потужиться (признак Микулич-Радецкого);
3) если во время глубокого дыхания пупочный канатик не втягивается во влагалище — плацента отделилась (признак Довженко).
Существуют и другие признаки отделения плаценты. Если присутствуют 2-3 признака, это способствуют ее рождению во время потуг путем легкого потягивания за пупочный канатик. При этом ассистент осуществляет легкий нажим над лобком. Следует избегать слишком сильных тракций за пуповину, которые могут привести к послеродовому выворачиванию матки. Плацента может выделяться плодовой (за Шульцем) или материнской поверхностью (за Дунканом).
Если отделена плацента самостоятельно не рождается, этому процессу помогают специальными внешними приемами:
1) после опорожнения мочевого пузыря переднюю брюшную стенку пациентки захватывают обеими руками в продольную складку и предлагают роженицы потужиться. Вследствие повышения внутрибрюшного давления отделена плацента рождается (способ Абуладзе);
2) после опорожнения мочевого пузыря дно матки перемещают к средней линии. Врач, стоящий лицом к ногам пациентки, размещает кулаки тыльной поверхностью проксимальных фаланг на дно матки и постепенно нажимает вниз и внутрь, при этом роженица не должна тужиться (способ Гентера) и др.
Для профилактики задержки плодных оболочек плаценту, которая родилась, вращают руками по часовой стрелке, роженицы предлагают поднять таз. При этом плодовые оболочки скручиваются и легко выводятся.
Ручное отделение и выделение задержанной плаценты. Если плацента не отделяется самостоятельно в течение 30 мин после рождения плода, прибегают к ручному отделению и выделения плаценты. Задержка выделения плаценты чаще наблюдается при преждевременных родах; она может также быть следствием аномального прикрепления к стенке матки, когда ворсинки хориона прорастают в строму эндометрия или вне его.
Операцию ручного отделения и выделения плаценты выполняют в асептических условиях. Хирург вводит руку в полость матки и тремя пальцами отслаивают плаценту от стенки матки. Если нет уверенности в сохранности выделенной плаценты, осуществляют инструментальную ревизию полости матки большой акушерской кюреткой.
Наблюдение за роженицей (оценка общего состояния роженицы, частоты пульса, состояния матки, выделений из влагалища) продолжают в течение 2 ч в помещении родильного блока (ранний послеродовой период).
Травмы родовых путей
После рождения последа обследуют родовые пути матери (промежность, половые губы, периуретральный участок, влагалище, шейку матки), обнаруживают разрывы половых органов и анатомически их восстанавливают.
Наиболее частыми являются травмы промежности:
1) разрыв промежности I степени включает повреждения кожи и слизистой оболочки;
2) разрыв промежности II степени достигает центра промежности, но не распространяется на анальный сфинктер;
3) разрыв промежности III степени распространяется на анальный сфинктер;
4) разрыв промежности IV степени распространяется на слизистую оболочку прямой кишки.
Восстановление поверхностных разрывов, включая разрыв промежности I степени, выполняется непрерывным швом. Разрывы II степени зашиваются послойно, от верхушки разрыва влагалища к девичьей перепонки; затем шов продолжают до центра промежности. Для укрепления центра промежности (сшивания леватора) применяют узловатые швы. Кожу закрывают внутрикожным швом.
Разрывы промежности III степени требуют предварительного восстановления анального сфинктера несколькими швами, разрывы IV степени — тщательного восстановления слизистой оболочки прямой кишки для предотвращения образования фистулы. Дальнейшее зашивание разрывов III-IV степеней выполняют так, как при разрыве II степени.
Кесарево сечение
Кесарево сечение (КС) во всем мире является одной из наиболее частых операций. В США, например, частота кесарева сечения равна 23%. Но хотя материнская смертность при КР низкая (около 0,01%), она остается выше, чем при влагалищном родоразрешении. Кроме того, кровопотеря (около 1000 мл), заболеваемость вследствие инфекции, тромбоэмболические осложнения и время реабилитации выше, чем при влагалищных родах.
Показания. Выделяют материнские, плодовые, материнско-плодовые и плацентарные показания к кесареву сечению.
Наиболее частым показанием к кесареву сечению является предварительное кесарево сечение, а наиболее частым показанием для первого кесарева сечения является отсутствие прогресса родов. Основными причинами отсутствия прогресса родов являются аномалии родовых сил (слабость родовой деятельности), клиническая несоответствие размеров головки плода и таза матери.
Другими, довольно частыми показаниями к кесареву сечению является тазовое, плечевое или сложное предлежание плода; предлежание или преждевременная отслойка плаценты; острая гипоксия плода; выпадения пупочного канатика; разрыв сосудов плода; замедление ІІ периода родов, неудачная попытка оперативного влагалищного родоразрешения; активный генитальный герпес.
Предоперационная подготовка. Подготовка к плановой операции состоит из стандартного клинико-лабораторного обследования, оценки состояния плода. Накануне операции беременная принимает душ, ограничивает употребление пищи во II половине дня, выполняет очистку кишечника; в день операции принимает воды и пищи. Беременную обследует анестезиолог. Если операция выполняется по ургентным показаниям, осуществляют промывание желудка для профилактики синдрома Мендельсона (аспирации содержимого желудка).
В операционной проводят катетеризацию мочевого пузыря и обычно оставляют постоянный катетер для контроля за диурезом. Выполняют хирургическую обработку операционного поля и отграничивание его стерильным бельем. Беременная лежит на спине с наклоном 10 ° в левую сторону для профилактики синдрома нижней полой вены, улучшения оксигенации плода и уменьшения декстроротации матки. Операционная бригада моет руки с мылом, затем обрабатывает их антисептическими растворами, надевает стерильную одежду и перчатки.
Обезболивание осуществляют путем эндотрахеального наркоза с миорелаксантами или с использованием перидуральной анестезии. Преимуществами регионального (перидурального) обезболивания является возможность выполнения в ургентной ситуации, при неподготовленности желудочно-кишечного тракта, а также у беременных с преэклампсией и экстрагенитальными заболеваниями (сахарный диабет, заболевания почек, печени, нарушения обмена веществ).
Методики кесарева сечения. В соответствии с местом разреза матки существуют корпоральное (классическое) кесарево сечение, кесарево сечение в нижнем маточном сегменте, влагалищное кесарево сечение. Кесарево сечение с последующей гистерэктомией получило название операции Порро. Внебрюшинное кесарево сечение, кесарево сечение в нижнем маточном сегменте с временной изоляцией брюшной полости являются вариантами кесарева сечения в нижнем маточном сегменте, выполняемых при высоком риске инфекционных осложнений.
Наиболее часто применяют кесарево сечение в нижнем маточном сегменте, преимуществами которого является меньшая кровопотеря, образования прочного рубца, меньший риск послеоперационного спаечного процесса.
Сопроводительными операциями при кесаревом сечении чаще всего является стерилизация путем пересечения и перевязки маточных труб и, в случае необходимости, гистерэктомия. Миомэктомия не рекомендуется во время кесарева сечения. Показания к гистерэктомии во время кесарева сечения включают следующие состояния:
- злокачественные опухоли;
- приросшая, врослая или пророслая плацента в некоторых случаях;
- неконтролируемая кровотечение;
- разрыв матки при невозможности и анатомического восстановления целости органа.
Нижнесерединній разрез выполняют в случае необходимости быстрого доступа к брюшной полости и в связи с технической легкостью его выполнения и меньшей кровопотерей. Поперечный разрез по Пфанненштилю выполняется в двух «поперечных пальцев» от верхнего края симфиза, округляется латерально симметрично с обеих сторон в направлении к верхним передним остям подвздошных костей.
Поперечный разрез Мейларда выполняется примерно на 1 см выше, чем разрез по Пфанненштилю. Если избирается разрез по Пфанненштилю или Мейларду, их длина не должна быть меньше, чем 15 см, так как легкость и нетравматичнисть родоразрешения определяются длиной разреза.
После разреза кожи скальпелем посередине вскрывают подкожные ткани до фасции (апоневроза прямых мышц живота). Фасцию рассекают скальпелем на расстоянии 3 см в поперечном направлении от средней линии, после чего используют ножницы Кохера для раскрытия переднего и заднего листка апоневроза прямых мышц живота. Прямые мышцы отсепарируют от средней линии живота до брюшины, которую захватывают мягкими зажимами и раскрывают ножницами.
Перед разрезом матки выполняют ее ротацию (для размещения по средней линии) до введения надлобкового зеркала для ретракции мочевого пузыря. После ретракции мочевого пузыря нижний маточный сегмент становится доступным для визуализации. Брюшину пузырно-маточной складки захватывают пинцетом и вскрывают ножницами в поперечном направлении. Край мочевого пузыря должен быть на 5 см ниже, чем край разреза брюшины пузырно-маточной складки.
Разрез на матке зависит от гестационного возраста и предлежания плода. При недоношенном плоде или предлежании плаценты может быть выполнен продольный разрез на матке в нижнем маточном сегменте с продолжением (ножницами) на тело матки (классическое кесарево сечение).
При доношенной беременности, затылочном или ягодичном предлежании выполняют поперечный разрез в нижнем маточном сегменте. Скальпелем выполняют поперечный послойный разрез длиной около 3 см в визуализации плодных оболочек. Разрез на матке в поперечном направлении продолжают латерально с обеих сторон острым (ножницами) или тупым (двумя пальцами, введенными в место разреза) путем.
После вскрытия плодных оболочек выполняют осторожное родоразрешение путем введения руки под головку плода, помогая нажатием на дно матки. Плацента рождается спонтанно при легкой тракции за пуповину (что уменьшает кровопотерю и возможность инфекционных осложнений) или отделяется рукой.
Разрез на матке зашивают одно или двухрядный швом. Однорядный непрерывный шов не уменьшает прочность рубца, а наоборот, увеличивает по сравнению с большим количеством рядов швов. Заживление раны происходит лучше при уменьшении количества узлов (уменьшение отека и ишемии тканей) и вообще при уменьшении шовного материала в ране.
Для минимизации повреждения тканей используют шовный материал, который рассасывается (например, викрил размера 0-00). Перитонизации обычно выполняют за счет пузырно-маточной складки, хотя это не считается обязательной процедурой. При классическом (корпоральном) разрезе на матке зашивают тремя рядами швов — двумя рядами мышечно-мышечных и третьим рядом серо-серозных швов. Для облегчения зашивания матки рекомендуют выполнять ее экстериоризацию — выведение из брюшной полости. После восстановления целости матки выполняют ревизию придатков. Матку возвращают в брюшную полость и рану передней брюшной стенки послойно ушивают.
Некоторые специалисты рекомендуют не зашивать брюшину, что способствует улучшению заживления, уменьшению послеоперационного спайкообразования и инфекционных осложнений. Нет различий в величине кровопотери, продолжительности операции, течения послеоперационного периода при операциях с починкой и без зашивания париетальной брюшины. Кожу закрывают с помощью внутрикожного шва или применяют скобки для достижения лучших косметических результатов.
Для поддержания раны в течение более 6 недель рекомендуют использование монофиламентного шовного материала (максон или полидиоксанон). Суровый гемостаз, анатомическое соединение тканей, минимизация катетеризации и шовного материала в ране (вызывают некроз тканей) способствует уменьшению количества таких послеоперационных осложнений, как серома, гематома и расхождение краев раны передней брюшной стенки.
Кровопотеря при кесаревом сечении обычно составляет около 1000 мл. Здоровые пациентки обычно являются толерантными к этой кровопотери. С целью поддержания жизненных функций организма, достижения стабильной гемодинамики во время операции проводят инфузию изотонических растворов (5% раствор глюкозы, раствор хлорида натрия, раствор Рингера и т.д.). Одновременно с перерезанием пупочного канатика плода матери проводят инфузию 2 г цефалоспоринов I-II поколения; введение антибиотиков повторяют через 6 и 12 ч после операции, в дальнейшем — по показаниям. После рождения плода выполняют также внутривенную инфузию (10-20 ЕД окситоцина) для стимулирования сокращений матки.
В раннем послеоперационном периоде проводят контроль жизненных функций, гемодинамики (температура тела, ЧСС, АД), следят за сокращениями матки, выделениями из половых путей, фукциями мочевого пузыря и кишечника. Обезболивающие средства назначают обычно в первые 2 суток послеоперационного периода. Катетер из мочевого пузыря в большинстве случаев удаляют через 12 ч после операции. Стимуляцию функции кишечника проводят с 2-3-го дня после операции (вставание, хождение, применение прозерина, слабительных средств). Уход за раной выполняют ежедневно.
Влагалищные роды после кесарева сечения
Попытка выполнения влагалищных родов после предыдущего кесарева сечения может быть осуществлена при наличии определенных условий: поперечного или низкого вертикального разреза нижнего маточного сегмента при предыдущем кесаревом сечении, без продолжения разреза на шейку матки и верхней маточный сегмент. Наибольший риск влагалищных родов после кесарева сечения состоит в возможности разрыва матки по предварительному рубцу (0,5-1% случаев). Предыдущее классическое кесарево сечение с вертикальным разрезом в верхнем маточном сегменте имеет значительно больший риск разрыва матки и является противопоказанием для попытки влагалищных родов.
В случае принятия решения о попытки влагалищных родов после предыдущего кесарева сечения, следует проводить электронный мониторинг состояния плода и внутриматочного давления. Признаками разрыва матки являются:
1) боль в животе, ощущение «разрыва»;
2) неблагоприятные децелерации ЧСС плода, брадикардия;
3) внезапное уменьшение внутриматочного давления.
При подозрении на разрыв матки выполняется немедленное родоразрешение путем кесарева сечения.
Акушерская анальгезия и анестезия
Значительная доля дискомфорта во время родов связана с эмоциональным фактором и личной реакцией на боль. Боль в течение I периода родов связан с сокращением и растяжением мышечных волокон и напором головки плода при раскрытии шейки матки. При сокращениях матки головка плода проталкивается через шейку , что способствует ее раскрытию благодаря активации механорецепторов . Итак , в I периоде родов боль имеет висцеральное происхождение и локализуется между лобковым симфизом и пупком , латерально — на гребни подвздошных костей и кзади на кожу и мягкие ткани над нижними поясничными отростками позвоночника .
Локализацию боли в I периоде родов объясняют согласно концепции отраженной боли. Сенсорные нервные волокна от шейки матки и самой матки направляются в составе симпатических нервов через гипогастральных сплетения и соединяются с задним углом спинного мозга на уровне Т10 , Т11 , Т12 , L1. Эти сегменты получают не только висцеральные афферентные нервные волокна с высоким порогом чувствительности , но и кожные афферентные нервные волокна с низким порогом чувствительности . В связи с конвергенцией соматических и висцеральных волокон в одной и той же области спинного мозга роженица чувствует отраженная боль .
Во втором периоде родов плод проходит через родильный канал . Происходит растяжение и надрывы фасций , кожи и подкожных тканей . Этот соматический боль передается преимущественно стыдным нервом , который происходит от переднего отдела крестцового нерва , 82 , 83 , 84 .
Концепция естественных родов заключается в ознакомлении пациентки с физиологией беременности и родов и подготовкой к этим процессам ( физиопсихопрофилактической подготовка к родам , которая проводится беременной и членам его семьи ) . Кроме того , существуют многочисленные методики массажа и самомассажа , ауторелаксации , техники дыхания , водные процедуры ( ванна , душ ) , которые позволяют существенно уменьшить неприятные ощущения во время схваток . Эффективная дородовая подготовка позволяет уменьшить интенсивность родильного боли на 30%.
Фармакологическая анальгезия . Для обезболивания І периода родов используют наркотические и седативные препараты. Учитывая , что эти препараты проходят через плаценту и могут вызвать наркотическую депрессию новорожденного , их не следует применять , если ожидается быстрое ( за 1-2 ч ) окончания родов . Осложнениями при применении этих препаратов могут быть также угнетение дыхания ( респираторная депрессия) и рост риска аспирации околоплодных вод .
Пудендальная блокада . Срамной нерв проходит близко к задней поверхности седалищных остей у места присоединения крестцово — остевых связи. В это место с обеих сторон вводят местный анестетик ( новокаин и т.п.) для анестезии области промежности . Пудендальную анестезия ( пудендальную блокада ) часто используется при оперативном влагалищном родоразрешении (применение акушерских щипцов и вакуум — экстрактора ) . Пудендальную блокаду нередко комбинируют с местной инфильтрационной анестезией промежности для усиления обезболивающего эффекта.
Местная инфильтрационная анестезия ( раствором лидокаина , новокаина и т.д. ) используется для обезболивания при восстановлении разрывов родовых путей и епизиотомнои раны .
Эпидуральная и спинальная анестезия. Эпидуральная анестезия проводится пациенткам для обезболивания в течение активной фазы и периода родов и II периода родов . Эпидуральный катетер размещается на уровне межпозвонкового пространства L3 — L14 , что помогает дозировано вводить анестетики . Эпидуральная анестезия обычно не назначается в течение латентной фазы родов. Эпидуральная анестезия может увеличивать продолжительность ИИ периода родов , но позволяет лучше контролировать потуги.
Спинальная анестезия выполняется в аналогичной области L3 — L4 , но препарат вводится однократно. Спинальную анестезию чаще проводят при кесаревом сечении , чем при влагалищном родах .
Частыми осложнениями эпидуральной и спинальной анестезии является гипотензия матери вследствие снижения системного сосудистого сопротивления , что может привести к уменьшению плацентарной перфузии и развития брадикардии у плода. Серьезным осложнением может быть респираторная депрессия матери в том случае , когда анестетик достигает уровня диафрагмальной иннервации . Так называемый « спинальный головная боль » в результате потери спинномозговой жидкости в послеродовом периоде имеет место менее чем в 1% пациенток .
Общая анестезия используется преимущественно при кесаревом сечении , особенно в ургентных случаях ( преждевременная отслойка или предлежание плаценты с кровотечением , брадикардия плода , разрыв матки). При плановом кесаревом сечении методом выбора может быть спинальная или эпидуральная анестезия.
Источник