- Преждевременная отслойка нормально расположенной плаценты
- УЗИ сканер RS80
- Причины преждевременной отслойки плаценты
- Симптомы отслойки плаценты, маточные кровотечения
- Диагностика преждевременной отслойки плаценты
- Родоразрешение при преждевременной отслойке плаценты
- Профилактические мероприятия
- УЗИ сканер RS80
- Предлежание плаценты — симптомы и лечение
- Определение болезни. Причины заболевания
- Причины предлежания плаценты
- Чем опасно предлежание плаценты
- Кровотечение при предлежании плаценты
- Всегда ли стоит беспокоиться
- Симптомы предлежания плаценты
- Патогенез предлежания плаценты
- Классификация и стадии развития предлежания плаценты
- Осложнения предлежания плаценты
- Диагностика предлежания плаценты
- Лечение предлежания плаценты
- Особенности ведения беременности
- Медицинское сопровождение беременных с предлежанием плаценты
- Как рожать с предлежанием плаценты
- Естественные роды при предлежании плаценты
- Прогноз. Профилактика
Преждевременная отслойка нормально расположенной плаценты
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Преждевременная отслойка нормально расположенной плаценты — это осложнение, которое проявляется несвоевременным отделением плаценты, которое происходит не после рождения плода, как это должно быть в норме, а во время беременности или в процессе течения родов. Данное осложнение встречается с частотой 0,5 — 1,5% случаев. В 1/3 случаев преждевременная отслойка плаценты сопровождается обильным кровотечением, с развитием соответствующих осложнений в виде геморрагического шока и ДВС-синдрома (диссеминированное внутрисосудистое свертывание крови).
Причины преждевременной отслойки плаценты
Преждевременная отслойка нормально расположенной плаценты чаще развивается у первородящих женщин. При преждевременных родах отслойка плаценты наблюдается в 3 раза чаще, чем при своевременных. Причины, которые приводят к возникновению преждевременной отслойки нормально расположенной плаценты условно можно разделить на две группы.
Первая группа — это причины, которые непосредственно способствуют развитию данного осложнения. К ним относят: гестоз (нефропатия, поздний токсикоз) чаще всего длительно текущий, не леченный или недостаточно леченный; различные заболевания, среди которых выделяются заболевания с повышением или понижением артериального давления, пороки сердца, заболевания почек, сахарный диабет, заболевания щитовидной железы, заболевания коры надпочечников; несовместимость крови матери и плода по резус-фактору или по группе крови; антифосфолипидный синдром; системная красная волчанка; заболевания крови; воспалительные заболевания матки; операции перенесенные на матке; пороки развития матки; расположение плаценты в проекции миоматозного узла; переношенная беременность.
Вторая группа причин — это факторы, провоцирующие возникновение преждевременной отслойки плаценты на фоне уже существующих нарушений. К ним относятся: перерастяжение стенок матки из-за многоводия, многоплодной беременности, наличия крупного плода; внезапное, быстрое и обильное излитие околоплодных вод при многоводии; травма (падение, удар в живот); дискоординация сократительной деятельности матки; неправильное применение утеротонических средств в родах.
Перечисленные факторы приводят к нарушению связей между плацентой и стенкой матки, разрыву сосудов с формированием кровоизлияния (ретроплацентарная гематома).
Симптомы отслойки плаценты, маточные кровотечения
Если участок отслойки плаценты небольшой, то после образования ретроплацентарной гематомы возможно тромбирование маточных сосудов, и дальнейшая отслойка плаценты прекращается. При значительной отслойке плаценты, обильном кровотечении и обширной ретроплацентарной гематоме, изливающаяся кровь может пропитывать стенку матки, что приводит к нарушению ее сократительной способности. Такое состояние получило название «матка Кувелера» по имени А.Couvelaire, впервые описавшего подобную картину.
Если отслойка плаценты формируется ближе к её краю, то кровь, проникая между плодными оболочками и стенкой матки изливается во влагалище, что проявляется наружным кровотечением. При появлении кровотечения сразу после отслойки плаценты кровь, истекающая из влагалища, обычно алого цвета, темная кровь со сгустками отмечается в том случае, если от момента отслойки до появления кровотечения прошло некоторое время.
Преждевременная отслойка плаценты может протекать в легкой форме, состояние пациентки при этом чаще всего удовлетворительное, матка в обычном тонусе или несколько напряжена, сердцебиение плода не страдает, наблюдаются кровянистые выделения из влагалища в небольшом количестве.
Тяжелая форма отслойки плаценты, как правило, характеризуется выраженным кровотечением и значительными болевыми ощущениями. Однако кровотечения может и не быть, если кровь скапливается между плацентой и стенкой матки. В той области матки, где расположена плацента, в связи с формированием ретроплацентарной гематомы образуется локальная припухлость, и возникают боли, которые быстро усиливаются и постепенно распространяются на остальные отделы матки.
При расположении плаценты на задней стенке боли носят разлитой и неясный характер. Локальная болезненность может быть слабо выражена или не выражена вообще при истечении крови наружу. Матка становится напряженной, болезненной, приобретает асимметричную форму. Живот вздут, у пациентки наблюдается слабость, головокружение, рвота. Кожа холодная, влажная и бледная. Дыхание учащено, пульс частый, артериальное давление снижено.
Одновременно с отслойкой появляются признаки нарастающей нехватки кислорода у плода. При величине ретроплацентарной гематомы 500 мл и более и/или площади отслойки более 1/3, наиболее высока вероятность гибели плода.
При прогрессирующем кровотечении и увеличении интервала времени от момента отслойки плаценты до родоразрешения, нарастают явления нарушения свертывающей системы крови, что в конечном итоге проявляется тем, что кровь вообще перестает свертываться.
Диагностика преждевременной отслойки плаценты
Диагностика преждевременной отслойки нормально расположенной плаценты основана на выявлении кровяных выделений из половых путей во время беременности или в родах на фоне повышенного тонуса и изменения формы матки, а также болей в животе в сочетании с признаками нарастающей кислородной недостаточности плода. Следует принимать во внимание жалобы пациентки, данные анамнеза, клинического течения осложнения, а также результаты объективного, инструментального и лабораторного исследования.
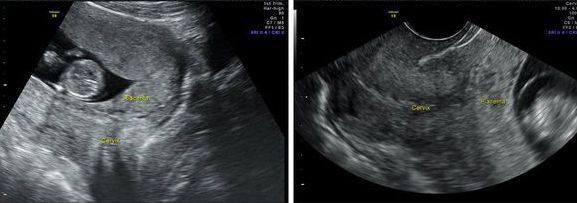
Особого внимания заслуживают женщины с гестозом. В случае возникновения преждевременной отслойки плаценты в родах схватки ослабевают, становятся нерегулярными, матка между схватками не расслабляется. Существенную помощь в диагностике преждевременной отслойки плаценты оказывает ультразвуковое исследование, которое позволяет определить расположение и объем ретроплацентарной гематомы.
Родоразрешение при преждевременной отслойке плаценты
При прогрессирующей преждевременной отслойке плаценты, её тяжелом течении, и отсутствии условий для срочного родоразрешения через естественные родовые пути (во время беременности, независимо от срока, или во время родов) необходимо выполнить только экстренное кесарево сечение, обеспечивающее немедленное родоразрешение. При отсутствии родовой деятельности вскрывать плодный пузырь не следует, так как снижение внутриматочного давления может ухудшить начавшуюся преждевременную отслойку плаценты.
При незначительной не прогрессирующей отслойке плаценты во время беременности, удовлетворительном состоянии пациентки, отсутствии анемии и признаков нарушения состояния плода, возможно применение выжидательной тактики ведения в условиях родильного дома. При этом необходим тщательный контроль за состоянием плода и плаценты. С этой целью регулярно выполняют УЗИ, допплерометрию, кардиотокографию. Оценивают также состояние свертывающей системы крови. Проводят лечение сопутствующих заболеваний и осложнений.
Если появляются повторные, даже незначительные кровяные выделения, свидетельствующие о прогрессировании отслойки плаценты, даже при удовлетворительном состоянии беременной, то следует отказаться от выжидательной тактики и решать вопрос в пользу экстренного кесарева сечения по жизненным показаниям, как со стороны матери, так и со стороны плода.
При легкой форме преждевременной отслойки плаценты возможно ведение родов через естественные родовые пути только при благоприятной акушерской ситуации, когда имеет место головное предлежание плода, зрелая шейка матки, полная соразмерность головки плода и таза матери, нормальная родовая деятельность. В процессе ведения родов через естественные родовые пути необходимо проводить постоянный мониторный контроль за состоянием плода и сократительной активностью матки и организовать тщательное врачебное наблюдение.
При развившейся регулярной родовой деятельности целесообразно вскрыть плодный пузырь. При этом уменьшение объема матки после излития околоплодных вод снижает тонус матки и способствует уменьшению кровотечения. Родовозбуждение и родостимуляция при преждевременной отслойке плаценты противопоказаны. При усугублении отслойки во время родов, повышении интенсивности кровотечения, развитии гипертонуса матки и ухудшении состояния плода, показано кесарево сечение.
Сразу после извлечения плода, в случае ведения родов через естественные родовые пути, необходимо выполнить ручное отделение плаценты и выделение последа. Необходимо также осмотреть с помощью зеркал шейку матки и стенки влагалища для исключения возможных повреждений, и их устранения в случае обнаружения.
Профилактические мероприятия
Среди профилактических мероприятий, направленных на предотвращение преждевременной отслойки плаценты наиболее важными являются следующие. С ранних сроков беременности необходимо определить у беременной возможные факторы риска, которые могут привести к преждевременной отслойке нормально расположенной плаценты. У этих беременных проводят тщательное обследование и лечение сопутствующих заболеваний и осложнений, с контролем за эффективностью проводимого лечения.
Особое внимание следует уделить беременным с гестозом. Необходимо своевременно госпитализировать беременную в родильный дом при отсутствии эффекта от проводимого лечения в амбулаторных условиях. Обязательной является дородовая госпитализация на 38 неделе беременности. В индивидуальном порядке решается вопрос о сроках и способе родоразрешения.
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Источник
Предлежание плаценты — симптомы и лечение
Что такое предлежание плаценты? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белкиной Людмилы Викторовны, врача УЗИ со стажем в 23 года.
Определение болезни. Причины заболевания
Предлежание плаценты (placenta praevia) – это аномальное расположение плаценты в нижних отделах матки, когда она целиком или частично перекрывает внутренний зев матки (мышечное кольцо на границе между полостью матки и шейки матки, препятствующее преждевременному рождению плода при беременности) [1] .
Краткое содержание статьи — в видео:
Плацента (от лат. placenta — «лепёшка») — орган, который образуется у женщины во время беременности и обеспечивает связь плода с организмом матери. По виду плацента действительно похожа на объёмную лепешку, от которой отходит «отросток» — пуповина.
Чаще всего плацента располагается по передней, реже задней стенке матки с переходом на одну из боковых стенок. Ещё реже плацента локализуется на дне матки и в области трубных углов.
Если беременность протекает благоприятно, нижний край плаценты обычно располагается на 5 см выше области внутреннего зева во II триместре (20-27 недель) и на 7 см — в III триместре беременности (28-40 недель). Низкое расположение плаценты диагностируют в том случае, если расстояние между внутренним зевом и нижним краем плаценты уменьшилось до 3 см во II триместре и до 5 см в III триместре беременности. Если в области внутреннего зева присутствует плацентарная ткань, это говорит о предлежании плаценты [6] .
Причины предлежания плаценты
Существуют различные гипотезы причин аномального расположения плаценты [1] [7] [10] [11] [12] .
- Патологические изменения эндометрия (внутреннего слоя стенки матки) вследствие воспаления (эндометрита) или половых инфекций.
- Врождённые аномалии половых органов с деформациями полости матки (двурогая или однорогая матка, удвоение матки).
- Половой инфантилизм (недоразвитие матки).
- Миома матки с деформацией её полости.
- Внутренний эндометриоз (аденомиоз).
- Беременность наступившая после хирургических вмешательств (выскабливания полости матки, аборты, удаления миом матки, кесарева сечения и др.).
- Повторная беременность, беременность после многократных осложнённых родов. Как уже говорилось выше, основными факторами возникновения предлежания плаценты, являются травмы и заболевания, которые повреждают эндометрий. Подобные изменения нередко появляются вследствие многократных родов и/или осложнений в послеродовом периоде. Поэтому неправильное расположение плаценты у повторнородящих возникает значительно чаще (около 75 %), чем у первородящих (около 25 %) [4] .
- Экстрагенитальные заболевания (негинекологические заболевания беременных женщин), сопровождающиеся застойными явлениями в области малого таза, в том числе и матки.
- Применение современных репродуктивных вспомогательных технологий, таких как искусственная инсеминация, экстракорпоральное оплодотворение (ЭКО) и перенос эмбрионов.
На сегодняшний день точно неизвестно, почему при ЭКО увеличивается риск предлежания плаценты. Возможно, это связано с сокращением миометрия при введении оплодотворённой яйцеклетки, в результате чего эмбрион прикрепляется низко. По данным учёных из больницы Святого Олафа при Университете Трондхейма (St Olavs University Hospital), риск развития предлежания плаценты у женщин, забеременевших при проведении ЭКО в шесть раз выше, чем при естественном зачатии. А среди женщин, которые забеременели как естественным путём, так и искусственным, риск развития предлежания плаценты был в три раза выше именно при беременности в результате искусственного оплодотворения [15] .
Чем опасно предлежание плаценты
Предлежание плаценты опасно возникновением кровотечения на любом сроке беременности, как на начальных сроках, так и в последнем триместре.
Кровотечение при предлежании плаценты
Предлежание плаценты часто приводит к профузному (сильнейшему) кровотечению, которое может стать угрозой для жизни матери и плода. Частота возникновения данной патологии колеблется от 0,1 до 1 % от общего числа родов [5] [7] .
Всегда ли стоит беспокоиться
Если кровотечение отсутствует, то в случае предлежания плаценты угрозы жизни матери и плоду нет.
Симптомы предлежания плаценты
Предлежание плаценты на определённом этапе может протекать абсолютно бессимптомно (немая фаза течения заболевания). Клиническая картина в эту фазу очень скудная: высокое стояние предлежащей части плода, его неустойчивое положение, тазовое, косое или поперечное расположение плода в полости матки. Зачастую диагноз устанавливается лишь на ультразвуковом исследовании [1] .
Основное клиническое проявление, которое может свидетельствовать о предлежании плаценты при беременности – это кровотечения из половых путей. Причиной является частичная отслойка плаценты, которая происходит по мере растяжения стенки матки.
Кровотечение при данной патологии имеет свои особенности [2] :
- возникает внезапно, без видимой причины (например, ночью во время сна, во время отдыха и т. д.);
- проходит безболезненно;
- имеет повторяющийся характер;
- вытекающая кровь имеет ярко-красный оттенок;
- как правило, кровь принадлежит матери, но бывают случаи, когда происходит не только отслойка плаценты, но и её разрыв. В этом случае плод тоже может терять кровь.
Кровотечения могут появиться в разные периоды беременности, даже на самых маленьких сроках, но чаще всего это происходит ближе ко второй половине беременности (в 30-35 недель) на фоне полного благополучия. Время появления и интенсивность кровотечения зависит от степени предлежания плаценты. Чем ниже в матке расположена плацента, тем раньше и сильнее начинается кровотечение [10] .
Полное предлежание плаценты провоцирует обильные кровотечения, которые могут прекратиться, но обычно через некоторое время они возникают снова. А могут продолжиться в виде скудных выделений, а в последние недели беременности возобновиться и/или усилиться.
Если предлежание плаценты неполное, кровотечения обычно появляются в начале родов или в конце беременности.
Факторы, провоцирующие кровяные выделения при беременности с предлежанием плаценты [7] :
- влагалищное исследование;
- физическая нагрузка;
- половой акт;
- горячая ванна, посещение сауны;
- резкое кашлевое движение;
- увеличение внутрибрюшного давления при запоре, вызванное сильным натуживанием во время дефекации.
Патогенез предлежания плаценты
В норме плодное яйцо прикрепляется в верхней трети полости матки (в области дна матки). При неполноценности плодного яйца оно не может своевременно прикрепиться в области дна матки. В результате имплантация в эндометрий происходит в тот момент, когда плодное яйцо уже опустилось в нижние отделы матки. Это может случиться, если в слизистой оболочке матки происходят какие-либо атрофические и дистрофические процессы, вследствие чего условия имплантации нарушаются [7] [10] .
При прогрессировании беременности нижние отделы стенки матки начинают растягиваться, формируя нижний сегмент. В этот момент мышечные волокна в нижних отделах матки сокращаются, а плацента неспособна растягиваться и сокращаться вслед за стенками матки. В результате происходит смещение поверхностей: участка нижнего сегмента матки и участка плаценты. Ворсинки, покрывающие плаценту, отрываются от стенок матки, что проявляется кровотечением из сосудов плацентарной ткани. Когда сокращение мышц и отслойка плаценты прекращается, происходит тромбоз сосудов и кровотечение останавливается. Повторяющиеся кровяные выделения возникают при повторных сокращениях матки.
С началом родовой деятельности появление кровотечений обусловлено натяжением плодных оболочек, которые удерживают край плаценты, за счёт чего она не сокращается вместе с нижними отделами матки. Вследствие этого натяжения нарушается связь между маткой и плацентой и появляется кровотечение. Когда плодные оболочки разрываются, плацента следует за сокращениями нижнего сегмента матки и дальше не отслаивается. При неполном предлежании после разрыва плодных оболочек головка плода, опустившаяся в таз, поджимает края плаценты, что объясняет остановку кровотечения во время родов.
При полном предлежании кровотечение не прекращается, так как в процессе сглаживания шейки матки плацента продолжает отслаиваться.
Классификация и стадии развития предлежания плаценты
По отношению плаценты к области внутреннего зева выделяют следующие виды предлежания плаценты [6] [8] [10] .
- Полное предлежание плаценты (placenta praevia totalis) — плацента целиком закрывает внутренний зев шейки матки. При влагалищном исследовании плодные оболочки в пределах зева не выявляются. Если удается установить, что центр плаценты располагается на уровне внутреннего зева, ставят диагноз: «центральное предлежание плаценты» (placenta praevia centralis). Полное предлежание составляет от 20 до 44 % в структуре всех случаев неправильного расположения плаценты [6][8] .
- Частичное предлежание плаценты (placenta praevia partialis) — плацента не полностью перекрывает внутренний зев шейки матки. При влагалищном исследовании рядом с дольками плаценты определяются плодные оболочки. Этот вид предлежания возникает в 31 % наблюдений [6][7][8] .
- Краевое (боковое) предлежание плаценты (placenta praevia marginalis) — край плаценты расположен рядом с внутренним зевом шейки матки, но не перекрывает его. При влагалищном исследовании в пределах зева выявляются только плодные оболочки.
Разделение на заднее и переднее предлежание плаценты в классификации не используется. Расположение плаценты само по себе может быть задним или передним, но оно может быть никак не связано с предлежанием.
Окончательное представление о расположении плаценты можно получить только в III триместре беременности, так как изменение формы и положения матки оказывает влияние на локализацию плаценты [6] [8] . По мере развития беременности строение нижнего сегмента матки изменяется, а рост плаценты происходит вверх, к дну матки, где кровоснабжение лучше. Этот процесс получил название «миграция плаценты», и завершается он обычно к 33-34 неделям беременности. Миграция чаще происходит, если плацента расположена по передней стенке, менее благоприятный прогноз при расположении по задней стенке [6] [7] .
Осложнения предлежания плаценты
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты [6] [8] [9] [10] :
- Placenta accrete — ворсины хориона (структурной единицы плаценты) граничат с миометрием, но не внедряются в него и не нарушают его структуру [6][8] .
- Placenta increta — ворсины хориона проникают в мышечную стенку матки на некоторую глубину и нарушают её структуру.
- Placenta percreta — ворсины прорастают миометрий на всю глубину вплоть до висцеральной брюшины.
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Прерывание беременности. Предлежание плаценты создает угрозу прерывания беременности, что обусловлено схожестью причин возникновения неправильного расположения плаценты и преждевременных родов. Преждевременные роды чаще имеют место при полном предлежании плаценты (43,5 %) [7] .
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Гипотония (пониженное артериальное давление) развивается из-за частых кровопотерь. По данным различных авторов, частота встречаемости гипотонии при беременности с аномально расположенной плацентой составляет 25-35 % [7] .
Неправильное положения плода (поперечное, косое, тазовое) — ещё одно серьёзное последствие неправильного расположения плаценты, которое, в свою очередь, тоже сопровождается осложнениями, такими как асфиксия плода, выпадение петель пуповины, травма плода [10] .
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза. Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них.
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно [1] [2] .
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» [6] [8] .
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре [6] .
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным ( через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель [7] . Более достоверные результаты дает трансвагинальное УЗИ [6] [10] .
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Лечение предлежания плаценты
Решающим фактором, определяющим тактику ведения беременности, является наличие или отсутствие кровотечения [9] .
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств [7] :
- времени возникновения кровотечения (во время беременности, в родах) и его интенсивности;
- вида предлежания плаценты;
- срока беременности;
- состояния родовых путей (степень раскрытия шейки матки);
- положения и состояния плода;
- общего состояния беременной (роженицы);
- состояния гемостаза.
При отсутствии кровянистых выделений в первой половине беременности женщина может находиться под амбулаторным наблюдением. Необходимо соблюдать определённый режим: исключить физическую нагрузку, стрессовые ситуации, поездки, половую жизнь. Беременная должна чётко знать, что при появлении кровянистых выделений необходима срочная госпитализация в стационар [10] .
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
- Назначают строгий постельный режим, а также препараты, нормализующие сократительную деятельность матки (спазмолитики, β -адреномиметики, магния сульфат).
- Проводят лечение плодово-плацентарной недостаточности и анемии (препараты железа, поливитамины).
- По показаниям проводят переливание эритроцитной массы, свежезамороженной плазмы [3] .
- Одновременно назначаются дезагреганты (препараты, препятствующие тромбообразованию), препараты, укрепляющие сосудистую стенку.
- Если нет уверенности в продлении срока беременности до 36 недель, то для профилактики развития синдрома дыхательных расстройств у ребёнка после родов беременным показано введение глюкокортикоидов (гормональных противовоспалительных средств).
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
- начавшееся кровотечение при полном предлежании плаценты;
- одномоментное массивное кровотечение, угрожающее жизни беременной, несмотря на срок беременности и состояние плода (плод нежизнеспособен или мертвый);
- повторяющиеся кровотечения;
- небольшие кровопотери в сочетании с анемией и снижением артериального давления [3][4][5][10] .
Показания к плановому кесареву сечению:
- Полное предлежание плаценты является абсолютным показанием. В этом случае внутренний зев шейки матки полностью перекрыт плацентой, поэтому естественные роды невозможны. Кроме того, с началом родовой деятельности плацента будет прогрессивно отслаиваться, а кровотечение усиливаться. Такое состояние угрожает жизни роженицы и плода [5] .
- Неполное предлежание плаценты, осложнённое сопутствующей патологией [10] :
- неправильное положение плода (поперечное, тазовое, косое);
- узкий таз;
- рубец на матке;
- многоплодная беременность;
- выраженное многоводие;
- возраст первородящей и т. д.
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
- плод находится в головном предлежании;
- кровотечение отсутствует или остановилось после вскрытия плодного пузыря;
- отсутствует сопутствующая акушерская патология;
- шейка матки зрелая;
- родовая деятельность хорошая.
Однако чаще всего в случае предлежания плаценты акушеры выбирают оперативное родоразрешение. Кесарево сечение используется с частотой 70-80 % при данной патологии [5] .
В раннем послеродовом периоде кровотечение также может возобновиться из-за нарушения процессов отделения плаценты, снижения сократительной способности матки и повреждения сосудистой сети шейки матки [4] .
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Прогноз. Профилактика
Регулярное наблюдение акушером-гинекологом, своевременная диагностика аномального расположения плаценты, осложнений предлежания плаценты и их лечение дают благоприятный прогноз для матери и плода.
Для профилактики предлежания плаценты рекомендуется [7] [9] [10] :
- снижать число искусственных абортов;
- своевременно выявлять и лечить различные воспалительные болезни репродуктивных органов (в том числе после абортов и родов);
- избегать сомнительных половых связей, использовать средства барьерной контрацепции с целью профилактики инфекций, передающихся половым путём;
- проводить предгравидарную подготовку к беременности, назначенную акушером-гинекологом: пройти полное обследование для выявления генитальной (миома матки, аденомиоз, гормональные нарушения, аномалии развития матки) и экстрагенитальной (негинекологической) патологии и своевременно её пролечить.
Источник