Наружное дренирование холедоха способы
Эволюция методов хирургического лечения патологии внепеченочных желчных путей шла и идет по пути поиска наиболее эффективных, безопасных и имеющих наилучшие непосредственные и отдаленные результаты видов операций.
Первые попытки хирургического лечения ЖКБ были предприняты во второй половине XIX в. после разработки методов асептики и антисептики.
Развитие анестезии стимулировало прогресс хирургических методов лечения. В 1881 г W. Halsted, 15 июня 1882 г. немецкий хирург С. Langenbuch произвел первую в мире операцию по удалению желчного пузыря. Первую холецистэктомию в России произвел в 1886 г. профессор Ю.Ф. Коссинский по поводу эмпиемы и камней желчного пузыря с летальным исходом, вторую — Матляковский А.Н. в 1889 г. с благоприятным исходом. Выполняли холецистэктомию и другие хирурги (Meredith, Н.В. Склифосовский, А.Т. Богаевский, Courvoisier, А.Ф. Каблуков).
Первая супрадуоденальная холедохотомия была произведена в 1882 г. Marcy. Т. Arianof считает, что приоритет первой холедохотомии принадлежит немецкому хирургу F. Lummel, который в 1884 г. после удаления желчного пузыря произвел холедохотомию.
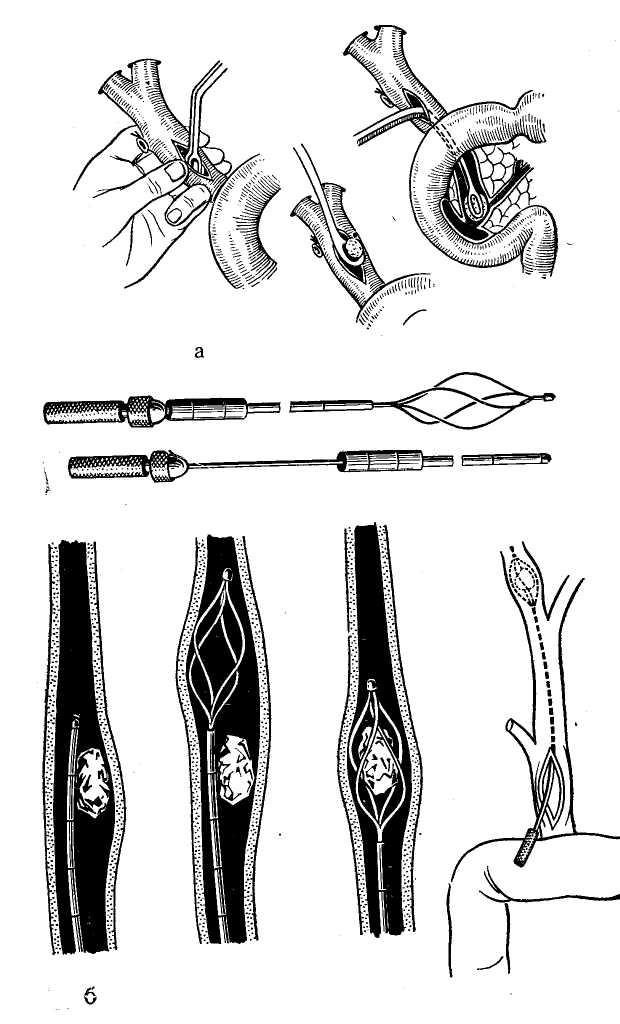
R. Abbe в 1891 г. предложил холедохолитотомию и наружное отведение желчи. После вскрытия холедоха он удалил из него 4 камня и дренировал резиновой трубкой наружу через пузырный проток. Через семь лет, в 1898 г., российский хирург Ф.И. Березкин повторил эту операцию. Он сделал разрез стенки холедоха над камнем и удалил его ложечкой по частям. К месту разреза подвел дренажную трубку и три тампона.
В связи с тем, что наружное дренирование желчных путей не могло обеспечить весь спектр устранения патологии желчных путей, стали активно разрабатываться виды операций их внутреннего дренирования. К таким операциям относятся билиодигестивные анастомозы (БДА).
Уже к концу XIX и началу XX вв. были выполнены основные операции на внепеченочных желчных протоках: холедохотомия (Kummel), супрадуоденальная холедоходуоденостомия (Ridel), дуоденотомия с рассечением Фатерова соска и извлечением вколоченного камня (Langenbuch), трансдуоденальный холедоходуоденоанастомоз (Kocher) и др..
Суть холедохотомии заключается во вскрытии холедоха, эвакуации содержимого, при необходимости литотрипсия (ЛТ) и литэкстракция (ЛЭ).
В зависимости от локализации разреза различают следующие виды рассечения общего желчного протока: выше ДПК — супрадуоденальная XT; позади ДПК — ретродуоденальная XT; через разрез стенки ДПК — трансдуоденальная XT
Долгие годы основным вопросом считается путь завершения данной операции. Способы завершения холедохотомии зависят от проходимости дистальной части холедоха и БДС:
Первичный шов общего желчного протока. Глухой шов применяется при восстановленном пассаже желчи в ДПК. Этот шов холедоха удается применить редко, лишь в 4,3% на 3000 операций по данным Б.А. Королева с соавт.. Противопоказаниями к наложению шва на холедох служат неуверенность в полной проходимости желчных протоков, ширина холедоха 2 см и более, перитонит, гнойный холангит с выраженным воспалением стенки протока, большое количество мелких камней в желчных протоках, наружные и внутренние свищи гепатикохоледоха, острый панкреатит, отсутствие технических возможностей дренирования культи пузырного протока при необходимости дополнить шов холедоха таким дренированием.
Однако большинство хирургов в последнее время к глухому ушиванию стенки общего желчного протока относятся с осторожностью.
Кроме того, наружное дренирование желчных путей далеко не всегда простая манипуляция, приходится учитывать многие технические аспекты, к примеру, неучтенное сопоставление диаметра общего желчного протока и дренажной системы могут привести к несостоятельной фиксации ее, что приводит к желчеистечению в брюшную полость. В результате развивается подпеченочный абсцесс или распространенный перитонит, требуется повторная операция у изначально тяжелого и малоперспективного больного.
При наложении наружного дренажа, далеко не всегда удается ликвидировать препятствие в холедохе полностью, что приводит к длительному и обильному желчеистечению по дренажу — перспектив к скорому закрытию желчной фистулы не имеется.
Сформировать наружный желчный свищ — значит, надолго обречь пациента на истечение желчи, снижение качества жизни, потерю жидкости, белка, электролитов.
Ликвидировать наружный желчный свищ можно путем устранения препятствия естественного желчеоттока, в случае ХЛ этого можно добиться одним из известных инструментальных методов (ЭПТ, ЛТ, ЛЭ).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Лечение механической желтухи: дренирование и стентирование желчных протоков
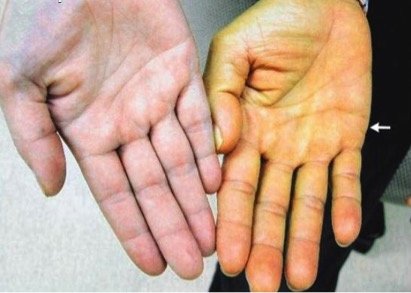
Несмотря на современное развитие онкологии, до сих пор отсутствует тенденция к уменьшению количества пациентов со злокачественными новообразованиями гепатопанкреатодуоденальной зоны.
Опухоли данной локализации, ввиду анатомических особенностей часто осложняются развитием механической желтухи, вследствие сдавления или прорастания опухолью печеночных протоков и прекращения физиологического оттока желчи в кишечник.
Желтуха часто является первым клиническим симптомом болезни, который заставляет пациента обратиться в лечебное учреждение. При этом в 80–90% она свидетельствует о запущенности процесса и невозможности проведения радикального хирургического лечения (нерезектабельности опухоли).
Длительная механическая желтуха приводит к постоянному нарастанию концентрации билирубина в крови. При этом высокий уровень билирубина оказывает выраженное токсическое действие практически на все органы и системы организма и приводит к нарушениям в системе коагуляции крови, снижению иммунологического статуса больного, возникают предпосылки для развития инфекции в желчных протоках. Дальнейший рост концентрации билирубина может привести к развитию печеночно-почечной недостаточности и гибели пациента.
Кроме того, при наличии механической желтухи невозможно ни хирургическое, ни химиотерапевтическое лечение основного заболевания.
В настоящее время наиболее эффективной тактикой борьбы с механической желтухой, обусловленной сдавлением желчных протоков опухолями являются дренирующие вмешательства на желчных протоках.
Активное внедрение в клиническую практику нового современного медицинского оборудования (эндоскопии, ультразвука, цифровой рентгеноскопии с контрастированием) привело к тому, что дренирование желчных протоков возможно осуществить при помощи малотравматичных интервенционных методик, не требующих применения общего обезболивания.
Такими современными малоинвазивными методами дренирования желчных путей являются:
1. Эндоскопический
Производится при помощи введения эндоскопа через рот в двенадцатиперстную кишку и последующей катетеризацией желчных протоков через большой дуоденальный сосочек (устье их впадения в кишечник).
2. Чрескожный чреспеченочный
Производится под контролем ультразвука, путем прокола иглой через кожу в межреберье в проекции печени справа и последующем проведении через ткань печени дренажного катетера в просвет желчных протоков при помощи контрастирования под контролем цифрового рентгеновского аппарата.
Различают несколько вариантов дренирования желчных протоков:
• Наружное — при этом вся желчь из желчных протоков выводится через просвет катетера наружу в специальную емкость.
• Наружно-внутреннее — при котором дренажный катетер устанавливается таким образом, что желчь эвакуируется как наружу, так и в естественном направлении — в кишечник.
Наружно-внутреннее дренирование является более физиологичным способом дренирования желчных протоков, поскольку при этом в кишечник вместе с желчью попадают многие важные вещества, которые необходимы для нормальной жизнедеятельности организма.
Дренирование желчных протоков позволяет эффективно справиться с механической желтухой. В то же время оно, к сожалению, несколько ограничивает качество жизни пациента – дренажный катетер требует постоянного ухода, есть риск его смещения или даже случайного удаления, возможно развитие инфекционных осложнений. Играет роль также психологический фактор: катерер постоянно напоминает человеку о его болезни.
Для преодоления этих недостатков была разработана методика, позволяющая восстановить сдавленный просвет желчных протоков и восстановить физиологический отток желчи в кишечник — стентирование желчных протоков.
Стент представляет собой тонкий металлический или пластиковый каркас. Он доставляется в непроходимое место в сложенном виде, а затем расправляется принимая вид цилиндрической трубочки. В расправленном состоянии стент за счет большой радиальной жесткости выполняет каркасную функцию, тем самым не давая стенкам желчных протоков спадаться под сдавлением опухолью из вне, в результате чего сохраняется проходимость.
Установленный ранее дренажный катетер можно удалить совсем, а отток желчи будет осуществляться в нормальном физиологичном направлении по желчным протокам в кишечник, просвет которого поддерживается при помощи стента. При этом снаружи у пациента нет никаких катетеров и человек может вести привычный образ жизни.
Наиболее часто используются металлические (нитиноловые) стенты. Это связано со несомненными преимуществами этих стентов:
• Лучшая проходимость и редкая закупорка по сравнению с пластиковыми стентами. Как правило, нитиноловые стенты остаются проходимыми до конца жизни пациента
• Возможность установки за одну процедуру
• Снижается травматичность и риск возникновения осложнений во время вмешательства
Источник
12. Операции на общем печеночно-желчном протоке
В зависимости от сложности и характера патологического процесса и имеющихся условий хирург должен выбрать оптимальный вид оперативного вмешательства на гепатикохоледохе.
Наиболее частым оперативным пособием на общем пече- ночно-желчном протоке является его вскрытие — гепати- ко- или холедохотомия, которую производят с диагности ческой целью для восстановления проходимости желч- ных путей и внутреннего или наружного отведения желчи.
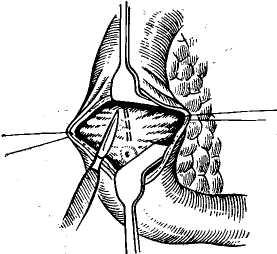
Рис. 45. Супрадуоденальная холедохотомия.
а — общий желчный проток взят на держалки; б — рассечение продольным разрезом общего желчного протока над камнем.
Показанием к холедохотомии служат воспалительные заболевания желчных путей, их рубцовые стриктуры, а также отведение желчи непосредственно из желчных протоков при раке. Необходимость холедохотомии всегда должна определяться индивидуально с учетом клинических данных, характера операционных находок и результата специальных методов исследования (табл. 19).
В типичных случаях холедохотомию производят, вскрывая общий желчный проток в его супрадуоденаль-ном отделе непосредственно над двенадцатиперстной кишкой (рис. 45). Для этого вначале рассекают брюшину печеночно-дуоденальной связки и обнажают гепатико-холедох, переднюю стенку которого берут на лигатуры-держалки. Последние лучше накладывать атравматичес-кими иглами, во избежание подтекания желчи из мест проколов, таким образом, чтобы одновременно перевязать сосуды, пересекающие общий желчный проток. Потягивая за эти держалки, глазным скальпелем вскрывают стенку желчного протока на протяжении 1 см, одновременно удаляя аспиратором поступающую желчь. Во всех случаях вскрытие протока следует производить продольным разрезом, поскольку это не лимитирует величину разреза и выгодно для завершения холедохотомии
любым способом. Если в общем желчном протоке обнаружен камень, иногда удобно, фиксировав его пальцами, рассечь над ним стенку общего желчного протока с последующим наложением на него швов-держалок. Если обнаружить» «гепатикохо-ледох трудно, что перед его вскрытием обязательно следует произвести пробную пункцию, чтобы не ранить
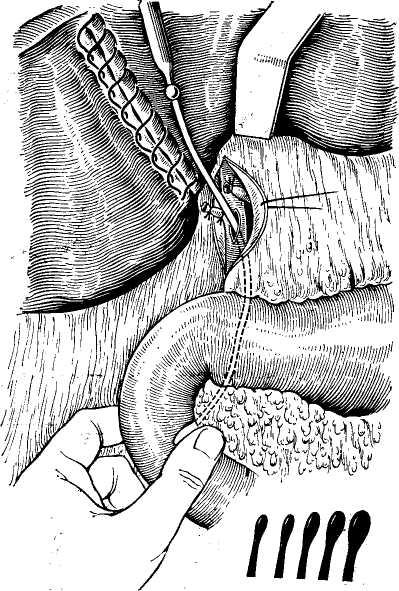
Рис. 46. Трансдуоденальная хо- сосуды.
ледохотомия. В большинстве случаев
обычно производят супра-
дуоденальное вскрытие общего желчного протока, но у отдельных больных при камнях в его интрапанкреатиче-ской части иногда приходится выполнять ретродуоде-нальную холедохотомию. Для этого после мобилизации двенадцатиперстной кишки и головки поджелудочной железы ее ткань рассекают по ходу общего желчного протока, лигируют отдельные кровоточащие сосуды, а затем соответственно проекции камня продольно вскрывают стенку протока.
При вмешательствах на фатеровом сосочке возникает необходимость в трансдуоденальной холедохотомии (рис. 46). Для этого двенадцатиперстную кишку широко мобилизуют по Кохеру. Затем, определив с помощью пальпации или путем зондирования местоположение фа- терова сосочка, на 1—2 см ниже его уровня накладывают швы-держалки и между ними вскрывают просвет двенадцатиперстной кишки поперечным разрезом. Растягивая края разреза крючками, обнажают фатеров сосочек. Ориентируясь на него, рассекают медиальную стенку кишки вместе с прилежащей к ней стенкой об- щего желчного протока или производят папиллотомию. Обычно проведение ретро- или трансдуоденальной хо- ледохотомии приходится сочетать с одновременным су- прадуоденальным вскрытием общего желчного протока, поскольку это облегчает последующее зондирование его, также необходимо для завершения операции наружным дренированием гепатикохоледоха или для наложения холедоходуоденоанастомоза.
Рис. 47. Зондирование общего желчного протока и фатерова сосочка зондами Доли-отти.
Зондирование и восстановление проходимости желчных протоков. После холедохотомии, как правило, производят зондирование желчных путей для обнаружения имеющегося препятствия, уточнения его локализации, а иногда для определения характера патологического процесса. ;В практических условиях чаще всего к этому прибегают при наличии камней желчных протоков или для выявления и устранения стеноза фатерова сосочка.
Зондирование желчных протоков наиболее удобно проводить зондами Долиотти диаметром от 1 до 5 -мм. Обычно вначале исследуют общий печеночный, а также правый и левый внутридолевые печеночные протоки. Затем зондируют терминальный отдел общего желчного протока и проверяют проходимость фатерова сосочка, ко-
Рис. 48. Удаление камней из общего желчного протока.
Щипцами Миризи и ложкой Дежердена; б — проволочной «корзинкой» Дормиа; в — проволочным экстрактором Глазмана; г — катетером Фогарти с надувной манжеткой.
торый в норме должен свободно пропускать зонд диаметром 3 мм (рис. 47), При ,одновременном проведении зондирования и пальпации в большинстве случаев удается определить наличие конкрементов, выявить сужения на протяжении гвпатикохоледоха и установить проходимость фатерова сосочка.
При обнаружении камней их необходимо удалить. Чаще всего это сравнительно легко достигается после перемещения камней к месту холедохотомии с помощью специальных шипцов и ложечками (рис. 48, а). В некоторых случаях применяют аспиратор, который, присасывая к себе мелкие конкременты, позволяет извлечь их из внутрипеченочных- протоков. С этой же целью некоторые хирурги рекомендуют использовать проволочные экстракторы: петлю, или «корзинку» Дормиа (рис. 48, б), Глазмана (рис. 48, в) или катетер Фогарти с надувной манжеткой (рис. 48, г). В отдельных случаях камни приходится дробить и извлекать по частям, а иногда дополнительно вскрывать проток, над местом расположения вколоченного конкремента или производить папиллото-мию.
Весьма часто зондирование желчных протоков производят при стенозах фатерова сосочка, устраняя последний путем бужирования. Это может быть показано при легкой степени сужения сосочка, если почему-либо невозможна папиллосфинктеротомия. В подобных случаях обычно последовательно бужируют фатеров сосочек зондами разного калибра.
Следует отметить, что зондирование общего желчного протока возможно без его вскрытия —через культю пузырного протока. Преимущество такого способа совершенно очевидно, так как это позволяет не прибегать •к холедохотомии. Однако недостатком его является невозможность исследования общего печеночного и внутри-печеночных протоков, в которые провести зонд обычно не удается.
Методы завершения холедохотомии. После холедохотомии основными задачами операции являются создание •свободного оттока желчи- в кишечник и предотвращение возможности рецидива заболевания. В связи с этим применяемые методы завершения холедохотомии могут быть различными как по своим принципам, так и технике оперативного пособия. В обычных условиях для этого используют: 1) глухой шов вскрытого общего печеночно-
желчного протока, 2) наружное дренирование гепатикохоледоха, 3) наложение (билиодигестивных анаетомвзов» В зависимости от характера патологического процесса, условий операции, тяжести состояния больного вопрос о методе завершения холедохотомии должен решаться индивидуально, но предпочтение всегда должно-быть отдано наиболее физиологичному, наименее Травматичному и самому простому по технике способу хирургического пособия.
ГЛУХОЙ ШОВ ГЕПАТИКОХОЛЕДОХА
Глухой шов после холедохотомии ввели в клиническую-практику Tornton (1889) и Магсу (1889).,В начале развития хирургии желчных путей глухой шов общего пече-ночио-желчного протока после его вскрытия служил по-существу основным методом завершения операции (А. А. Бобров, 1899; Courvoisier, 1890; Kehr, 1896; Mayo-Robson, 1898, и др.). Однако в дальнейшем из-за несовершенства техники и частых осложнений большинство’ хирургов отказались от глухого шва гепатикохоледоха и прибегают к нему крайне редко. Глухой шов при холедохотомии вновь начали широко применять Т. А. Грасмик (1961), В. В. Виноградов (1962), И. М. Тальман (1963), В. В. Вахидов и И. А. Рабухин (1965), В. С. Савельев (1968), а за рубежом Mirizzi (1957), Mallet-Guy (1961), Poilleux (1964), Kraus (.1961), Kern (‘1961).
Показаниями к глухому шву раны общего желчного протока обычно служат: il) диагностическая холедохото-мия, при которой устанавливают отсутствие изменений желчных протоков, 2) восстановленная свободная проходимость желчных протоков и фатерова сосочка после удаления из них камней, 3) достаточная ширина просвета гепатикохоледоха, исключающая возможность его сужения, 4) отсутствие гнойного холангита.
При показаниях глухой шов общего желчного протока имеет ряд преимуществ: физиологичность завершения холедохотомии, легкость течения послеоперационного периода, хорошие непосредственные и отдаленные результаты операций (В. В. Виноградов, 1970). Все это делает глухой шов при холедохотомии методом выбора.
Возражения Б. А. Петрова, А. В. Смирнова, Е. В. Смирнова, П. Н. Напалкова и ряда других хирургов против
применения глухого шва протока основаны на устаревших данных и недостаточном числе наблюдений. Техника наложения глухого шва общего желчного протока несложна, но требует тщательности, чтобы обеспечить герметичность линии швов. Наложение шва мы производим атравматическими иглами, используя синтетический неадсорбирующий шовный материал. Зашивание раны общего желчного протока делаем в продольном направлении, непрерывным, обвивным захлестывающим швом, который накладываем частыми мелкими стежками (рис. 49), при этом шовная нить не
Рис. 49. Наложение глу-должна ПрОХОдить через слизистую хого шва на общий желч-
ный проток. оболочку общего желчного протока
и находиться в его просвете во избежание образования на ней конкрементов. После наложения шва его герметичность проверяют, вводя через культю пузырного протока жидкость с помощью шприца. Для подкрепления шва гепатикохоледоха мы используем также смазывание его линии биологическим клеем МК-6, который, быстро по-лимеризуясь, образует прочную пленку (рис. 50), что позволяет полностью избежать подтекания желчи (В. В. Виноградов, Г. Е. Островерхов, 1969).
Несмотря на тщательное ушивание раны гепатикохоледоха, все же в послеоперационном периоде иногда наблюдается подтекание желчи. В связи с этим следует считать обязательным после наложения глухого шва общего желчного протока дренирование брюшной полости по способу Спасокукоцкого.
НАРУЖНОЕ ДРЕНИРОВАНИЕ ЖЕЛЧНЫХ ПУТЕЙ
Для завершения холедохотомии после устранения непроходимости желчных путей часто требуется наружное дренирование общего печеночно-желчного протока.
Наружное дренирование желчных протоков впервые произвел Abbe в 1891 г. В дальнейшем его применяли
Рис. 50. Герметизация глухого шва общего желчного протока циано-криновым клеем.
в качестве основного метода при завершении холедохотомии большинство отечественных хирургов — И. Ф. Бе-резкин (1899), Н. М. Волкович (1908), А. В. Мартынов (1909), Б. К. Филькенштейн (1929), С. П. Федоров (1934) и др., а также зарубежные хирурги iMayo Robson (1897), Cosset (1898), Quenu (1905), W. Mayo (1909), Kehr (1912). До сих пор наружное дренирование остается для многих хирургов по существу главным способом завершения операции на желчных протоках, хотя в последние годы наметилась тенденция использовать его только по строгим показаниям, поскольку иногда оно может служить причиной стойких наружных желчных свищей, рубцовых стриктур желчных протоков или вызывать другие тяжелые осложнения.
Обычно дренирование желчных протоков производят:
1) для удаления инфицированной желчи при холангите,
2) с целью временной декомпрессии желчных путей при воспалительных изменениях гепатикохоледоха, поджелу дочной железы и фатерова сосочка, 3) при невозмож ности завершить холедохотомию другими способами, 4) для предупреждения рубцовых изменений желчных протоков после наложения на них швов, билиодигестив-
ных анастомозов и пластических операций, 5) у больных с желтухой для отведения желчи.
Существует ряд методов наружного дренирования желчных протоков. Наиболее часто применяют дренирование общего печеночно-желчного протока различными Т-образными трубками, дренаж общего печеночного протока по А. В. Вишневскому или общего желчного протока по (Керте, дренирование общего желчного протока через культю пузырного протока, различные транспапиллярные дренажи,- транспеченочный дренаж и, наконец, «погружной» или «скрытый» дренаж для внутреннего отведения желчи (Е. В. Смирнов, 1970; Wilms, 1912; Du-val, 1925, и др.).
Дренирование желчных путей Т-образными трубками. Использовать Т-образный дренаж предложил Dea-ver (1904), а в дальнейшем его широко применял и усовершенствовал Kehr (1908—1913).
Преимуществами Т-образного дренажа являются: 1) возможность одновременного как наружного, так и внутреннего отведения желчи, .2) простота и надежность метода, 3) хорошая фиксация дренажной трубки. В связи с этим многие хирурги рассматривают Т-образный дренаж как способ выбора (С. П. Федоров, 1934; В. М. Ситенко, 1968; Kehr, 1912; Schein, 1966, и др.). Указания на то, что Т-образный дренаж обладает рядом недостатков (трудность извлечения дренажной трубки, возможность ее разрыва, травмы стенки протока при его удалении, образование наружных желчных свищей и стриктур холедйха), нельзя признать достаточно обоснованными. По мнению С. П. Федорова (1934), Cattell (1948), Kehr (1912), Poilleux (1958), эти осложнения обусловливаются неправильной техникой дренирования или плохим качеством дренажных трубок.
Т-образные трубки должны быть прочными и сделаны из высококачественной резины или латекса, причем концы поперечного колена дренажа должны быть укорочены до 3—4 см и должны иметь добавочное отверстие или продольный вырез по своей полуокружности. Поперечную часть дренажа вводят через разрез стенки гепа-тикохоледоха с помощью зажима или щипцов вначале в общий желчный, а затем в общий печеночный проток. Убедившись в правильном положении дренажной труб’ ки, место вскрытия протока плотно ушивают атравмати-ческими швами вокруг ее отводящего колена на уровне
Рис. 52. Дренирование общего печеночного протока одноствольной трубкой (Lane, 1892).
Рис. 51. Наружное дренирование общего печеночного и желчного протока Т-образной трубкой по Керу.
гепатикохоледоха, выводят наружу и дополнительно фиксируют к коже брюшной стенки (рис. 51).
Дренирование желчных протоков одноствольными трубками. Наиболее простым является способ, предложенный Lane (1892). Он дренировал общий печеночный проток, вводя в него резиновую трубку для полного отведения желчи наружу (рис. 52). Главный недостаток такого дренажа — неконтролируемая потеря желчи, вызывающая обезвоживание, истощение и ахолию, поэтому в условиях непроходимости желчных путей этот метод в настоящее время используют лишь при невозможности применить другие методы отведения желчи.
Более целесообразно предложение А. В. Вишневского (1925) использовать для наружного дренирования желчных путей «дренаж—сифон—манометр». Этот метод получил широкое распространение и часто применяется советскими хирургами в качестве стандартного способа операции (А. В. Вишневский, 1951; А. Т. Лидский, 1963; 3. А. Топчиашвили, 1965; П. Н. Напалков, 1971; Б. А. Петров, 1971, и др.).
Дренаж А. В. Вишневского представляет собой одноствольную резиновую трубку с косо срезанным концом,
общего желчного протока (рис. 54). Разрез протока плотно ушивают вокруг дренажной трубки, дополнительно фиксируют последнюю и выводят наружу. Такой способ дренирования обеспечивает одновременно наружное и внутреннее отведение желчи, удобен для дренирования терминального отдела общего желчного протока и реже приводит к перегибу или случайному выпадению дренажной трубки.
Дренаж культи пузырного протока. Наружное дренирование общего желчного протока через культю пузырного протока было предложено Abbe в 1891 г. Этот способ пропагандируют Б. А. Петров (1956), Е. В. Смирнов (1961), П. Н. Напалков (1963), Д. Л. Пиковский (1966) и М. Л. Шор (1966). Преимуществом метода является возможность проведения наружного дренирования желчных путей без холедохотомии. Благодаря этому удается также зашивать место вскрытия общего печеночно-желчного протока для предупреждения недостаточности наложенных швов. Некоторые хирурги видят достоинство дренажа культи пузырного протока в возможности использования капиллярных трубок после холецистэктомии для наружного отведения желчи без
Рис. 53. Наружное дренирование общего печеночного протока по Вишневскому
имеющую боковое окно. Дренаж вводят в общий печеночный проток так, чтобы боковое окно дренажной трубки обеспечивало внутреннее отведение желчи в терминальный отдел общего желчного ‘протока, а то самой трубке желчь отводилась наружу ‘(рис. 53). Поместив дренаж, как показано, его фиксируют кетгутовым швом к наружной стенке гепа-тикохоледоха. Отверстие протока вокруг дренажа герметически ушивают, а сам дренаж выводят наружу. В первые дни после операции дренаж попользуют только для наружного отведения желчи. Затем через 1—2 дня его начинают поднимать так, чтобы отток желчи наружу прекратился, при этом желчь начинает поступать из общего печеночного (протока через боковое окно дренажной трубки в общий желчный проток, а из него в кишечник. Высота, на которую поднимают дренажную трубку для «прекращения по ней желчеистечения, определяет уровень давления, при котором происходит внутреннее отведение желчи.
Дренирование по методу А. В. Вишневского обеспечивает удаление инфицированной желчи из печеночных протоков и одновременно создает условия для оттока желчи в кишечник. Однако он не всегда надежен из-за трудности прочной фиксации дренажной трубки, что часто приводит к ее выпадению или смещению, сопровождаясь подтеканием желчи в брюшную полость. Кроме того, такой дренаж не разгружает терминальные отделы общего желчного протока при наличии там препятствий для оттока желчи и не устраняет возможной ре-гургитации панкреатического сока.
Эти недостатки можно исключить, применив дренаж общего желчного протока по Керте (1903). Такой дренаж представляет собой обычную резиновую трубку с несколькими боковыми отверстиями на конце. Ее вводят через разрез гепатикохоледоха в терминальный отдел
Рис. 54. Наружное дренирование общего желчного протока по Керте.
Рис. 55. Наружное дренирование общего желчного про-гока через культю пузырного протока.
Рис. 56. Наружное транспапиллярное дренирование общего печеночно-желчного протока,
а —дренаж Долиотти; б — Т-образный дренаж Мойнигана — Шампо; в — Т-образный дренаж Каттелла; г — расщепленный дренаж Пиковского.
вскрытия желчных протоков и их дренирования. Наши наблюдения показали, что применение капиллярных дренажей нецелесообразно, так как они не обеспечивают достаточного отведения желчи наружу. Существенным недостатком метода является то, что нельзя дренировать желчные пути через слишком узкий просвет пузырного протока, а также трудность фиксации дренажной трубки. Наконец, необходимость оставлять избыточно длинную культю пузырного протока может служить причиной постхолецистэктомического синдрома.
Техника наружного дренирования желчных путей сводится к следующему. Через культю пузырного протока проводят узкий резиновый катетер или пластмассовую трубочку с добавочными отверстиями на конце (рис. 55). Такой дренаж вводят в дистальный отрезок общего желчного протока на протяжении 4—6 см. Куль-
Рис. 57. Выведение внутреннего конца транспапиллярного дренажа наружу.
а—с помощью подвесной энтеростомии (А. А. Бельц, 1930); б—путем наложения дуоденостомии (Voelcker, 1911); в — через гастростому (Dogliotti, 1958).
тю пузырного протока прочно перевязывают над дренажом кетгутовой лигатурой и подшивают к нему 1—2 швами. Конец дренажной трубки выводят наружу.
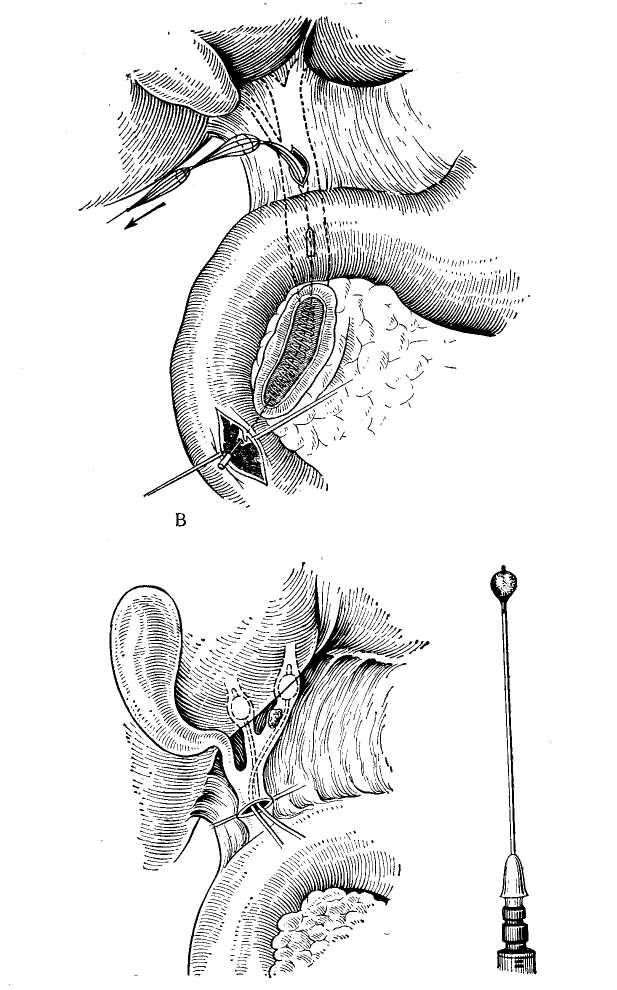
Транспапиллярное дренирование желчных протоков предусматривает проведение дренажной трубки через фатеров сосочек в кишечник (рис. 56). Для дренирования может быть использована обычная дренажная трубка, которую путем холедохотомии или через культю пузырного протока транспапиллярно проводят в двенадцатиперстную кишку (Reiser, I903; Kehr, 1913; Dogliotti, 1958). В других случаях применяют Т-образные трубки с удлиненным внутренним коленом, проводя последнее транспапиллярно в кишечник (Moyriihan, 1905; Cattell, 1948; Champeau, 1966, и др.).
Основным преимуществом транспапиллярного дрени рования является возможность быстро и надежно вос становить проходимость фатерова сосочка и с момента операции достичь, помимо наружного, и внутреннего от ведения желчи. Однако следует подчеркнуть опасность осложнений, часто вызываемых транспапиллярными дре нажами: возникновение послеоперационного панкреати та, попадание в желчные пути дуоденального содержи мого, неконтролируемая потеря желчи, панкреатическо го сока и дуоденального содержимого. Это резко ограничивает показания к использованию метода транс- папиллярного дренирования. • —
Рис. 58. Постоянный внутренний транспапиллярный дренаж общего печеночно-желчного протока по Дювалю—Смирнову.
Наиболее рационально использование транспапиллярного дренирования или дренирования общего печеночно-желчного протока с выведением дренажной трубки через билиодигестивное соустье в кишечник и через него наружу в условиях различных реконструктивных операций на желчных путях, чтобы обеспечить: 1) быструю декомпрессию желчных путей, 2) свободное восстановление наружного и внутреннего оттока желчи, 3) предупреждение недостаточности швов общего желчного протока или наложенного билиодигестивного соустья.
Для этого внутренний конец дренажной трубки, выведенный из ге-патикохоледоха транспапиллярно или через билиодигестивное соустье, далее проводят наружу (рис. 57), используя энтеростомию (А. А. Бельц, 1930; Нерр, 1956; Champeau, 1966), дуоде-•ностомию (Voelcker, 1911) или гастростомию (Dogliotti, 1958). Имеются также предложения использовать при транопагаиллярном дренировании желчных путей наружное выведение дренажной трубки через желудок и пищевод траненазально (Е. С. Футорян, 1965; Е. В. Смирнов, 1969; Durante, 1953).
В ряде случаев при восстановительных операциях на желчных путях дренажную трубку, введенную в общий печеночный проток, помещают свободным концом транспапиллярно в кишечник, но не выводят наружу, используя для постоянного внутреннего отведения желчи (рис. 58) как «скрытый» или «потерянный» дренаж (Е. В. Смирнов, 1961; Wilms, 1912; Duval, 1925, и др.). Этот метод должен быть оставлен из-за частых осложнений в связи с обычно наступающей обтурацией дренажных трубок, требующей дальнейших повторных хирургических вмешательств (В. В.- Виноградов, 1970; Dogliotti, 1958). Ввиду этого рациональнее при необходимости длительного дренирования желчных путей использовать «управляемые» дренажные трубки, которые выводят наружу.
Рис. 59. Наружный транспеченочный дренаж общего желчного протока по. Прадери.
Транспеченочный дренаж желчных путей. Дренажную трубку выводят через внутрипеченочные протоки и царенхиму печени наружу (рис. 59). Метод транспеченочного дренирования желчных путей предложен Praderi (1961). С помощью транспеченочного дренажа отводят желчь наружу, обеспечивая герметичность просвета вскрытого гепатикохоледоха после наложения на него глу-
хого шва, билиодигестивного анастомоза или после операций на фатеровом сосочке.
Для дренирования применяют тонкую резиновую или пластмассовую трубку с боковыми отверстиями. С помощью зонда Долиотти через правый или левый внутри-печеночный проток, «прокалывают» паренхиму печени до ее диафрагмальной поверхности. Надев на конец зонда дренажную трубку, его извлекают. Это позволяет провести дренаж в просвет общего печеночно-желчного протока. Проверив правильность положения дренажной трубки, ушивают просвет общего желчного протока или накладывают с ним билиодигестивное соустье. Наружный конец дренажа фиксируют Z-образным швом к ткани печени и выводят наружу через контрапертуру брюшной стенки.
Сравнивая различные способы наружного дренирования желчных путей, следует подчеркнуть, что каждый из них имеет как свои преимущества, так и недостатки. Применение того или иного способа должно определяться характером операции и имеющимися условиями. Мы в обычных условиях отдаем предпочтение Т-образным дренажам. При резких воспалительных изменениях общего печеночно-желчного протока иногда лучше провести дренирование по А. В. Вишневскому или Керте. Дренирование культи пузырного протока показано, если условия операции, например при папиллосфинктеротомии, позволяют избежать вскрытия общего желчного протока или если необходимо ушивать его и одновременно дре*
нировать. Наконец, при восстановительных и реконструктивных операциях на желчных путях нередко приходится выполнять транспапиллярное или транспеченочное дренирование гепатикохоледоха.
Независимо от применяемого метода при наружном дренировании желчных путей требуется соблюдение принципиальных установок, которые основаны на данных исследования гидродинамики желчеистечения по дренажным трубкам (В. В. Виноградов, Г. Венкатадри, 1973). Прежде всего в гидродинамической системе, которая по существу представляет собой общий печеноч-но-желчный проток, место введения дренажной трубки и направление ее хода не имеют какого-либо значения для наружного отведения желчи. В связи с этим в принципе отведение желчи эффективно обеспечивает любой из применяемых в современной хирургической практике способов наружного дренирования гепатикохоледоха. Значительно большую роль играет диаметр используемых дренажных трубок, так как согласно гидродинами- ческим расчетам, учитывающим суточный дебит желчи, ее вязкость, а также длина трубки, адекватный отток желчи, обеспечивающий полное ее отведение, достигаются лишь при внутреннем диаметре дренажной трубки не .менее 3 мм. Отсюда важно по возможности использовать широкие дренажные трубки, иначе дренаж не будет функционировать или не обеспечит достаточного сброса желчи, отсюда и не будут устранены явления желчной гипертензии. Другим важным фактором, по данным изучения гидродинамики желчевыделения, эффективного наружного дренирования гепатикохоледоха является необходимость выведения дренажной трубки ниже уровня желчных путей во избежание препятствия свободному оттоку желчи.
Для предупреждения опасности осложнений при любых способах наружного дренирования желчных путей всегда необходимо: 1) определить правильное положение дренажа с помощью контрольной операционной холан-гиографии через дренажную трубку, 2) провести дренирование брюшной полости’ для свободной эвакуации желчи при ее подтекании, 3) контролировать функцию дренажа и восстановление свободной проходимости общего желчного протока с помощью рентгеноманометри-ческого исследования для уточнения сроков удаления дренажной трубки.
По нашим наблюдениям, контрольная холангиогра-фия через дренаж должна быть обязательной перед окончанием операции. Она является наиболее надежным методом предупреждения осложнений, обусловленных неправильным положением, перегибом, смещением или обтурацией дренажной трубки.
В качестве стандартного способа дренирования брюшной полости мы обычно применяем дренаж Спасокукоцкого. Он представляет собой простую резиновую трубку диаметром?—8 м;м с боковым окном на конце. Один конец трубки помещают в отверстие Винслоу соответственно месту дренирования общего печеночно-жел-чного протока, а другой конец выводят наружу через брюшную рану. Дренаж фиксируют на лигатуре к задней париетальной брюшине, причем одну из нитей лигатуры проводят через дренажную трубку в ее боковое окно, а другую — снаружи, и их завязывают на наружном конце трубки. Обычно такой дренаж надежно предупреждает желчеистечение в свободную брюшную полость даже при подтекании в нее желчи. При отсутствии желчеистечения по дренажу последний обычно удаляют на 3—5-й день.
Оптимальные сроки удаления дренажа желчного протока составляют 2—3 нед. Однако это необходимо контролировать с помощью- послеоперационного рентгенома-нометрического исследования. Если оно указывает на задержку восстановления функциональной проходимости гепатикохоледоха и фатерова сосочка, то сроки удаления дренажа должны быть соответственно увеличены до стойкого восстановления свободного нормального желчевыделения.
Ряд хирургов рекомендуют использовать дренажи для введения антибиотиков и промывания желчных про токов. Однако это нельзя считать рациональным из-за опасности добавочного инфицирования желчных путей, возможности холангио-сосудистого рефлюкса и других осложнений, которые могут вызывать «дренажную лихо радку», отягощая течение послеоперационного периода. Мы прибегаем к промыванию желчных протоков только по специальным показаниям, например при холангиоста- тическом гепатите. -/
Наши наблюдения и данные других хирургов показывают, что при наружном дренировании желчных путей отмечается высокая летальность, хотя она значительно
меньше, чем ‘при наложении глухого шва и желчеотводя-щих соустий гепатикохоледоха. Отсюда в современных условиях наружное дренирование желчных путей уже не может рассматриваться в -качестве ведущего метода завершения холедохотомии; оно должно применяться по соответствующим строгим показаниям, когда может служить методом выбора.
ВНУТРЕННЕЕ ОТВЕДЕНИЕ ЖЕЛЧИ ИЗ ЖЕЛЧНЫХ ПРОТОКОВ
При непроходимости магистральных желчных протоков часто требуется завершение операции внутренним отведением из них желчи. Это диктуется абсолютными показаниями при неустранимой обтурации гепатикохоледоха для предупреждения рецидива заболевания или невозможности применить другие способы операции.
Методы оперативных вмешательств для внутреннего отведения желчи зависят от: 1) характера патологического процесса (желчнокаменная болезнь, панкреатит, стеноз фатерова сосочка, опухоль и т. д.), 2) уровня обтурации гепатикохоледоха, 3) условий операции, диктующих наиболее целесообразный способ ее проведения. В связи с этим хирургические вмешательства весьма разнообразны и могут производиться на фатеровом сосочке, на гепатикохоледохе или внутрипеченочных желчных протоках с наложением тех или иных билиодиге-стивных анастомозов.
Интрадуоденальные билиодигестивныё анастомозы
Внутридуоденальное отведение желчи обычно приходи-ся применять при камнях, стенозах, а иногда и при опухолях фатерова сосочка. Относительным показанием является невозможность наложения билиодигестивного соустья с общим печеночно-желчным.протоком вследствие его узости или воспалительных изменений. Наряду с ^тим при множественном холедохолитиазе и сдавлении общего желчного протока на протяжении, вызванном панкреатитом, Рубцовыми стриктурами или распространением опухоли, такие олерации теряют смысл, так как не обеспечивают отведения желчи.
Рис. 60. Папиллотомия при камне фатерова сосочка.
Преимуществом- наложения интрадуоденальных би-лиодигестивных анастомозов является создание наиболее физиологических условий оттока желчи по естественному пути. Однако существенными недостатками таких анастомозов следует считать: 1) сложность оперативной техники, 2) трудность формирования достаточно широкого соустья и обеспечения полной декомпрессии желчных путей, 3) частоту послеоперационных осложнений. В связи с этим В. С. Савельев (1968), О. Б. Милионов (1969), Б. А. Петров (1971) и другие хирурги резко ограничивают вмешательства на фатеровом сосочке наложением соустья непосредственно с гепатикохоледохом, хотя вряд ли это правильно, поскольку все эти операции должны иметь свои строгие показания.
Трансдуоденальная папиллотомия впервые была произведена McBurney (1891) для удаления камня фатерова сосочка. В дальнейшем ее стали систематически применять при ущемленных камнях сосочка, когда удаление их путем супрадуоденальной холедохотомии оказывалось невозможным.
Техника операции (рис. 60) состоит в мобилизации двенадцатиперстной кишки по Кохеру, после чего производят поперечную дуоденотомию на уровне фатерова сосочка. Разведя рану, фиксируют пальцами -фатеров сосочек с вклиненным в нем камнем. Рассекая затем скальпелем край сосочка, обнажают и удаляют камень.
Наблюдающееся небольшое кровотечение обычно оста навливается самостоятельно и не требует наложения! швов. Сшивание слизистых оболочек фатерова сосочка и двенадцатиперстной кишки мы в настоящее время нет производим из-за опасности случайного повреждения панкреатического протока и реактивного воспаления со- сочка вокруг наложенных лигатур. Операцию заканчи- вают наложением кишечного шва на стенку двенадцати- перстной кишки.
Трансдуоденальная холедоходуоденостомия была предложена Kocher в 1894 г. Он наложил анастомоза терминальной части общего желчного протока с двенад цатиперстной кишкой над фатеровым сосочком после удаления камня, располагавшегося препапиллярно в общем желчном протоке. В дальнейшем эту операцию рекомендовали ряд хирургов для удаления камней и при стенозе фатерова сосочка. Л.М. Шор (1968) и Е. В. Смир нов (1969) вообще рассматривают трансдуоденальную холедоходуоденостомию как способ выбора для внутрен него дренирования желчных путей и видят ее преимуще-ство в возможности предотвратить осложнения, отмеча ющиеся при супрадуоденальной холедоходуоденостомии.
Мы не можем отдавать предпочтение внутренней хо- ледоходуоденостомии как методу выбора. Прежде всего она имеет ограниченные показания из-за частой блокады выше расположенных участков общего желчного прото- ка при холедохолитиазе, индуративном панкреатите и Рубцовых изменениях общего желчного протока. Кроме того, при наложении такого соустья часто трудно сде- лать его достаточно широким, вследствие чего возникает застой желчи и стойкий дигестивно-билиарный реф люкс. Наконец, нерассеченный фатеров сосочек при его сужениях может поддерживать обтурацию панкреатите ского протока и хронический панкреатит. С учетом всего этого мы ограничиваем показания к трансдуоденально холедоходуоденостомии лишь отдельными случаями вко лоченных камней дистального- отдела общего желчного протока при невозможности их удаления с помощью па пиллосфинктеротомии.
Техника внутренней холедоходуоденостомии следую щая (рис. 61). Двенадцатиперстную кишку мобилизуют по Кохеру и поперечно вскрывают на уровне фатерова сосочка. Над местом расположения камня слизистую оболочку задней стенки двенадцатиперстной кишки бе
Рис. 61. Внутренняя трансдуоденальная холедоходуоденостомия.
рут на швы-держалки, между которыми скальпелем рассекают стенки кишки и протока. Удалив камень останавливают кровотечение и атравматическими узловыми швами сшивают слизистые оболочки желчного протока и двенадцатиперстной кишки по всей окружности соустья. Операцию заканчивают зашиванием раны стенки двенадцатиперстной кишки.
Помимо описанной техники, отдельные ее модифика-
ции привоДЯТ Lorenz (1923)’ Moszkowicz (1924), Mirizzi (1925), но эти модификации не получили широкого рас пространения.
Папиллосфинктеротомия. Операция была предложена Archibald (1913) для рассечения сфинктера Одди с Целью лечения хронического панкреатита. В дальнейшем, когда было установлено, что стеноз фатерова сосочка служит одной из частых причин непроходимости желчных путей и панкреатических протоков, папилло-сфинктеротомия получила широкое распространение Doubilet, 1937; Fritsch, 1958; Dogliotti, 1958; Mallet-Guy,
nini; Arifnoff 1947, Hess,1961,Pi-Figureas 1969; Stefa-nini, 1968, и др.). В СССР она впервые .была применена В. В. Виноградовым в 1954 г. Затем ее начали применять А. А. Шалимов (1958), Н. А. Захаров (1964) Д. Л Пиковский (1969), А. В. Вельский 1966) А. В. Смирнов (1972) и др
В настоящее время папиллосфинктеротомия считает ся основным оперативным вмешательством на фатеровом сосочке в условиях его непроходимости при холедохоли тиазе, стенозе папиллы и хроническом панкреатите. Это определяется тем, что при описанных патологических co- стояниях, особенно при их сочетании для восстановле ния оттока желчи и панкреатического’сока требуется рассечение запирательного аппарата фатерова сосочка. Рекомендуемые Colp и Doubilet (1937), Я. Р. Бяликом (1968) и В. Р. Пурмалисом (1970) способы рассечения фатерова сосочка через общий желчный проток специ- альными инструментами или электроножом под эндоско- пическим контролем не получили распространения. Боль- шинство хирургов при папиллосфинктеротомии применя- ют трансдуоденальный доступ. Для этого мобилизуют по Кохеру двенадцатиперстную кишку, освобождая от под лежащих тканей вертикальную часть ее и немного— нижнюю горизонтальную часть. Мобилизованную кишку вскрывают поперечным разрезом несколько ниже уров- ня сосочка, что определяют путем зондирования общего желчного протока, используя для этого холедохотомию или культю пузырного протока.
Проведение самой папиллосфинктеротомии может предусматривать «тотальную сфинктеротомию», когда на протяжении 2—2,5 см полностью рассекают весь фате ров сосочек и его мышечные элементы (Goinard, 1958J Hess, 1961; Poilleux, 1966; Pi-Figueras, 1966; Stefaninj 1967). При этом по существу создается внутренний хо ледоходуоденоанастомоз. Однако при недостаточном диаметре билиодигестивного соустья здесь может наб людаться рефлюкс дуоденального содержимого в желчные пути и панкреатические протоки из-за полного вык лючения запирательного аппарата фатерова сосочка. В связи с этим В. В. Виноградов (1962), Fritsch (1958) Roux (1965) и другие хирурги производят «неполную папиллосфинктеротомию», рассекая фатеров сосочек на| протяжении 1 —1,5 см, вследствие чего выключают толь ко общий сфинктер фатерова сосочка, а запирательньй аппарат самих желчных и панкреатических протоков со храняют. Это предупреждает опасность дигестивно-би лиарного рефлюкса. Наконец, Н. А. Захаров (1963) Dogliotti (1958) и Olivier (1961) часто ограничиваются лишь папиллотомией, рассекая фатеров сосочек на про тяжении 0,5—1 см, сохраняют его сфинктер при одновре
менном восстановлении нормальной проходимости желчных путей. Mallet-Guy (1959) определяет величину разреза фатерова сосочка в соответствии с показателями холангиоманометрии, Ameida (1959) рассекает фатеров сосочек, так, чтобы через него свободно проходил зонд диаметром 9 мм. Arianoff (1968) полагает, что длина разреза сосочка должна соответствовать диаметру общего желчного протока. По нашим наблюдениям, величина разреза должна определяться индивидуально. Разрез должен полностью устранить сужение фатерова сосочка и восстановить свободный отток желчи и панкреатического сока, одновременно сохранив сфинктерный аппарат для предотвращения дигестивно-билиарного рефлюкса.
Рассекать фатеров сосочек следует по его передне-наружной стенке соответственно «11 часам», чтобы не вызвать кровотечения или случайного повреждения панкреатического протока. Разрез производят по желобоватому зонду или на специальном инструменте, проведенном через фатеров сосочек, скальпелем или ножницами. Имеется также предложение использовать для этого луч лазера (А. А. Вишневский, Э. В. Гришкевич, 1973).
Для лучшего оттока желчи и предупреждения ресте-ноза при папиллосфинктеротомии клиновидно иссекать переднюю стенку фатерова сосочка рекомендуют Н. А. Захаров (1963), Fritsch (1958), Kourios (1966), рассекать перегородку между желчным и панкреатическим протоками — Reynolds (1955), а также полностью иссекать интрадуоденальную часть ампулы фатерова сосочка— Goinard (1960). Следует отметить, что все это усложняет операцию, а кроме того, при применении этих методов полностью разрушается запирательный аппарат .сосочка. .
По рассечении фатерова сосочка многие хирурги с Целью гемостаза и предотвращения рестеноза прибегают к так называемой папиллосфинктеропластике, сшивая слизистую оболочку фатерова сосочка со слизистой оболочкой двенадцатиперстной кишки. Напротив, Doubilet (1948) и Arianoff (1968) не накладывают швов, считая это опасным из-за возможности прошивания панкреатического протока и возможности возникновения воспал£-иия. Наш опыт, особенно результаты послеоперационных эндоскопических наблюдений, полностью подтверждает Необходимость отказа от папиллосфинктеропластики.
Рис. 62. Папиллосфинктеротомия с папиллосфинктеропластикой.
Поскольку в первые дни после операции может на-блюдаться нарушение оттока желчи, большинство хирург гов применяют при папиллосфинктеротомии наружное дренирование гепатикохоледоха для временной декомп-рессии желчных путей и предотвращения рефлюкса жел-чи в панкреатический проток во избежание послеопера ционного панкреатита. Наиболее оправдано препапил-лярное дренирование гепатикохоледоха Т-образным дре нажем или дренажем культи пузырного протока (Д. Л. Пиковский, 1964; П. Н. Напалков, 1968; Doubilet, 1948; Arianoff, 1966; Kourios, 1966; Pi-Figueras, 1966, и др.)- Применявшиеся раньше транспапиллярные дре-нажи в настоящее время оставлены из-за вызываемых ими осложнений. Согласно нашим наблюдениям, наруж-ное дренирование желчных путей не предотвращает уг-розы послеоперационных осложнений после папилло-сфинктеротомии, и мы проводим его по общим показа-ниям. Техника операции папиллбсфинктеротомии пред-ставлена на рис. 62.
Внутреннее отведение желчи из общего печеночно-желч-
ного протока может быть достигнуто наложением его соустья с желудком, двенадцатиперстной или тонкой
кишкой. При этом в зависимости от имеющихся условий предложены и применяются различные оперативные методы, отличающиеся как по своим принципам, так и по технике.
Соустье общего печеночно-желчного протока с желудком. Внутреннее отведение желчи из гепатикохоледоха в желудок применяют редко. В начале развития хирургии желчных путей к нему иногда прибегали Quenu (1905), Tuffier (1905), Kehr (1913). По данным отечественной литературы, такие операции производились А. Н. Бакулевым (1931), И. Л. Брегадзе (1959), Н. С. Ма-кохой (1964), И. Н. Ищенко (1966), Я. Д. Витебским (1967), Э. И. Гальпериным (1969), В. В. Виноградовым (1972) и другими хирургами.
Показанием к желудочному соустью служат случаи, когда для отведения желчи не могут быть использованы двенадцатиперстная или тонкая кишка. В обычных условиях анастомоз желудка с гепатикохоледохом чаще нерационален из-за неудобства анатомических соотношений, технической сложности вмешательства и опасности быстрого рубцевания соустья вследствие его сдавления мощной желудочной мускулатурой.
Техника операций различна. В наших наблюдениях обычно применялось латеро-латеральное соустье (рис. 63). Для этого вскрывают просвет общего печеночно-желчного протока и желудка, причем формирование соустья производят на скрытом дренаже с помощью узловых шелковых швов и дополнительно фиксируют кисетными швами к протоку и желудку. После этого перитонизируют линию швов вокруг наложенного анастомоза.
Среди описываемых в литературе методов можно указать на метод Дрегстеда (1943), когда анастомоз накладывают на дренажной трубке, проводимой из гепатикохоледоха в желудок, и над ней производят сшивание желудочной стенки наподобие гастростомы по Вит-целю. Mammana (1955) применяет «тубопапиллярный анастомоз». Пересеченный общий желчный проток, конец которого вывернут в виде манжетки, имплантируют в просвет желудка, создавая тем самым клапан для предупреждения дигестивно-билиарного рефлюкса. Feretis (1959) соединяет соустьем конец в конец пересеченный гепатикохоледох с трубкой, формируемой из большой кривизны желудка. Я. Д. Витебский (1967) в ряде слу-
Рис. 63. Наложение латеро-латерального соустья общего печеночно> желчного протока с желудком на погружном дренаже (В. В. Виноградов, 1972).
чаев использовал «инвагинационное соустье». Пересечен ный общий желчный .проток он вшивал в небольшой поперечный разрез желудка, погружая в него конец про тока, образующего клапан в виде хоботка. Все эти спо собы не получили широкого распространения и ограни чиваются описаниями отдельных наблюдений. : :
Соустье общего печеночно-желчного протока с две надцатиперстной кишкой. В условиях непроходимости желчных путей гепатико- и холедоходуоденостомия яв ляются наиболее частыми оперативными вмешательст вами. По абсолютным показаниям они применяются при
полной обтурации печеночно-желчного протока вследствие травматических повреждений, рубцовых стриктур, индуративного панкреатита, стенозе фатерова сосочка и при раковых опухолях. Часто эти операции приходится производить по относительным показаниям: осложненные формы холецистита, холедохолитиаз, воспалительные изменения желчного протока, панкреатит, холангит, а также атония желчных протоков с их резким расширением.
Если раньше показания к гепатико- и холедохосто-мии значительно суживались из-за технических сложностей и опасности послеоперационных осложнений, то в последние годы многие хирурги считают эти операции методом выбора-(В. С. Савельев, 1968; Я. Л. Ульманис, 1969; В. В. Виноградов и др., 1972; А. А. Вишневский и др., 1972; А. В. Гуляев и др., 1972).
Как указывают многие авторы, при холедохолитиазе необходимость операции диктуется как наличием самих камней желчных протоков, так и сопутствующими изменениями желчных путей. При множественных камнях-микролитах и замазкообразном детрите, когда нельзя быть уверенным в их удалении и когда возможен рецидив заболевания, необходимо наложение желчеотводя-щего соустья.
Внутреннее отведение желчи обязательно также при сопутствующих изменениях желчных путей — резком их расширении и атонии с явлениями желчной ги-пертензии, холангиостаза и холангита, особенно при сочетании холедохолитиаза с изменениями и блокадой терминальных отделов холедоха (С. В. Рынейский, Ю. И. Морозов, 1968; Я. Л. Ульманис, 1969; В. В. Виноградов и др., 1972).
Другим, патологическим процессом, при котором нередко требуется наложение холедохо- или гепатикодуо-деноанастомоза, является холецистопанкреатит. Непроходимость общего печеночно-желчного протока обычно служит главным показанием к такой операции. Она оправдана не только при полной обтурации, но и при динамической непроходимости общего желчного протока, если его полное сдавление отсутствует, но имеется выраженная желчная гипертензия. Кроме того, в результате отведения желчи, устраняющего желчную гипертензию, холагиостаз и холангит, Обратное развитие приобретают и явления панкреатита (В. В. Виноградов, 1972).
Нередко показанием к внутреннему отведению желчи из гепатикохоледоха в двенадцатиперстную кишку слу- жит стеноз фатерова сосочка. Обычно это имеет место: 1) при распространенных стенозах фатерова сосочка, особенно сочетающихся со сдавленней терминального отдела общего желчного протока при панкреатите, и од- ного вмешательства на сосочке недостаточно для оттока желчи, 2) при сочетании стеноза фатерова сосочка со множественным холедохолитиазом и необходимости создания условий для отведения желчи непосредственно из общего желчного протока, 3) при резком расширении желчных протоков, когда сохраняется их динамическая непроходимость и холангиостаз.
В этих условиях супрадуоденальная холедоходуоде-ностомия несомненно имеет ряд преимуществ перед па-пиллосфинктеротомией, не обеспечивающей достаточно- го оттока желчи, поскольку блокада общего желчного протока обычно возникает выше уровня фатерова сосочка. Однако холедоходуоденоанастомоз и папиллосфинк-теротомию не следует рассматривать как конкурирующие между собой операции, и наиболее правильно производить их по соответствующим показаниям. Более того, как показали наши наблюдения, в некоторых случаях целесообразно сочетать наложение наружной супра-дуоденальной холедоходуоденостомы с одновременной папиЛлосфинктеротомией с целью обеспечения отведения как желчи, так и панкреатического сока.
При травматических повреждениях и Рубцовых стриктурах желчных путей наложение гепатико- ‘или холедо-ходуоденоанастомоза нередко является наиболее целесообразным способом реконструктивной операции для внутреннего отведения желчи. Основные преимущества таких операций — их меньшая травматичность и меньшая техническая сложность по сравнению с другими оперативными методами. Однако в ряде случаев имеющиеся условия, напротив, затрудняют или делают нерациональным отведение желчи в двенадцатиперстную кишку и от такой операции приходится отказываться. Показанием к холедохо- или гепатикодуоденоанастомо- зу при опухолях терминального отдела общего желчного протока обычно служит невозможность выполнения об- ходного соустья с желчным пузырем. Такие условия воз- никают, если ранее было произведено удаление желчно- го пузыря или имеется его блокада вследствие прораста-
ния опухолью области конфлуенса. В подобных случаях, отведение желчи непосредственно из гепатикохоледоха является единственным оперативным методом, целесообразность которого не должна вызывать сомнений.
Предлагаемые в настоящее время способы холедохо-дуоденостомии и гепатикодуоденостомии отличаются как . принципами, так и техникой проведения этих операций.
Супрадуоденальная холедоходуоденостомия впервые была выполнена Riedel (1888) и независимо от него Schprengel (1891). В России ее первым произвел С. И. Спасокукоцкий (1911). В дальнейшем холедоходуо-деностомию применял лишь эпизодически Sasse (1913), но со временем она находит все более широкое применение благодаря работам советских хирургов: А. Ю. Озо-лияга (1927), С. И. Спасокукоцкого (1929), Т. А. Грас-мика (1929), В. В. Лаврова (1929), Н. Н. Теребинского (1929), С. П. Федорова (1934) и И. М. Тальмана (1937), а также зарубежных авторов: Jurasz (1923), Florken (1923), Finsterer (1932).
В настоящее время супрадуоденальная холедоходуоденостомия рассматривается как один из главных методов завершения операции после вскрытия общего пече-ночно-желчного протока, когда необходимо обеспечить постоянное отведение желчи ло абсолютным или относительным показаниям.
Однако наложение холедоходуоденоанастомоза нерационально при: 1) обтурации желчных протоков выше места наложения соустья, 2) узком печеночно-желчном протоке и невозможности создания широкого анастомоза, 3) изменениях стенок общего желчного протока или двенадцатиперстной кишки, если’ есть опасность развития недостаточности швов анастомоза, 4) дуоденальном стазе и развившейся из-за стойкого дигестивно-билиар-ного рефлкжса восходящей инфекции желчных путей,. 5) близком расположению опухоли к соустью, которая может вызвать нарушение оттока через него желчи.
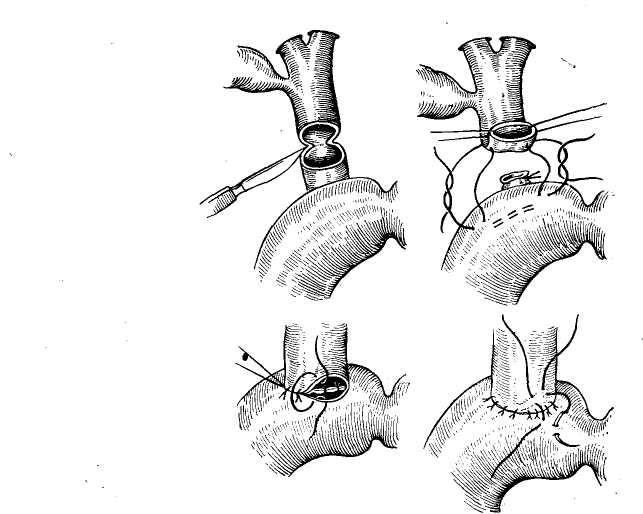
В настоящее время большинство хирургов использует латеро-латеральные соустья общего желчного протока с двенадцатиперстной кишкой. При проведении этой операции наибольшее распространение получили способы, предложенные Sasse (1913), Jurasz (1923), когда общий желчный проток вскрывают продольно, а двенадцатиперстную кишку — поперечно с наложением на соустье непрерывного двухрядного шва (рис. 64, а). Способ раз-
работанный Florken (1923), заключается в том, что об- щий желчный проток и двенадцатиперстную кишку вскрывают продольно с наложением на соустье внутрен- него ряда швов непрерывным кетгутовыми швами (рис. 64, .б). По способу, предложенному Finsterer (1932), про- изводят продольный разрез общего желчного протока и двенадцатиперстной кишки, соустье накладывают следующим образом, внутренний ряд швов непрерывным кетгутом, наружный — узловыми шелковыми швами (рис. 64, в). Наконец, вскрывают общий желчный проток поперечным, а двенадцатиперстную кишку—продольным разрезом с наложением соустья двухэтажными. узловы- ми шелковыми щвами .(метод Роуленда — Миризи) >(рис. 64, г). Кроме того, С. (В. Рынейсхий (1968) предложил производить наложение холедохоанастомоза механическим швом, используя сшивающий аппарат НЖКА.
Главным условием, обеспечивающим хорошие непосредственные и отдаленные результаты холедоходуоде-ностомии, является предупреждение недостаточности швов соустья и его последующего сужения, так как оно ведет к застою желчи и развитию восходящей инфекции . в системе желчных путей.
По наблюдениям В. В. Виноградова (1956), А. Н.Бакулева (1963), В. А. Вишневского (1969), Я. Л. Ульма-ниса (1969), Finsterer (1932), Bernhard (1932), Rathcke (1956) и хдр., всегда необходимо накладывать широкое соустье, уменьшающее опасность дигестивно-билиарного рефлюкса и послеоперационного холангита.
Ширина сформированного холедоходуоденоанастомо-за должна быть не менее 3—4 см, поскольку в послеоперационном периоде постепенно происходит его сужение до половины первоначальной величины (Я. Л. Ульма-нис). Для создания такого широкого соустья необходимо: 1) производить продольный разрез общего желчного протока и поперечное рассечение дуоденальной стенки. 2) вскрывать на достаточном шротяжении просвет протока и кишки, 3) накладывать швы, не суживающие ана- стомоз.
Целесообразность вкрытия общего желчного протока с помощью продольной холедохотомии диктуется прежде всего тем, что это не лимитирует величину разреза. Этому же требованию отвечает поперечный разрез двенадцатиперстной кишки, который, кроме того, обеспечивает лучшую адаптацию краев соустья, не нарушает
Рис. 64. Наложение супрадуоденального холедоходуоденоанастомоза. а —способ Зассе—Юраша; б — способ Флеркена; в — способ Финстерера- г — способ Роуленда—Миризи.
кровоснабжения кишечной стенки и вследствие перистальтики кишки способствует замыканию наложенного анастомоза, предупреждая дигестивно-билиарный peф люкс.
Для наложения холедоходуоденоанастомоза многие хирурги используют обычный двухэтажный шов, накладывая его внутренний ряд непрерывным кетгутом или
узловыми швами, наружный — узловыми шелковыми швами. По нашим данным, более рационален одноряд- ный узловой шов на атравматической игле из синтети- ческого материала. Преимущество такого шва заключа- ется в лучшей адаптации краев соустья, предупреждении его деформации, отсутствии нарушений кровообращения и меньшей опасности сужения анастомоза при достаточ ной надежности герметизации линии швов (Е. М. Баг- ненко, 1969; В. В. Виноградов, В. А. Вишневский, 1970, • и др.)- Для дополнительной герметизации анастомоза может быть использован также биологический клей МК-6 (В. В. Виноградов, Г. Е. Островерхов, 1969).
При наложении холедоходуоденоанастомоза
Н. В. Вольфензон (1925), С. В. Рынейский (1968), Ju- rasz (1923), Saupault (1961) и др. подчеркивают иеобхо- димость располагать соустье возможно ниже, в ретро-дуоденальной части общего желчного протока для уменьшения величины «слепого мешка» во избежание развития в нем явлений застоя и воспаления. Однако, как показывают наблюдения Florken, Finsterer и Bernard, a также наши данные, при достаточно широком соустье осложнения обычно не возникают. Наряду с этим стрем- . ление накладывать анастомоз с ретродуоденальным от- делом общего желчного протока может значительно осложнить операцию. С учетом указанных предпосылок нами была разработана и успешно применяется следующая техника операции (В. В. Виноградов, 1956—1972). Вначале выделяем переднюю поверхность общего пече-ночно-желчного протока и широко мобилизуем по Кохе-ру двенадцатиперстную кишку. Непосредственно у стенки двенадцатиперстной кишки продольным разрезом на протяжении 3—4 см вскрываем общий желчный проток. Соответственно этому уровню в поперечном направлении, но несколько меньшим разрезом вскрываем двенадцатиперстную кишку. Последнее следует производить в постбульбарной ее части во избежание регургитации желчи в желудок. Формирование анастомоза начинаем с нижнего угла его, накладывая симметрично швы, ис- пользуя тонкий шелк или нейлон на атравматических иглах. При наложении швов вкол иглы производим сна- ружи, а ее выкол—изнутри просвета желчного протока или кишки. По мере наложения швов берем их на от- дельные зажимы, которые помещаем по краям раны, прокладывая между ними марлевые салфетки, чтобы не
Рис. 65., Этапы наложения латеро-латерального супрадуоденального холедоходуоденоанастомоза (В. В. Виноградов, 1962).
запутать лигатуры. Закончив наложение швов, начинаем последовательно завязывать их один за другим в направлении от нижнего угла анастомоза к верхнему (рис. 65). По окончании наложения швов линия анастомоза может быть перитонизирована за счет подшивания пери-тонеального покрова печеночно-дуоденальной связки к стенке двенадцатиперстной кишки или дополнительного покрытия биологическим клеем МК-6. При угрозе недостаточности швов анастомоза для декомпрессии желчных путей используем наружный разгрузочный транспе-ченочный дренаж, ‘который из двенадцатиперстной кишки через соустье, печеночные протоки и ткань печени выводим наружу. Скрытые дренажи нами не применяются, поскольку они нередко служат причиной осложнений.
Гепатикодуоденостомия. При патологическом процессе общего печеночного протока нередко приходится применять гепатикодуоденоанастомоз. По существу эта oпe-
рация имеет те же показания, что и холедоходуоденосто- мия. Однако ее редко выполняют при блокаде желчных протоков, вызванных холедохолитиазом, панкреатитом;,. стенозом фатерова сосочка. К ней чаще всего прибегают при обтурации гепатикохоледоха Рубцовыми стриктурами или прорастанием опухолью области конфлуенса. Методом выбора является латеро:латеральное соустье общего печеночного протока с двенадцатиперстной кишкой. Проведение такой операции должно предусматривать: 1)наложение соустья на общий печеночный проток возможно ниже с целью уменьшения величины «слепого мешка» и сохранения сфинктера Миризи, который препятствует развитию дигестивно-билиарного рефлюкса,
достаточную мобилизацию двенадцатиперстной киш ки для свободного подведения к общему печеночному — протоку во избежание натяжения швов анастомоза,
продольное вскрытие печеночного протока и попереч ное вскрытие двенадцатиперстной кишки, создающих оп тимальные условия для образования соустья, 4) наложе ние широкого анастомоза, 5) наложение узловых атрав- матических швов. При этом сама техника операции такая, как при супрадуоденальной холедоходуодено- стомии.
В условиях восстановительных и реконструктивных операций на общем печеночно-желчном протоке в неко торых случаях приходится накладывать соустье с две- надцатиперстной кишкой конец в бок. .
Я. Д. Витебский (1968), Mammana (1955), Sterling (1955), Arianoff (1968) вообще рекомендуют это как ме- тод выбора с целью избежать инфекции желчных путей и образования’слепого мешка общего желчного протока.. Однако такую точку зрения не разделяют большинство хирургов из-за сложности оперативной техники. Кроме того, эти операции не могут быть применены при непро- ходимости фатерова сосочка вследствие опасности пан- креатического стаза в результате перевязки дистального участка общего желчного протока.
Для наложения термино-латерального соустья наибо-лее часто используют способ, предложенный Kehr (1903—1913), который в качестве стандартной операция рекомендует в настоящее время Champeau (1952), Que-nu (1959), Soupault (1961) и др. При этом вначале об-щий печеночно-желчный проток выделяют из элементов печеночно-дуоденальной связки и пересекают. Дисталь-
Рис. 66. Этапы наложения термино-латерального анастомоза общего желчного протока с двенадцатиперстной кишкой и перитонизация сформированного соустья.
ный его конец перевязывают, а проксимальный выделяют по протяжению до 1 см по всей окружности. Соответственно ширине протока вскрывают просвет двенадцатиперстной кишки и формируют соустье, используя однорядные или двухрядные узловые нейлоновые швы на атравматической игле!(рис. 66).
Различные способы наложения термино-латерального соустья гепатикохоледоха с двенадцатиперстной кишкой предложены также М. X. Камаловым (1959), Е. В.Смирновым (1961), Г. Г. Каравановым (1966), Я. Д. Витебским (1967), W. Мауо (1905), Desjardins (1911), Drags-tedt (1943), Walton (1944), Mammana (1955), Sterling (1955), Grassi (1969). Однако эти операции не получили широкого распространения в связи со сложностью оперативной техники и неудовлетворительными результатами, а также трудностями сформировать достаточно широкое соустье. В связи с этим термино-латеральное
соустье гепатикохоледоха с двенадцатиперстной кишкой обычно является вынужденной операцией, когда при слу чайном повреждении, стриктурах и резекции общего желчного протока, по словам С. П. Федорова, «ничем иным нельзя помочь больному».
Соустья общего печеночно-желчного протока с тонкой кишкой. Внутреннее отведение желчи из общего печеночно-желчного протока в некоторых случаях целесообраз- но осуществлять, накладывая соустья с тонкой кишкой— холедохо- или гепатикоэнтероанастомоз. Необходимость таких операций иногда возникает при осложнениях .желчнокаменной болезни и холецистита, особенно когда вследствие изменений двенадцатиперстной кишки или дуоденостаза нельзя наложить холедоходуоденоанасто-моз. 3. И. Гальперин (1969), О. Б. Милонов (1969), А. И. Краковский (1972), Hollender (1970) и другие авторы видят в подобной ситуации принципиальное преимущество отведения желчи в тонкий кишечник благодаря возможности избежать кишечный рефлюкс и восходящую инфекцию желчных путей и предлагают расширить показания к этим операциям. Однако, по нашим наблюдениям, последнее не может иметь решающего значения, а сложность операции и их результаты вынуждают огра ничивать их применение и отдавать при прочих равных условиях предпочтение билиодигестивным анастомозам с двенадцатиперстной кишкой.
Наиболее частым показанием к анастомозам гепати-жохоледоха с тонкой кишкой служат травматические повреждения и рубцовые изменения желчных протоков. Обычно это определяется самим характером оператив- :ных методов, применяемых для» отведения желчи в создавшихся условиях и предлагаемых И. Л. Брегадзе, П. А. Ивановым (1965), И. Н. Ищенко (1966), В. В. Виноградовым, В. А. Вишневским, В. И. Кочиашвили. (1972), Dogliotti (1958), Quenu (1959), Hess (1961), Sau- pault (1961), Patel и Leger (1969).
В ряде случаев билиодигестивное соустье общего пе- ченочно-желчного протока с тонкой кишкой применяют при непроходимости желчных путей, вызванной опухолями. На целесообразность его наложения при паллиатив- ных операциях указывают В. И. Францев (1958), Я. Д. Витебский (1967), А. И. Краковский (1967), В. В. Виноградов (1972), А. В. Смирнов (1972), Е.С.Фу-торян (1973) и др. Кроме того, такие билиодигестивные .
соустья являются нормальным методом реконструктивного этапа панкреато-дуоденальной резекции (В. В. Виноградов, 1956; Н. С. Макоха, 1964; А. А. Шалимов, 1964; В. И. Кочиашвили, 1970; Brunschwig, 1942; Cattell, 1953).
Наконец, гепатико- и холедохоэнтероанастомозы накладывают для отведения желчи при эхинококкозе и аль-веококкозе (И. Л. Брегадзе, 1959; Ю. М. Дедерер, 1970; Б. И. Альперович, 1972), а также при реконструктивных операциях по поводу врожденных аномалий развития желчных путей (Г. А. Баиров, 1970).
В целом, несмотря на необходимость применения анастомозов общего желчного тротока с-тонкой кишкой, показания к ним все же остаются ограниченными и применяют их главным образом при реконструктивных операциях на желчных путях, когда нередко они являются методом выбора. Анастомозы общего печеночно-желчного протока с тонкой кишкой могут быть выполнены бок в бок, конец в бок, конец в конец или бок в конец. Выбор способа операции определяется анатомическими условиями и характером патологического процесса, при этом боковые соустья обычно оказываются более рациональными, если проток можно использовать на достаточном протяжении и он не расширен, а терминальные анастомозы— при коротком и резко расширенном гепатико-холедохе.
Анастомоз необходимо накладывать наиболее простым способом, причем для швов следует использовать атравматические иглы и синтетический шовный материал. Большинство хирургов придают важное значение-предотвращению дигестивно-билиарного рефлюкса, применяя с этой целью: 1) анастомоз на длинной кишечной петле, отводящий конец которой должен быть не короче 40—60 см, 2) выключение кишечной петли с помощью У-образного или межкишечного соустья с дополнительным выключением ее приводящего колена, 3) создание в кишечной петле различных клапанов или заслонок, препятствующих регургитации кишечного содержимого.
По нашим наблюдениям, ни один из этих методов не может полностью гарантировать от дигестивно-билиарного рефлюкса. Однако с практической точки зрения-следует считать все же целесообразным накладывать би-лиодигестивный анастомоз на длинной кишечной петле, которую следует выключать тем или другим способом.
Создание в кишечной петле клапанов и заслонок часто способствует появлению холангиостаза и поэтому не может быть признано рациональным.
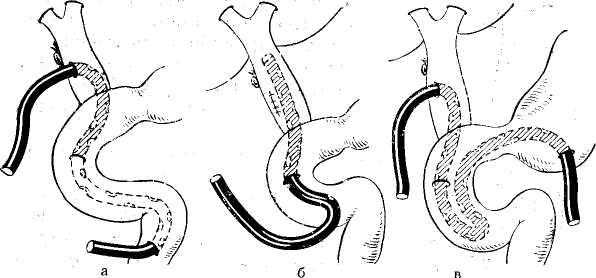
Латеро-латеральный гепатикоэнтероанастомоз. Для
наложения широкого анастомоза необходимо, чтобы проток был достаточной длины и не расширен. Для этого берут длинную кишечную петлю, которую сшивают бок в бок с печеночно-желчным протоком на протяжении 3—4 см узловыми однорядными атравматическими швами. Отступя от желчеотводящего анастомоза на 30— 40 см, накладывают межкишечное соустье между приводящей и отводящей петлями тонкой кишки. Для выключения приводящей кишечной петли ее прошивают аппаратом УКЛ-40, а линию механического шва перитонизи-руют (рис. 67). Кроме того, может быть использована выключенная У-образным межкишечным соустьем петля тонкой кишки длиной до 40—60 см, свободный конец-которой ушивают и, отступя на 3—4 см, соединяют анастомозом бок в бок с общим печеночно-желчным протоком узловыми атравматическими швами.
Термино-латеральный гепатикоэнтероанастомоз. Необходимость наложения соустья конец в бок чаще всего возникает при высоких Рубцовых стриктурах желчных путей, после резекции желчных протоков или панкреато- дуоденальной резекции.
Главным условием проведения такой операции является достаточная ширина гепатикохоледоха, позволяю- щая наложить соустье. Предложен ряд вариантов техники такой операции. Анастомоз накладывают с длинной петлей тонкой кишки, которую выключают наложением межкишечного соустья или используют с этой целью У-образный энтеро-энтероанастомоз (рис. 68). Общий печеночно-желчный проток перед наложением соустья следует выделить на возможно большем протяжении и пересечь как можно ниже, чтобы сохранить сфинктер -Миризи для уменьшения регургитации кишечного содер-жимого. При этом, если проток сравнительно узкий, его следует пересекать косо, чтобы увеличить ширину накла- дываемого анастомоза.
Наиболее простую технику рекомендуют В. В. Виноградов (1963), Champeau и Pineau (1952), Cattell (1960), Hess (1961), Soupault (1961). Для этого вначале заднюю стенку протока подшивают к кишке. Затем, вскрыв прос-вет кишки, последовательно сшивают вначале заднюю, а
Рис. 67. Наложение латеро-латерального анастомоза общего печеноч-но-желчного протока с тонкой кишкой, добавочным межкишечным сспстьем и выключением его приводящей петли (В. В. Виноградов, 1972)
затем переднюю губу анастомоза узловыми нейлоновыми атравматическими швами. Спереди линию швов пе-ритоннзируют, подшивая стенку кишки к передней стенке протока. Вариантами техники операции являются ис-
пользование однорядных швов (В. В. Виноградов, 1963;
Soupault, 1961), а также подшивание кишки к печени
вокруг сформированного соустья (В. В. Виноградов, 1963;
Cole? 1949; Hess, 1961) (рис.69). Некоторые авто —
ры предлагают другие способы наложения термино-лате-
Рис. 68. Наложение термино-латерального гепатикоэнтероанастомоза с использованием для предупреждения дигестивно-билиарного реф-люкса длинной кишечной петли с У-образным межкишечным соустьем или длинной кишечной петлей с добавочным энтеро-энтероанасто-мозом с выключением его приводящей петли.
рального гепатикоэнтероанастомоза, при этом может быть использована такая же техника наложения гепати-кохоледохоэнтероанастомоза, как и с двенадцатиперстной кишкой, которую рекомендуют М. X. Кама-лов (19-59), Mammana (1955), Sterling (1955) и др. (рис. 70).
По способу А. А. Шалимова вначале подшивают проток к тонкой кишке, а затем накладывают между ними соустье отдельными узловыми швами и дополнительно прикрывают линию шва стенкой кишки. Sterling пересеченный желчный проток имплантирует в разрез стенки кишки тракционным швом (рис. 70, а), которым он фиксируется, с дополнительной перитонизацией по всей окружности образованного анастомоза. Mammana конец желчного протока выворачивает наружу в виде манжет- . ки (рис. 70, б), инвагинирует в просвет кишки и подшивает к ее стенке, образуя «тубопапиллярный клапан».
Рис. 69. Формирование соустья общего печеночного протока с тонкой’ кишкой конец в бок узловыми однорядными атравматическими швами и его перитонизация подшиванием стенок кишки к печени-(Soupault, 1961; В. В. Виноградов, 1972).
Я. Д. Витебский пересеченный желчный проток через поперечный разрез кишки проводит в ее просвет, сши-вая узловыми швами стенки протока и кишки и обрлзуя «антирефлюксноеинвагинационное соустье» (рис. 70, в). М. X. Камалов пересеченный общий желчный проток подшивает снаружи к стенке кишки, его свободный конец инвагинирует в просвет кишки, подшивая к ней узловыми швами, и дополнительно перитонизирует, сшивая над анастомозом свободные стенки кишки (рис. 70, г). Кроме того, можно инвагинировать конец протока в просвет кишки тракционными швами (рис. 70, д). После-
Рис. 70. Способы наложения термино-латерального соустья общего печеночно-желчного протока с тонкой кишкой.
а— способ Стерлинга; б — способ
Мамманы; в — способ Витебского
г — способ Камалова; д — способ
этого проток сшивают с кишкой и снаружи дополнительно перитонизируют соустье серо-серозными швами. Gras-si (1969) накладывает анастомоз с выключенной У-об-разным соустьем петлей кишки; но вначале не зашивает ее свободный конец, а инвагинирует через него конец протока в просвет кишки, подшивая его изнутри к кишечной стенке и накладывая дополнительно снаружи серо-серозные швы. После наложения анастомоза просвет конца кишки ушивает наглухо.
Несмотря на известную сложность таких операций, их иногда приходится производить при реконструктивных операциях на желчных путях.
Термино-терминальный гепатикоэнтероанастомоз. При очень резком расширении просвета гепатикохоледо-ха иногда применяют его соустье конец в конец с петлей ‘ тонкой кишки, выключенной наложением У-образного знтеро-энтероанастрмоза. Такие операции проводились в некоторых случаях стриктур желчных протоков (Е. В. Смирнов, 1956; И. Л. Брегадзе, П. А. Иванов, 1965; Champeau, Pineau, 1952; Soupault, 1961), а также при панкреато-дуоденальной резекции (Whipple, 1947; Cattell, 1953). Вначале Champeau и Pineau (1952) мобилизуют петлю топкой кишки.и выключают ее на протяжении 40—50 см наложением У-образного межкишечного анастомоза. Затем выделяют на достаточном протяжении желчный проток. Далее подведя друг к другу концы протока и кишки, накладывают между ними анастомоз двухэтажными’швами тонким шелком или хромированным кетгутом на атравматических иглах, последовательно сшивая заднюю и переднюю губы соустья (рис. 71).
Личным опытом подобных операций мы не располагаем и отдаем предпочтение более простым и надежным методам их проведения.
Латеро-терминальный гепатикоэнтероанастомоз. Наложение соустья конца выключенной петли тонкой кишки с боковой стенкой общего печеночно-желчного протока применяют крайне редко. Практически эта операция показана только при кистах общего желчного протока в виду особенностей патологического процесса и анатомических условий.
При наложении такого билиодигестивного анастомоза мобилизуют кишечную петлю длиной 40—60 см (Soupault, 1961), свободный конец которой сшивают двух-
Рис. 71. Схема тер- Рис. 72. Схема латеро-тер-
мино — терминаль- минального анастомоза об-
ного анастомоза щего печеночно-желчного
общего печеночно- протока с тонкой кишкой по
желчного протока Супо.
с тонкой кишкой ‘ .
этажным непрерывным хромированным кетгутовым швом или узловыми шелковыми швами со стенкой вскрытого продольно желчного протока (рис. 72).
Билиодигестивные анастомозы внутрипеченочных протоков
При высокой непроходимости внепеченочных желчных путей часто требуется внутреннее отведение жёлчи непо- средственно из внутрипеченочных желчных протоков.
В зависимости от характера патологического процес са и имеющихся условий применяют антеградное отведе ние желчи из магистральных печеночных протоков в во ротах печени или ретроградное отведение желчи из внут рипеченочных протоков. Преимуществами антеградного отведения желчи являются возможность создания ее от- тока по естественному пути и образование широкого соустья для предупреждения его рубцевания или других осложнений. Однако при опухолях (например, альвео
Рис. 73. Выделение устья долевых печеночных протоков в воротах печени из сращений по Каттеллу.
коккозе и др.) доступ к воротам печени может оказаться невозможным, тогда обычно прибегают к ретроградному отведению желчи, накладывая соустье с долевыми и сегментарными внутрипеченочными протоками, подкап-сульными желчными ходами на поверхности печени или с раневой поверхностью печени после ее резекции. Важным условием, обеспечивающим подобные операции, является наличие расширенных внутрипеченочных протоков вследствие холангиостаза. Кроме того, необходимо свободное сообщение между протоками правой и левой долей печени, так как вследствие разобщения их патологическим процессом требуется раздельное отведение желчи как из правого, так и из левого печеночных протока путем наложений двойного билиодигестивного анастомоза.
Антеградные билиодигестивные анастомозы ворот печени обычно накладывают с остатками общего печеночного протока или магистральным правым и левым печеночным протоком при высоких стриктурах гепатикохоле-Доха и в отдельных случаях после удаления опухоли.
Перед наложением анастомоза следует выделить на возможно большем протяжении сохранившиеся части общего печеночного протока и частично внутрипеченочные протоки. С этой целью вначале необходимо произвести пробную их пункцию и, следуя по игле, вскрыть печеночный проток. Иногда удается обнажить внутрипеченочные
Рис. 74. Увеличение ширины просвета соустья при наложении гепати-коэнтероанастомоза путем рассечения перемычки между печеночными протоками и стенки левого печеночного протока.
протоки путем осторожного отделения электроножом капсулы печени вместе со сращениями (Cattell, 1953) (рис. 73). При недостаточном просвете культи выделенного печеночного протока для создания более широкого соустья рассекают перемычку между магистральными печеночными протоками или производят дополнительный разрез передней стенки левого печеночного протока (рис. 74) (В. В. Виноградов, /1969; В. М. Ситенко, А. И. Нечай, 1968; Нерр, 1952; Cattell, 1953).
Для наложения антеградных билиодигестивных анастомозов в воротах печени в настоящее время предложены многочисленные оперативные способы. Соединение печеночных протоков с желудком почти не применяют, и опыт этих операций ограничивается отдельными наблюдениями (И. И. Ищенко, 1966; В. А. Вишневский, 1967). Весьма редко накладывают соустье с двенадцатиперстной кишкой (Santy, 1947; Champeau, Pineau, 1952; Goetze, 1959; Guttgemann, 1965).
Большинство хирургов производят антеградное отведение желчи, применяя анастомоз с тонкой кишкой и видя в этом возможность предотвратить дигестивно-били-арный рефлюкс. Для наложения такого соустья предложены различные методы проведения операции.
Allen (1945) выключенную наложением У-образного межкишечного соустья петлю тонкой кишки на ее свободном конце инвагинирует серозным покровом внутрь своего просвета и использует для термино-терминально-го соустья, накладывая узловые швы с концом общего печеночно-желчного протока. Устье формируется на дренажной трубке (рис. 75, а), выведенной наружу через энтеростому.
Гепатикоэнтеростомия, предложенная Cole (1948), заключается в том, что конец, выключенной наложением У-образного межкишечного соустья кишечной петли формируют из ее слизистой оболочки в виде конуса, который затем на дренажной трубке вшивают изнутри просвета конца общего печеночно-желчного протока (рис. 75, б). Нерр и D’Allaines (1952) проводят эту операцию так: сшивают конец общего печеночного протока с концом выключенной кишечной петли узловыми атравматиче-скими швами на дренажной трубке (рис. 75, в), выведенной наружу с помощью энтеростомии. Е. В. Смирнов (1956) и Б. С. Розанов (1958) выключенную кишечную петлю после частичного ушивания ее свободного конца подшивают к воротам печени и, введя в печеночный приток дренажную трубку, проводят ее в просвет кишки, обшивая образованное соустье по Витцелю с выведением дренажа наружу с помощью энтеростомы (рис. 75, г).
Cattell и Braasch (1960) конец выделенного печеночного протока вшивают в бок петли тонкой кишки, накладывая двухэтажные атравматические узловые швы на «потерянном» дренаже. Дренаж удаляют при повторной операции или используют специальный У-образный дренаж с боковым коленом для наружного отведения желчи и его извлечения (рис. 75, д).
Smith (1964) выключенную кишечную петлю подшивает к печени. Для формирования соустья он применяет транспеченочный дренаж, который проводит из внутри-печеночных протоков в просвет кишки. Стенку кишки вокруг соустья дополнительно подшивает к ткани печени (рис. 75, е).
Рис. 75. Наложение антеградных билиодигестивных гепатикоэнтеро-
анастомозов в воротах печени.
а—’способ Аллена; б — способ Коле; в — способ Эппа—Д’Аллэна; г — способ
Источник