- Нарушения осанки — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы нарушений осанки
- Патогенез нарушений осанки
- Классификация и стадии развития нарушений осанки
- Осложнения нарушений осанки
- Диагностика нарушений осанки
- Сбор анамнеза и осмотр
- Инструментальная диагностика
- Лечение нарушений осанки
- Консервативное лечение
- Хирургическое лечение
- Прогноз. Профилактика
Нарушения осанки — симптомы и лечение
Что такое нарушения осанки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабовников А. В., ортопеда со стажем в 22 года.
Определение болезни. Причины заболевания
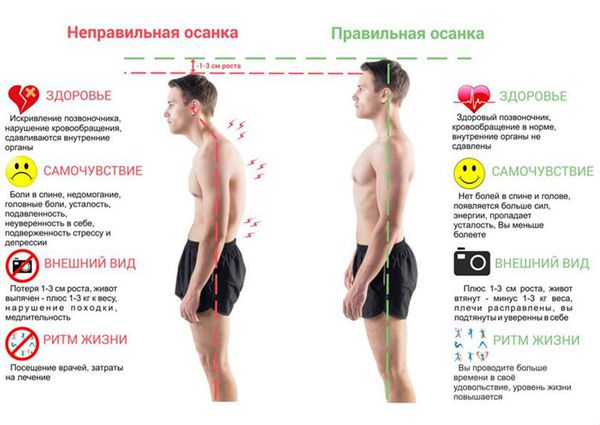
Нарушение осанки — это внешнее проявление деформаций позвоночника, приводящее к эстетическим дефектам и снижению качества жизни.
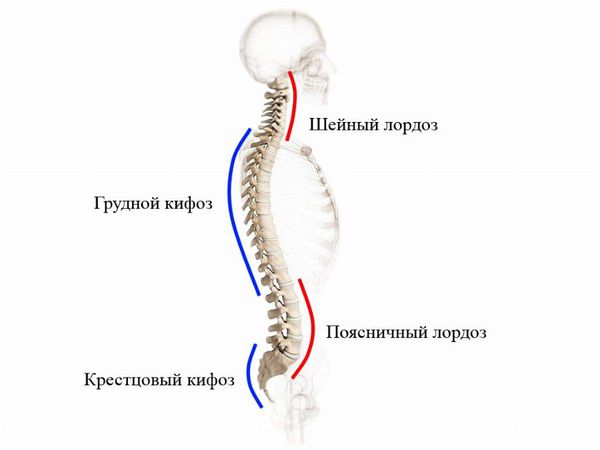
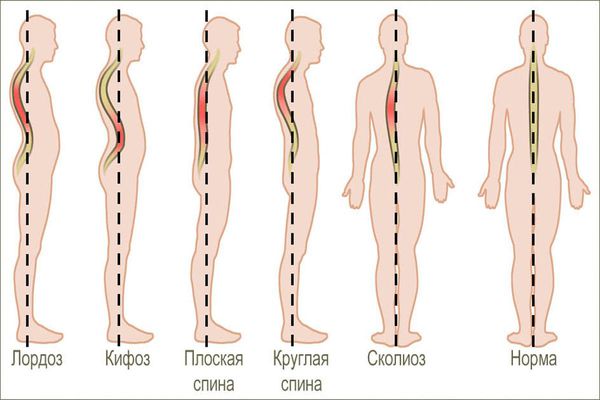
При виде спереди (во фронтальной плоскости) позвоночный столб в норме выглядит прямым, но при виде сбоку (в сагиттальной плоскости) у него есть физиологические изгибы. Грудной и крестцовый изгибы называются кифозом, шейный и поясничный — лордозом. Нарушение осанки связано с искривлением физиологических осей позвоночного столба.
Нарушение осанки часто сочетается с плоскостопием. Из-за этих патологий тело человека принимает привычное неправильное положение. Однако при своевременном лечении такое состояние, как правило, обратимо. Лечение может быть неэффективным лишь при костной деформации [4] .
Причины нарушения осанки:
- идиопатический сколиоз (т. е. без установленной причины);
- дегенеративные поражения;
- бактериальные и вирусные инфекции, вызывающие поражения межпозвонковых дисков и замыкательных пластин тел позвонков;
- посттравматические кифозы и анкилозирующие спондилиты;
- дисплазия соединительной ткани;
- остеохондроз и остеопороз;
- постуральный стереотип — длительное неправильное положение тела, например у школьников, сидящих за партой.
Распространённость. Нарушение осанки встречается во всех возрастных группах. Однако чаще наблюдается у людей пожилого возраста: патологией страдает до 70 % населения старше 60 лет [1] [2] [3] [4] .
Симптомы нарушений осанки
В современном мире даже в пенсионном возрасте люди стремятся вести активный образ жизни: работать, путешествовать и заниматься спортом. Нарушение осанки иногда ограничивает социальную активность человека, так как сопровождается рядом симптомов.
Типичные клинические проявления нарушения осанки:
- асимметрия плеч и лопаток;
- отклонение головы от центра тела;
- искривление линии талии;
- дискомфорт и боли в спине;
- ощущение скованности в позвоночнике;
- перекос таза;
- повышенная утомляемость.
Основное клиническое проявление нарушений осанки — это деформация позвоночника. Если искривление незначительное, то пациент может не замечать симптомов. При сильной деформации позвоночника появляется боль и неврологические расстройства, в том числе синдром перемежающейся хромоты. При этом синдроме пациент вынужден останавливаться при ходьбе из-за боли в пояснице. Перемежающаяся хромота может быть обусловлена стенозом (сужением) позвоночного канала.
Различают следующие виды стеноза:
- центральный — сдавление происходит по центру спинномозгового канала;
- латеральный — сдавление сбоку;
- фораминальный — сдавление в межпозвонковом отверстии.
При центральном стенозе преобладает симптоматика перемежающейся хромоты. При латеральном и фораминальном наблюдаются симптомы патологии корешков (радикулопатии): боль, нарушение чувствительности, снижение мышечной силы [6] .
Патогенез нарушений осанки
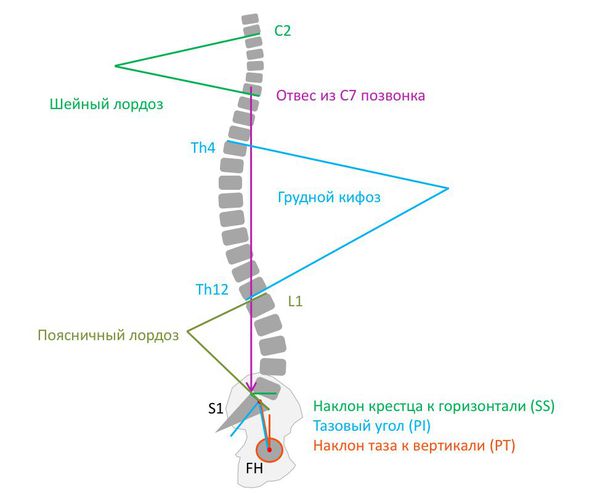
Нормальная осанка (сагиттальный баланс позвоночника) — это правильный баланс физиологических изгибов. При этом линия, проведённая через центр С7 позвонка и центр межпозвонкового диска L5 — S1 , параллельна линии отвеса.
Большинство болезней позвоночника развивается из-за малоподвижного образа жизни — гиподинамии. На фоне постоянного технического прогресса люди стали меньше двигаться. Например, у офисных сотрудников работают в основном мозг, руки, плечи, а всё остальное находится в относительном покое.
Со временем из-за гиподинамии снижается мышечный тонус, нарушается микроциркуляция и метаболизм в тканях межпозвонковых дисков. Диски теряют свои упруго-эластичные свойства, истончаются, растрескиваются и проседают: к старости человек становится на 2-5 см ниже. Эти изменения влияют на осанку.
При кифотических деформациях позвоночника линия сагиттального баланса смещается кпереди. При ротационных смещениях позвонков постепенно формируются трёхплоскостные деформации, что приводит к стенозу позвоночного канала с компрессией (сдавлением) спинного мозга и корешков [14] .
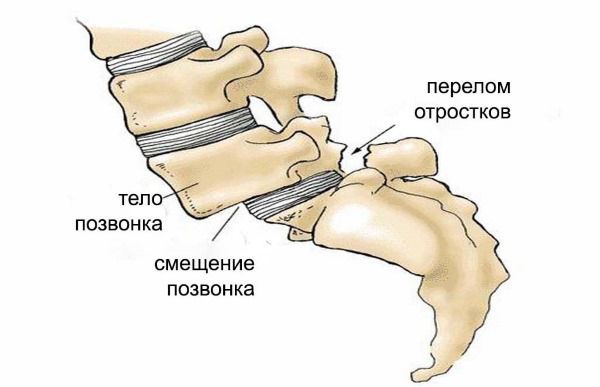
Если нарушение фронтального и сагиттального баланса прогрессирует, может развиваться спондилолистез, при котором позвонки смещаются (соскальзывают). Спондилолистез выявляется у большинства пациентов со сколиотической деформацией.
Прогрессирование деформации позвоночника негативно влияет на работу внутренних органов и систем человека: сердечно-сосудистой, дыхательной, пищеварительной и др. Как следствие, прогрессирует дисфункция всех органов и тканей: нарушается дыхание, иннервация внутренних органов грудной и брюшной полости, кислотно-щелочное равновесие и окислительно-восстановительные процессы [7] [8] [9] [10] [11] [12]
Классификация и стадии развития нарушений осанки
Наиболее понятной считается классификация, предложенная советским анатомом Л. П. Николаевым [5] . В ней выделены два типа нарушения осанки: в сагиттальной плоскости (вид сбоку) и во фронтальной плоскости (вид сзади или спереди).
В сагиттальной плоскости:
1. Физиологические изгибы позвоночника увеличены:
- Сутулость — изгиб грудного отдела позвоночника увеличен, а изгиб шейного и поясничного отделов уменьшен. При сутулости у человека дугообразная спина, голова и плечи наклонены вперёд, живот выпячен, лопатки отстоят от позвоночника.
- Круглая спина — более выраженный вариант сутулости.
- Кругловогнутая спина — увеличены изгибы грудного и поясничного отделов позвоночника. В области грудного изгиба изменения почти такие же, как при круглой спине, а в поясничной области кривизна позвоночника резко увеличена, живот выпячен вперёд. При этих видах нарушения осанки грудь западает, плечи, шея и голова наклонены вперёд, ягодицы уплотнены, лопатки крыловидно выпячены.
2. Физиологические изгибы позвоночника уменьшены:
- Плоская спина — естественные изгибы сглажены. При этом наклон таза уменьшен, грудная клетка и нижняя часть живота выступают вперёд, лопатки крыловидной формы.
- Плосковогнутая спина — уменьшение изгиба в грудном отделе позвоночника при нормальном или несколько увеличенном изгибе поясничного отдела. Такое нарушение характеризуется узкой грудной клеткой и ослабленными мышцами живота.
Во фронтальной плоскости:
- Сколиотическая осанка — незначительные отклонения позвоночника в сторону от срединной оси. Отличительные признаки: несимметричное положение плеч, лопаток и молочных желёз, перекос таза, слабое развитие мышц туловища, наклонённый вперёд плечевой пояс, разная длина ног. Чётко отмечается неравномерность треугольников талии (пространства между боковой поверхностью тела и внутренней поверхностью свободно опущенной вниз руки). Сколиотическая осанка может быть правосторонней или левосторонней.
В классификации ASD–SRS–Schwab выделяют фронтальную и сагиттальную деформацию. Чтобы оценить степень этой деформации, нужно сопоставить её выраженность со степенью болевого синдрома и ограничением физической активности [14] . В классификации учтены деформации более 30°.
В зависимости от локализации угла сколиоза выделены следующие типы фронтальной дуги:
- тип T — грудная деформация > 30° с вершиной на уровне Th9 позвонка или выше;
- тип L — груднопоясничная или поясничная деформация > 30° с вершиной на уровне Th10 позвонка или ниже;
- тип D — двойная дуга: грудная и поясничная деформация > 30°;
- тип N — норма, сколиотические дуги [15][18] .
Осложнения нарушений осанки
Осложнения при нарушении осанки обусловлены прогрессированием деформации позвоночного столба. Со временем развиваются его деструктивные патологические изменения, которые приводят к стенозу позвоночного канала и развитию соответствующей неврологической клинической симптоматики. Например, проседание межпозвонковых дисков сдавливает нервные корешки, однако боль возникает не в самом позвонке, а в органе, который иннервируется данным сегментом. Чем больше смещение позвонка, тем сильнее клинические проявления: сдавление нервов у основания головы и в верхней части шеи может вызвать сильные головные боли, сдавление корешков грудного отдела — боли в области сердца, расстройства пищеварения и т. д.
При прогрессировании заболевания нарушается сердечный ритм, изменяется частота дыхания, появляется одышка при физической нагрузке, возникает расстройство пищеварения и работы кишечника. Могут появиться боли в поясничном отделе позвоночника, синдром перемежающейся хромоты и неврологическая симптоматика в виде дистальных парестезий (нарушений чувствительности кистей и стоп) [16] . По данным литературы, деформация грудного отдела позвоночника более 60° влияет на работу лёгких, а деформация более 90° — на развитие сердечной недостаточности [31] .
Диагностика нарушений осанки
Сбор анамнеза и осмотр
Диагностика нарушений осанки начинается со сбора анамнеза. При этом доктор спрашивает пациента о предшествующих травмах и падениях, о сопутствующих или перенесённых заболеваниях, при которых могла развиться деформация позвоночного столба.
В ходе клинического осмотра врач-ортопед (вертебролог) определяет, нарушен ли баланс позвоночника, если да, то как сильно. Также врач осматривает пациента на наличие плоскостопия или деформации стоп, которые влияют на осанку.
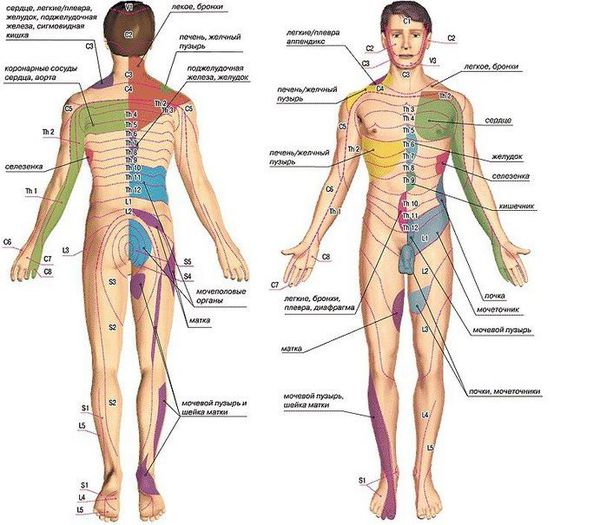
Диагностически значимыми являются зоны Захарьина — Геда. Это участки кожи, на которых при заболеваниях внутренних органов, в том числе связанных с деформацией позвоночника, часто появляются отражённые боли. Также на этих участках может повышаться температура кожи и чувствительность, иногда появляется покраснение [13] .
Инструментальная диагностика
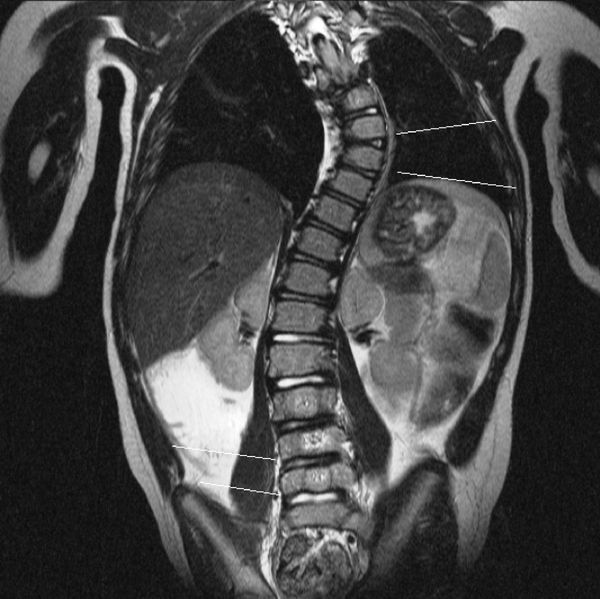
Обязательным методом диагностики патологий позвоночника является рентгенография. Дополнительно могут выполняться компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и ультразвуковое исследование (УЗИ).
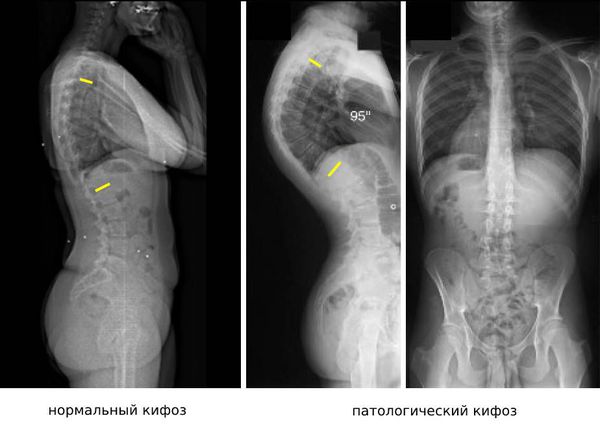
Диагностическую ценность при нарушении осанки имеет рентгенографическое исследование с функциональными пробами. Рентгенография помогает определить, в каком отделе позвоночника есть деформация и насколько она выражена. Также на рентгенограмме видно ротацию позвонков (поворот вокруг своей оси), их смещение вбок, вперёд или назад и степень смещения [17] . Боковая проекция позволяет определить грудной и крестцовый кифоз, шейный и поясничный лордоз, а также оценить сагиттальный баланс позвоночника.
С помощью КТ можно получить объёмное пространственное изображение костных структур позвоночника (мультиспиральная томограмма) и оценить степень деформации тел позвонков.
При изучении МРТ снимков возможно:
- оценить состояние межпозвонковых дисков и степень их дегенерации;
- выявить протрузии — выпячивания диска без разрыва фиброзного кольца;
- выявить гемангиомы тел позвонков — доброкачественные сосудистые опухоли;
- оценить степень выраженности стеноза позвоночного канала и состояние межпозвонковых отверстий и т. д.
УЗИ на практике почти не используют для диагностики деформации позвоночника, так как оно менее информативно, чем рентгенография, КТ и МРТ. Однако метод применяется в пренатальной диагностике. Скрининговое УЗИ высокого разрешения позволяет выявить у плода экструзии межпозвонкового диска, патологию межпозвонкового сустава, сколиоз и др. [29] [30]
Такая инструментальная диагностика помогает решить, нужна ли пациенту операция и как её провести.
Во многих клиниках нарушение осанки определяют с помощью компьютерной оптической топографии (например, на аппарате DIERS) . Это бесконтактный метод обследования пациента. Сначала проектор выводит на спину пациента световые полосы, которые сопоставляются с естественными ориентирами тела человека. Затем видеокамера регистрирует результат, а компьютерная программа анализирует полученные параметры и создаёт трёхмерное изображение позвоночника.
Для выявления остеопороза выполняют денситометрию (рентгенологическое исследование, направленное на определение минеральной плотности костей) и проводят лабораторную диагностику.
Лечение нарушений осанки
Консервативное лечение
Если у пациента одна нога короче другой и из-за этого перекошен таз, возможна ортопедическая коррекция длины ног. При разнице меньше 1 см используются индивидуальные ортопедические стельки. Также стельки назначают при плоскостопии — их задача восстанавливать амортизационную функцию стопы, т. е. смягчать толчки при ходьбе, беге и прыжках.
Если разница длины ног больше 1 см, коррекцию проводят с помощью специальной ортопедической обуви или наклеек на подошву. Однако нужно учитывать, что пока недостаточно доказательств эффективности ортопедической коррекции длины ног [27] .
При выраженной кифотической деформации (чрезмерном грудном и крестцовом изгибе) врач подбирает внешний фиксатор — корректирующий ортез. На начальных этапах ортез помогает компенсировать слабость мышц спины.
Согласно рекомендациям Международного научного общества по ортопедическому и реабилитационному лечению сколио за (SOSORT), к консервативным методам лечения идиопатического сколиоза у детей и подростков относятся: физиотерапевтические упражнения, с пециальная стационарная реабилитация и фиксация корректирующим ортезом (корсетом) [28] .
Появляется всё больше доказательств самого высокого уровня, которые подтверждают, что регулярное выполнение лечебных упражнений помогает предотвратить прогрессирование идиопатического сколиоза у подростков [28] . Все упражнения подбираются врачом индивидуально.
Стационарная реабилитация предполагает, что пациент от трёх до шести недель находится в специализированном медицинском центре, где по несколько часов в день делает упражнения под наблюдением специалиста.
Корсет необходимо надевать на определённое время каждый день. Обычно его носят до зрелости. Основная цель использования корсета — остановить прогрессирование сколиоза.
При наличии болевого синдрома и воспалительного процесса врач может назначить :
- Парацетамол. Это препарат первого выбора, он применяется при слабой и умеренной боли.
- Нестероидные противовоспалительные препараты (НПВП). У меньшают боль, улучшают самочувствие и ускоряют восстановление нормальной функции при острой боли в спине. НПВП — препараты второго выбора, их назначают при сильной боли или при неэффективности парацетамола. Могут применяться диклофенак , кетопрофен , нимесулид и др.
- Миорелаксанты (тизанидин , толперизон ) . Рекомендованы при мышечных спазмах. Также применяются, если не помогает терапия парацетамолом или НПВП. Назначаются короткими курсами — до 7 дней [23] .
При выраженном болевом синдроме возможно применение:
- Паравертебральных (околопозвоночных) блокад. Они выполняются при сильной боли и анталгическом сколиозе (дегенеративном заболевании позвоночника, которое приводит к его смещению).
- Фармакопунктуры — в ведения лекарственных препаратов в область периферического нерва.
- Инфузионной терапии (капельниц). Выполняется при отёке неврального корешка.
Также на этом этапе могут выполняться:
- Внутритканевая электростимуляция. Чтобы устранить боль, на патологически изменённые позвонки и суставы воздействуют электрическим током. Нужно учитывать, что пока нет качественных исследований, которые бы подтверждали эффективность метода.
- Электро-волновая терапия. Подразумевает фокусированное воздействие ударной волны на глубокие слои тканей [24][25] .
- Миофасциальный релиз и постизометрическая релаксация мышц. Это мягкие техники мануальной терапии, которые направлены на расслабление мышц и фасций [26] .
После купирования воспаления и боли переходят к следующему этапу, его цель:
- восстановить правильный баланс передней и задней мышечных групп;
- устранить функциональные блоки;
- восстановить связи позвоночника и суставов.
Для этого применяется медицинский массаж, мануальная терапия и лечебная физкультура. Иглорефлексотерапия на этом этапе помогает снять боль и улучшить кровоснабжение [32] .
При остеопорозе важно остановить прогрессирование грудного кифоза и предотвратить патологические переломы позвоночника. Для этого необходимо нарастить костную массу с помощью препаратов кальция и витамина D.
Дегенеративно-дистрофические заболевания, как правило, сопровождаются нарушением микроциркуляции и питания тканей. Чтобы восстановить эти процессы, иногда назначается озонотерапия, внутривенное лазерное облучение крови и различные схемы инфузионной терапии. Однако пока нет достоверных подтверждений, что эти методики помогают.
Хирургическое лечение
Если консервативные методы не работают, рассматривают оперативное лечение.
Показания к операции:
- прогрессирующая деформация и дисбаланс позвоночного столба;
- выраженная нестабильность или спондилолистез;
- некупируемый болевой синдром и неврологическая симптоматика;
- нарушение функции сердечно-сосудистой и дыхательной системы [19] .
Противопоказания к операции:
- декомпенсированные сопутствующие заболевания;
- критическое состояние пациента и т. д.
Прогноз. Профилактика
Если не лечить нарушение осанки, деформация позвоночника будет прогрессировать. Как правило, искривление грудного отдела усиливается на 1 ° в год, поясничного отдела — на 0,5 ° в год, грудопоясничного — на 0,25 ° в год.
Динамика прогрессирования патологических изменений зависит от угла сколиотической деформации:
- если угол искривления менее 30 ° , патология прогрессирует редко;
- если угол более 50 ° , наблюдается прогрессия в динамике, независимо от возраста пациента.
Ротационные смещения усугубляют деформацию [20] .
При своевременном лечении прогноз благоприятный. Если у пациента нет вторичных изменений позвоночного столба и лечение началось на раннем этапе заболевания, можно полностью восстановить правильную осанку.
После завершения клинического этапа лечения пациент должен наблюдаться у лечащего врача, который будет контролировать и корректировать лечебный амбулаторный период.
Для профилактики рецидивов и прогрессирования деформации проводятся контрольные осмотры, корректируется программа упражнений. Формирование, сохранение и восстановление правильной осанки — это постоянная совместная работа пациента и лечащего врача.
Источник