- Что нужно предпринять при пищевом отравлении
- Причины
- Основные симптомы отравления
- Особенности пищевого отравления в детском возрасте
- Первая помощь при отравлении
- Нужно ли обращаться к доктору
- Лечение
- Профилактика
- Тошнота и рвота. Практические рекомендации по лечению
- Определения
- Патогенез
- Оценка
- Основные принципы медикаментозного лечения
- Cтупень 1. Противорвотные этиологические препараты
- Cтупень 2. Препараты широкого спектра:
- Cтупень 3. Двухкомпонентная терапия (комбинация противорвотных препаратов с различным механизмом действия):
- Полезные советы
Что нужно предпринять при пищевом отравлении
Пищевое отравление – это патологическое состояние, возникающее в результате употребления некачественных, испорченных продуктов, обсемененных патогенными микроорганизмами и продуктами их жизнедеятельности. Заболевание не заразно, а значит не передается от одного человека к другому.
Чаще всего отравление вызывают бактерии группы кишечной палочки, клостридий, стафилококков и сальмонелл.
Причины
Чаще всего причинами появления пищевого отравления являются:
Грязные продукты или пища, обработанная зараженной водой.
Несоблюдение личной гигиены.
Неправильное хранение продуктов или недостаточная термическая обработка.
Употребление ядовитых растений (белена, волчьи ягоды) или грибов (поганки, мухоморы).
Основные симптомы отравления
При поступлении в организм отравленной пищи, токсины попадают в кишечник, а оттуда через слизистую оболочку проникают в системный кровоток, вызывая клинические проявления. При пищевом отравлении отмечаются следующие симптомы:
Диспепсический синдром (тошнота, рвота, диарея).
Слабость, недомогание, снижение работоспособности.
Бледность кожных покровов.
Учащение пульса и дыхательных движений.
Снижение артериального давления.
Болевые ощущения в области живота.
Повышенная температура тела.
В тяжелых случаях возможно развитие зрительных нарушений, появление галлюцинаций и нарушения сознания (ступор, сопор, коматозное состояние). Если в такой ситуации не оказать больному экстренную помощь, возможен летальный исход.
Особенности пищевого отравления в детском возрасте
Симптомы отравления у детей такие же, как и у взрослых людей. Однако следует учитывать то, что у малышей быстрее развивается обезвоживание организма при диарее и рвоте, а значит риск фатальных последствий больше.
Пациенты до 3 лет лечатся исключительно в стационаре под строгим надзором педиатра, гастроэнтеролога и инфекциониста.
Первая помощь при отравлении
Оказание экстренной помощи при пищевом отравлении – крайне важное мероприятие. Таким образом вы быстрее справитесь с заболеванием и избежите осложнений.
Очищение желудка. Для этого необходимо выпить теплый, слабый раствор соды или марганцовки в объеме 500 мл, а после этого вызвать рвоту. Процедуру следует повторять до чистых промывных вод.
Прием сорбентов (активированный уголь, Фильтрум) и обволакивающих препаратов (Альмагель).
Обильное питье (чистая вода, теплый чай, фруктовые отвары).
Покой. Больному необходимо придать удобное положение в постели и обеспечить максимальный комфорт.
В течение первых суток болезни следует воздержаться от приема пищи. Разрешено только питье. Начиная со второго дня можно начинать кормление пациента овощными супами и некрепкими бульонами. При стихании симптомов рацион следует расширять, исключая из меню жирные, копченые и соленые блюда. Также противопоказаны газированные напитки и кофе.
Нужно ли обращаться к доктору
При возникновении любого заболевания, в том числе и любого отравления, рекомендуется вызвать врача, а не заниматься самолечением. Обращение к специалисту строго обязательно в следующих случаях:
Лихорадка более 3 дней.
Стул с примесью крови.
Диарея более 10 суток.
Период беременности и лактации.
Лечение
Лечение пищевого отравления должно быть комплексным. Для этого необходимо соблюдать строгую диету и принимать необходимые лекарственные средства. Также можно обратиться к народным методам.
Активированные уголь (снимает симптомы интоксикации, избавляет от тошноты).
Энтеросгель (адсорбирует токсичные вещества и способствует их выведению из организма).
Регидрог (препарат для приготовления водно-солевого раствора, необходимого для борьбы с обезвоживанием).
Линекс (нормализует работу микрофлоры кишечника).
В тяжелых случаях возможен прием антибактериальных препаратов, однако они должны быть назначены специалистом.
Народные средства также с успехом используются для лечения пищевых отравлений. Чаще всего применяют отвар укропа с медом, полыни, корней алтея, тысячелистника, настойку корицы и имбирный чай.
Диета предполагает голодание в первый день заболевания. Затем следует постепенно вводить в рацион овсяную кашу на воде, отварные, протертые овощи, некрепкие рыбные и мясные бульоны, сухари, нежирное мясо. Из напитков разрешены компоты из сухофруктов, травяные чаи, кисели, морсы, кипяченая вода.
До полного выздоровления из питания следует исключить соленья, пряности, жирные и жаренные блюда, грибы, сладости и различные соусы.
Профилактика
Любое заболевание гораздо проще предотвратить, чем его лечить и избавлять от последствий. Поэтому, чтобы уберечь себя и близких от отравления, придерживайтесь следующих рекомендаций.
Правило №1. Тщательное мытье рук, посуды и продуктов питания перед приготовлением и приемом пищи
Правило №2. Поддержание чистоты на кухне.
Правило №3. Соблюдение правил товарного соседства продуктов в холодильнике.
Правило №4. Тщательная термическая обработка мяса и рыбы.
Правило №5. Проверка сроков годности при покупке продуктов и перед их употреблением.
Правило №6. Избегание «уличной еды», ведь вы не знаете в каких условиях она приготовлена и были ли соблюдены санитарные нормы.
Эти советы соблюдать просто и большинство людей делает это не задумываясь. Берегите свое здоровье и следите за тем, что вы едите!
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Источник
Тошнота и рвота. Практические рекомендации по лечению
Определения
Тошнота – неприятное субъективное ощущение, часто сопровождающееся вегетативными симптомами (слюноотделение, холодный пот, тахикардия и др.); может быть как предшественником рвоты, так и самостоятельным клиническим проявлением.
Рвотные позывы – это ритмичные, мучительные спастические движения диафрагмы и мышц живота, обычно сопутствующие тошноте и заканчивающиеся рвотой.
Рвота – насильственный выброс содержимого желудка через рот, происходящий не всегда после предшествующей тошноты. Тошнота приносит больше дискомфорта пациенту, который вполне может перенести 2–3 раза за день рвоту, тогда как хроническая тошнота может быть серьезным изнуряющим симптомом, существенно снижающим качество жизни.
Частота – тошноту и рвоту испытывают 50–60% инкурабельных онкологических больных (до 40% – в терминальном периоде других неизлечимых заболеваний).
Причины – раздражение желудка, гастростаз, уремия, обструкция толстого кишечника, длительные запоры, инфекции, кашель, психогенные факторы, лекарственные препараты, биохимические и обменные нарушения.
Патогенез
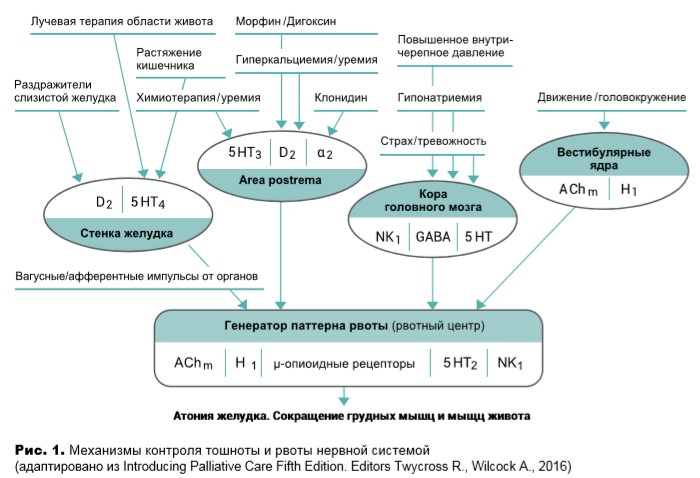
Патогенез возникновения тошноты и рвоты является сложным процессом. Тошнота – следствие вегетативной стимуляции, тогда как рвотные позывы и рвоту осуществляет соматическая часть нервной системы (рис.1).
Тошнота связана с атонией верхних отделов желудочно-кишечного тракта: желудка, нижнего пищеводного сфинктера и привратника желудка, вследствие чего происходит ретроградный заброс содержимого.
К рвоте приводит согласованное действие желудочно-кишечного тракта, диафрагмы и мышц живота. Акт рвоты обусловлен сокращением дыхательных мышц и мышц живота, выталкивающих содержимое из атоничных верхних отделов желудочно-кишечного тракта наружу.
Рвотный центр нервной системы регулирует сложный физиологический процесс, получая и объединяя сигналы от многих источников.
Сокращения названий типов рецепторов: AСhm = мускариновые холинергические; α2 = α2адренергические; D2 = дофаминовые 2-го типа; GABA = гамма-аминомасляная кислота; 5HT, 5HT2, 5HT3 = 5-гидрокситриптаминовый (серотониновый) не определенного типа, 2-го типа, 3-го типа; Н1 = гистаминовые 1-го типа; NK1 = нейрокининовый 1-го типа. Противорвотные препараты действуют как антагонисты указанных рецепторов, при этом центральные противорвотные эффекты клонидина и опиоидов являются агонистическими. Area postrema ‒ часть ромбовидной ямки в продолговатом мозге.
Оценка
Сбор и анализ анамнеза обычно позволяют установить возможную причину тошноты и рвоты, что и определяет тактику лечения.
Основные принципы медикаментозного лечения
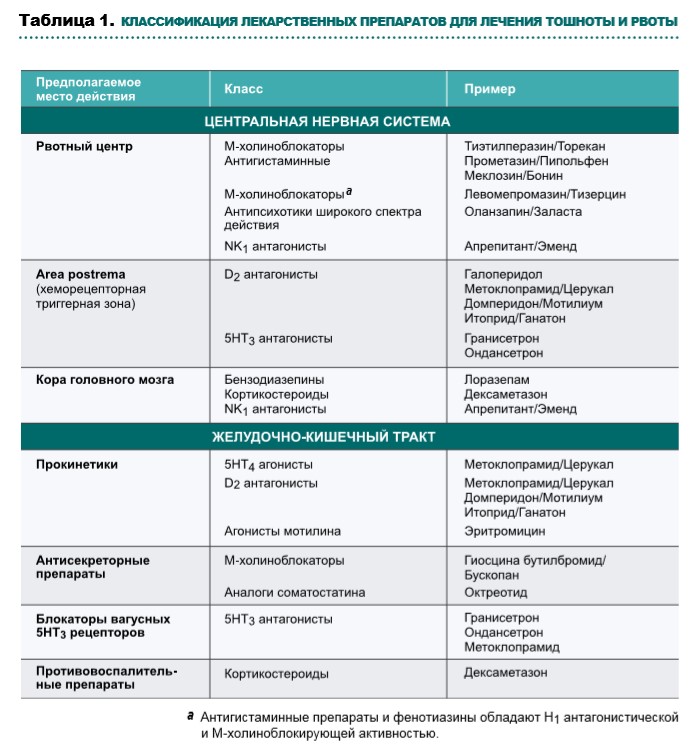
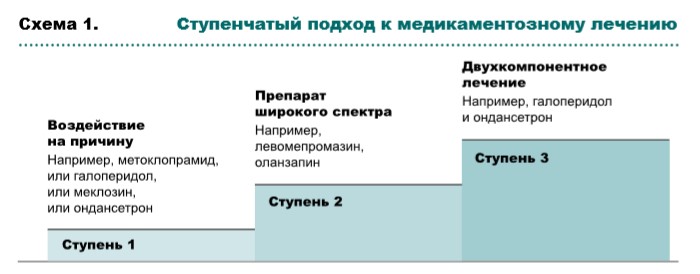
Выбор лекарственных препаратов при оказании паллиативной помощи зависит от выявленных причин тошноты и рвоты, механизмов действия препаратов (рис. 1, табл. 1, схема 1), профиля побочных эффектов и возможных способов введения. По возможности необходимо повлиять на усугубляющие факторы, такие как прием лекарственных препаратов, выраженный болевой синдром, кашель, инфекционные осложнения, гиперкальциемию.
Cтупень 1. Противорвотные этиологические препараты
а. Гастрит, гастростаз, функциональная непроходимость (нарушения перистальтики) толстого кишечника
Прокинетик с противорвотным действием:
- Метоклопрамид/Церукал:
● через рот 10 мг 3–4 раза в день (р/д) и 10 мг по необходимости;
● непрерывная подкожная инфузия (НПИ, международный опыт введения препарата) 30–40 мг/24 ч и 10 мг п/к по необходимости;
● п/о, НПИ, обычно максимум 100 мг/24 ч.
- Домперидон/Мотилиум:
б. Биохимические причины (прием морфина, гиперкальциемиия, почечная недостаточность)
Противорвотные препараты, воздействующие на хеморецепторную триггерную зону:
● п/о 0,5–1,5 мг на ночь и по необходимости;
● п/к/НПИ 2,5–5 мг/24 ч и 1 мг п/к по необходимости;
● п/о, п/к, НПИ, обычно максимум 10 мг/24 ч.
в. Церебральные причины (повышенное внутричерепное давление, компрессия опухолью, вестибулярные расстройства)
Противорвотные препараты, действующие на рвотный центр:
- тиэтилперазин /Торекан:
● п/о по 1 драже 6,5 мг 1–3 р/д;
● или ректально по 1 суппозиторию 6,5 мг 1–3 р/д в/м, п/к по 1 мл (6,5 мг/мл) 1–3 р/д. Назначать в сочетании с дексаметазоном
г. Механическая обструкция толстого кишечника, колики и/или необходимость уменьшить секрецию в ЖКТ
Противорвотное средство со спазмолитическим и антисекреторным действием:
- гиосцина бутилбромид/ Бускопан:
● путем НПИ 60–120 мг/24 ч и 20 мг п/к при необходимости, обычная максимальная доза – 300 мг/24 ч.
Если присутствует частая рвота или сохраняется тошнота, рекомендуется вводить лекарственные препараты подкожно или путем НПИ (данный метод все еще мало применим в российской практике, хотя используется во многих странах). Для обеспечения нужного эффекта следует начинать с экстренного введения стартовой дозы «по необходимости» с последующим титрованием до регулярной дозы. Ее необходимо контролировать ежедневно и обращать внимание на экстрадозы «по необходимости».
Если проводимая терапия малоэффективна, следует пересмотреть возможные причины, проанализировать выбор противорвотного препарата и способ его введения. В случае неэффективности терапии рекомендуется перейти на противорвотные препараты широкого спектра, при отсутствии положительного ответа ‒ на двухкомпонентную терапию.
Cтупень 2. Препараты широкого спектра:
● п/о, п/к (международный опыт): 6–6,25 мг на ночь и по необходимости;
● обычная максимальная доза 50 мг/24 ч ‒ либо однократно на ночь, либо 25 мг 2 р/д;
● необходимо рассмотреть возможность НПИ.
Cтупень 3. Двухкомпонентная терапия (комбинация противорвотных препаратов с различным механизмом действия):
- галоперидол + антагонист 5HT3, например: Ондасентрон 6 мг п/к 1 р/д или НПИ, или ондансетрон 16 мг/24 часа НПИ, когда имеет место массивный выброс 5HT/серотонина из энтерохромаффинных клеток кишечника или тромбоцитов, например: при лучевой терапии на область живота, растяжении толстого кишечника, почечной недостаточности;
- левомепромазин + бензодиазепин, например: лоразепам 0,5‒1 мг под язык 2 р/д или мидазолам 10 мг/24 ч НПИ, в особенности при тошноте на фоне повышенной тревожности или тошноте ожидания;
- левомепромазин + дексаметазон 8–16 мг п/о, п/к, экстренное введение дозы и 1 р/д, когда больше ничего не помогает; при отсутствии эффекта ‒ в течение одной недели путем ежедневного уменьшения дозировки прекратить применение дексаметазона; в противном случае снижать его дозу на 2 мг в неделю до минимально эффективной.
Следует избегать одновременного применения прокинетиков (оказывают действие через холинергическую систему) и М-холиноблокаторов (действуют конкурентно антагонистически).
Тошнота может быть проявлением судорог (например, при менингеальном карциноматозе), в этом случае следует применять противосудорожные препараты или бензодиазепины.
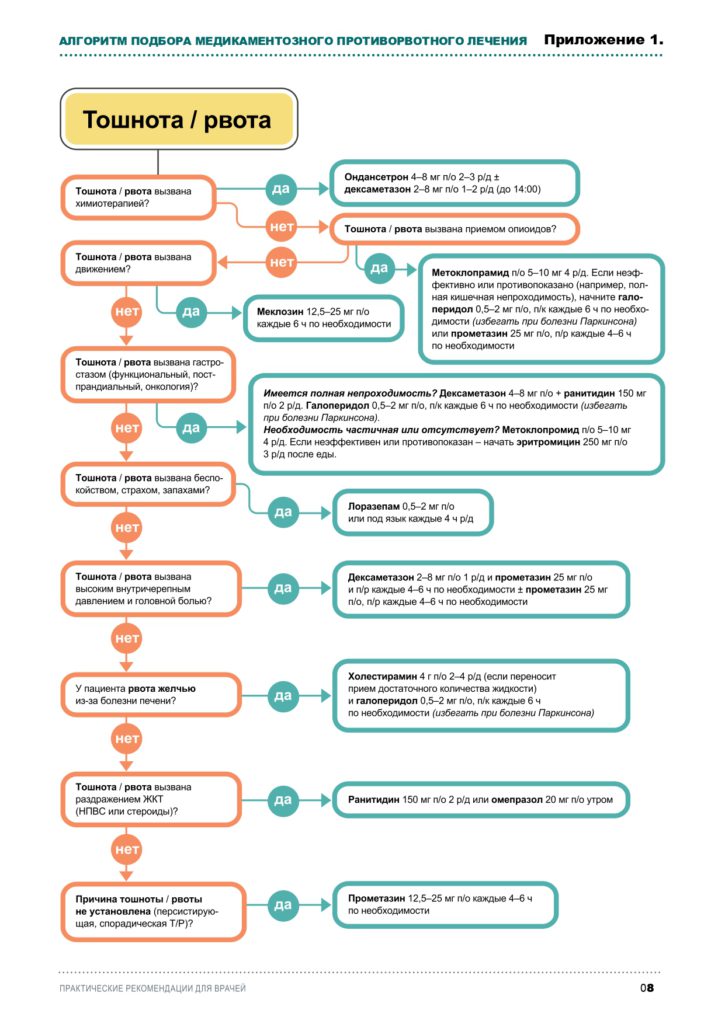
При отсутствии механической непроходимости толстого кишечника рассмотреть вопрос о переходе на пероральный прием препаратов через три дня после достижения положительного эффекта от НПИ или подкожного введения. Режим двухкомпонентной терапии при улучшении состояния пациента можно упростить через 1–2 недели путем постепенного уменьшения дозы одного или двух противорвотных препаратов. Алгоритм выбора лекарственного средства для купирования рвоты представлен также в Приложении 1.
Полезные советы
- Даже если у пациента нет рвоты, поинтересуйтесь, не беспокоит ли его тошнота ‒ пациенты говорят об этом сами довольно редко.
- На центральный генез рвоты может указывать наличие сопутствующего процесса в головном мозге, повышение внутричерепного давления; вовлечение в процесс вестибулярного аппарата; психогенное возбуждение (страх, тревога). Неврогенная рвота обычно не связана с приемом пищи, возникает по утрам, ее провоцирует перемещение больного, движения головы, она сочетается с побледнением кожи или гиперемией лица.
- Прокинетики следует назначать очень осторожно при кишечной непроходимости, т.к. они могут усилить кишечные колики и провоцировать сильные боли в животе.
- Октреотид, ондансетрон способствуют запорам.
- Отмените препараты, если причина, вызывающая симптомы, ликвидирована. Например, прием опиоидов сначала сопровождается тошнотой, поэтому одновременно с ними следует назначать прокинетики. Через 7–10 дней тошнота купируется, и прокинетики можно отменить.
- Не следует забывать о необходимости тщательного ухода за полостью рта.
- Тошнота может быть полностью купирована или значительно уменьшена; рвота один раз в день может быть приемлемой при кишечной непроходимости.
- Убедитесь, что пациент и ухаживающие за ним лица осведомлены о том, что противорвотные препараты необходимо принимать регулярно или по необходимости; обсудите с ними план лечения.
- Предложите изменения питания в пользу небольших частых перекусов.
- Объясните необходимость избегания неприятных для пациента запахов.
Старайтесь помочь пациенту, чтобы перевести его из состояния измученности в состояние возможности контроля симптома!
Благодарим за помощь в подготовке материалов:
Кравченко Т.В. (главного врача ГБУЗ ЦПП ДЗМ),
Гуркину С.П. (заместителя главного врача по организации стационарной помощи ГБУЗ ЦПП ДЗМ),
Ибрагимова А. Н. (руководителя филиала «Первый Московский Хоспис им. Веры Миллионщиковой» ГБУЗ ЦПП ДЗМ).
- Абузарова Г.Р. Невзорова Д.В. Обезболивание в паллиативной помощи. Практическое руководство для врача. Москва, 2018.
- Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи, 2016. МКБ 10: R52.1/ R52.2.
- Introducing Palliative Care Fifth Edition. Editors Twycross R., Wilcock A., 2016.
- Hospice and Palliative Care Training for Physicians. Unipac Self-Study Program, 2008.
- Lanarkshire Palliative Care Guidelines, 2012.
- ProCare HospiceCare. Hospice Medication Utilization Guidelines. Eds. S. Shah, M. Madison. www.ProCareHospiceCare.com
Скачать памятку «Тошнота и рвота в паллиативной помощи» в формате pdf можно здесь:
Источник