- Народные способы при сотрясении мозга
- Запись на консультацию
- 8 (495) 523-01-12
- 8 (495) 523 03 15
- Балашихинский диагностический центр
- Режим работы
- ВТ-СР 10:00-15:00, ЧТ 14:00-17:00, ПТ, СБ 09:00-15.00
- 8-800-550-50-30
- запись на портале госуслуг
- Поликлиника №4 | г.Балашиха
- Режим работы
- ПН-СР, ПТ 16:00-20.00, строго по предварительной записи
- Самые популярные материалы сайта
- Электронная почта: Адрес электронной почты защищен от спам-ботов. Для просмотра адреса в вашем браузере должен быть включен Javascript.
- Ушиб головного мозга (контузия) — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы ушиба головного мозга
- Патогенез ушиба головного мозга
- Классификация и стадии развития ушиба головного мозга
- Осложнения ушиба головного мозга
- Диагностика ушиба головного мозга
- Лечение ушиба головного мозга
- Консервативная терапия ушибов головного мозга
- Хирургическое лечение ушибов головного мозга
- Прогноз. Профилактика
Народные способы при сотрясении мозга
Запись на консультацию
Уважаемые пациенты, если у вас есть мой номер телефона, пожалуйста, не звоните мне, чтобы записаться на приём. Я не всегда владею информацией о наличии свободных мест, а разговоры по телефону отвлекают меня от работы.
Позвоните администратору или запишитесь онлайн.
Если Ваш вопрос решается только лично, предпочтительные способы связи со мной — текстовое сообщение (CMC, WhatsApp, Viber) или электронная почта.
8 (495) 523-01-12
8 (495) 523 03 15
Балашихинский диагностический центр
Основное место работы.
Наиболее удобное для меня и пациента место приёма.
На территории центра проводится компьютерная томография, все виды лабораторных и ультразвуковых исследований.
Возможность провести обследование и получить консультацию специалиста, позволяет нам конкурировать даже со столичными сетевыми клиниками.
Режим работы
ВТ-СР 10:00-15:00, ЧТ 14:00-17:00, ПТ, СБ 09:00-15.00
8-800-550-50-30
запись на портале госуслуг
Поликлиника №4 | г.Балашиха
Городская поликлиника № 4, «Балашихинская центральная районная больница»
В очереди не стоит добиваться соблюдения ваших представлений о справедливости. Помните, я действую в ваших интересах.
Пациенты поликлиники могут получить бесплатное обследование, консультации специалистов областных учреждений, направления на госпитализацию.
Режим работы
ПН-СР, ПТ 16:00-20.00, строго по предварительной записи
Самые популярные материалы сайта
Электронная почта: Адрес электронной почты защищен от спам-ботов. Для просмотра адреса в вашем браузере должен быть включен Javascript.
Для отправки крупных файлов на электронную почту пользуйтесь облачными хранилищами: DropBox, GoogleDrive, Яндекс.Диск, Облако.Mail.ru.
Загрузите на «облако» архив, скопируйте ссылку на него и вставьте в текст письма.
Напишите мне, что отправили файлы — я скачаю и посмотрю их.
Иногда, письма с незнакомых адресов попадают в «Спам».
Если я не отвечаю более 2-х суток — свяжитесь со мной другим способом.
Для того, чтобы отправить мне диск с исследованием, упакуйте его содержимое (можно только папку DICOM или файлы с расширением *.dcm) в архив (*.zip или *.rar), архив прикрепите к письму.
Источник
Ушиб головного мозга (контузия) — симптомы и лечение
Что такое ушиб головного мозга (контузия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ярикова А. В., нейрохирурга со стажем в 9 лет.
Определение болезни. Причины заболевания
Ушиб головного мозга — это вид черепно-мозговой травмы (ЧМТ), при которой страдают клетки головного мозга (нейроны). К ушибу головного мозга всегда приводит внешнее механическое воздействие (удар, резкий рывок, поворот), направленное на голову или туловище человека.
Синонимы: контузия головного мозга.
Последствия черепно-мозговой травмы непредсказуемы, возможно даже изменение личности пострадавшего. Клинические проявления (симптомы) ушиба головного мозга зависят от вида травмирующего агента, локализации и объёма пострадавшего вещества мозга. При лёгкой черепно-мозговой травме (сотрясении головного мозга) изменения носят обратимый характер и проходят без последствий. Тогда как при ушибе головного мозга формируются кровоизлияния и разрывы нервных волокон, что обычно приводит к необратимым неврологическим расстройствам и даже смерти пострадавшего.
Для ушиба головного мозга всегда характерно наличие очага — размозжения нервной ткани [1] . При этом в мозговом веществе формируются кровоизлияния по типу синяков на теле, образующихся при ушибе мягких тканей. При исследовании под микроскопом ушибы головного мозга представляют собой отёчную (содержащую избыточное количество жидкости) мозговую ткань, пропитанную кровью, которая излилась из разорванных сосудов. Чаще всего очаги ушиба обнаруживаются в лобных долях головного мозга [14] .
Причины ушиба головного мозга:
- Бытовая травма (24,4-60,0 %), например удар головой при падении на скользком льду.
- Дорожно-транспортная травма (7,4-19,9 %).
- Криминальная (противоправная) травма (39,9-48,8 %), например полученная при драке или в результате насилия в семье.
- Спортивная травма, полученная во время спортивных состязаний либо при занятиях активными видами спорта (1,5-4,0 %).
- Производственная травма (3,3%). Обычно является следствием несоблюдения правил техники безопасности.
- Травма, полученная в результате боевых действий (минно-взрывная травма).
В структуре всех ЧМТ ушиб головного мозга встречается в 20-25 % случаев [2] . Чаще страдают взрослые, чем дети.
Симптомы ушиба головного мозга
Для черепно-мозговой травмы характерны:
- утеря сознания либо снижение уровня бодрствования (сонливость);
- потеря памяти на обстоятельства получения травмы и события после неё (амнезия);
- очаговые неврологические симптомы: одностороннее снижение силы в руке и ноге ( гемипарез) , утеря зрения, нарушение речи (смазанность, невозможность говорить);
- психические расстройства, такие как дезориентация, замедленное мышление и невозможность сконцентрировать внимание.
Симптомы ушиба головного мозга зависят от объёма травматического повреждения мозга. Согласно общепринятой классификации, ушибы головного мозга бывают лёгкой степени, средней и тяжёлой.
При ушибе лёгкой степени сознание восстанавливается через несколько минут. Характерна общемозговая симптоматика: головная боль, тошнота, рвота, головокружение, снижение внимания и памяти. Такие симптомы развиваются из-за повышенного внутричерепного давления (ВЧД), которое приводит к сдавлению структур мозга и раздражению мозговых оболочек [4] .
Для раздражения мозговых оболочек характерно появление менингеальных знаков: скованности мышц затылка, избыточной чувствительности к громкому звуку (фонофобия) и яркому свету (фотофобия). Иногда пострадавший непроизвольно и быстро переводит взгляд, не может сфокусировать его. Редко наблюдается одностороннее снижение силы в руке/ноге [5] . При ушибе лёгкой степени кровь в головном мозге полностью рассасывается в течение 2-3 недель [4] . Клинические последствия, как правило, отсутствуют, а при проведении повторной томографии головного мозга не обнаруживается структурных изменений.
При ушибе средней степени тяжести продолжительность утери сознания составляет от нескольких десятков минут до 2-4 часов. Общемозговая симптоматика и менингеальный синдром выражены сильнее. Характерно наличие клинически значимых очаговых неврологических расстройств:
- гемипареза (одностороннего снижения силы и ограничения движений в руке и ноге);
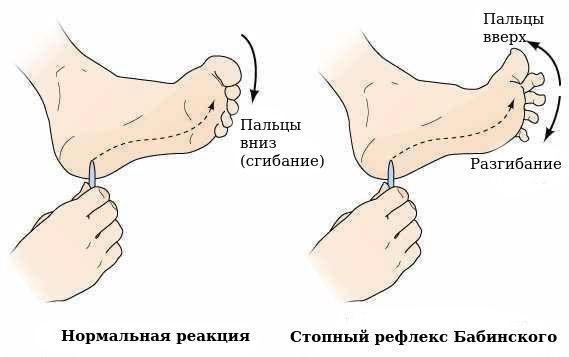
- патологических рефлексов (например, стопного рефлекса Бабинского);
- чувствительных расстройств (сниженной или повышенной реакции на прикосновение, свет, звук и другие внешние раздражители);
- нарушения речи и дыхания в виде умеренного тахипноэ (учащённого поверхностного дыхания).
Для ушиба мозга тяжёлой степени характерно более длительное (от нескольких часов до суток) и выраженное угнетение сознания до сопора или даже комы. При сопоре происходит полное угасание произвольной деятельности сознания, отсутствует отклик на внешние раздражители (боль, звук и свет). Преобладающие реакции имеют пассивно-оборонительный характер: пациент оказывает сопротивление при попытке разогнуть руку, сменить бельё или сделать инъекцию.
Для комы характерно длительное угнетение сознания. Невозможно пробудить пострадавшего, отсутствует реакция на внешние раздражители. Возможны рефлекторные движения в руках/ногах как реакция на болевой раздражител ь [15] .
Тяжёлая степень ушиба характеризуется в ыраженными расстройствами жизненно важных функций (дыхания и кровообращения), нередко требующих коррекции. Почти у всех больных с тяжёлым ушибом головного мозга выявляются переломы костей черепа [5] .
Чаще всего встречаются ушибы средней степени тяжести — 49 %, лёгкую степень выявляют у 33 % пациентов, тяжёлую — у 18 % [1] .
Патогенез ушиба головного мозга
При ЧМТ повреждения головного мозга обусловлены как самой травмирующей силой, так и вторичными механизмами (реакцией организма на травму) [6] . Поэтому повреждения разделяются на первичные и вторичные [7] .
К первичным повреждениям относят: очаговые ушибы головного мозга, ушибы ствола мозга, диффузные аксональные повреждения, внутричерепные гематомы и субарахноидальные кровоизлияния (в пространство между паутинной и мягкой мозговыми оболочками) [8] . Эти повреждения формируются непосредственно в момент травмы, сдавливают мозговое вещество, вызывая повышение внутричерепного давления (ВЧД).
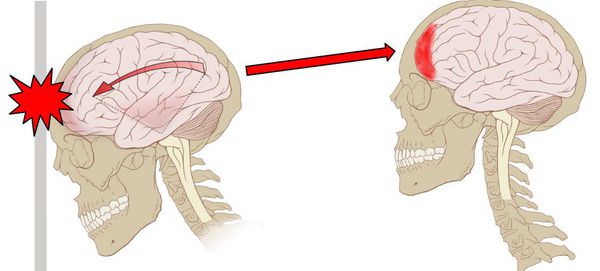
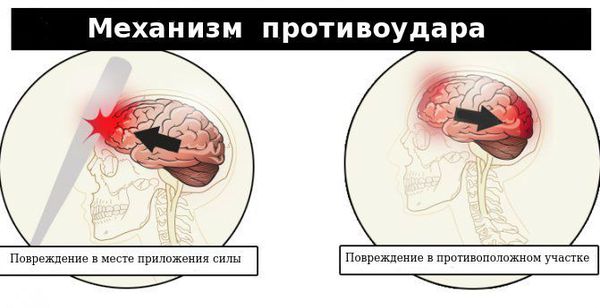
По структуре мозг можно сравнить с желеобразной субстанцией. Так как он находится в ограниченном пространстве — в полости черепа — травмирующая сила может вызвать повреждения не только в месте приложения этой силы, но и в противоположных участках по механизму противоудара. При этом мозг смещается и травмируется о кости свода черепа или плотные соединительнотканные перегородки (фалькс, намёт мозжечка).
В первичном очаге повреждаются нервные клетки, что приводит к гибели (некрозу) нервной ткани. Из-за прямой травмы вещества мозга рвутся связи между нервными клетками, а в разорванных сосудах образуются тромбы, что приводит к вторичным повреждениям — ишемическим, обусловленным недостаточным поступлением кислорода и глюкозы [9] .
Вторичные повреждения головного мозга при черепно-мозговой травме развиваются постепенно. Вокруг участка первичного повреждения мозга (ядра) формируется зона пенумбры (зона между мёртвыми клетками и здоровой тканью). Механизм её образования связан с отёком и спазмом артерий, которые развиваются вследствие поступления продуктов распада из очага ушиба. Это приводит к кислородному голоданию (ишемии) и недостаточному поступлению глюкозы к нервным клеткам [10] . Увеличение или уменьшение размеров пенумбры зависит от многих факторов, таких как наличие внутренних “резервов” организма пострадавшего, возраста пациента, сопутствующей инфекции, адекватности проводимого лечения и др.
Классификация и стадии развития ушиба головного мозга
Черепно-мозговая травма по сообщению головного мозга с окружающей средой может быть двух видов:
- Открытая (проникающая). Внешние агенты (воздух, осколки костей, волосы, грязь) попадают в полость черепа под оболочки головного мозга, приводя к развитию инфекционных осложнений, что требует назначения антибиотиков.
- Закрытая (непроникающая). Оболочки, окружающие головной мозг, остаются неповреждёнными, что более благоприятно для выздоровления пострадавшего.
Помимо ушиба головного мозга к первичным повреждениям относятся:
1. Гематома — это сгусток крови в мозговом веществе либо на его поверхности.
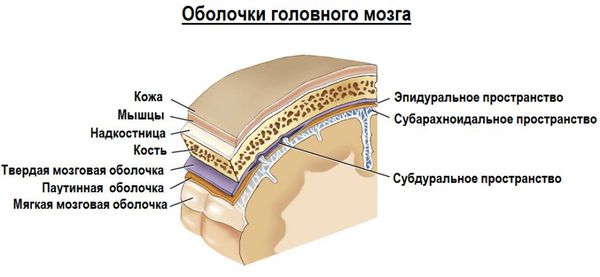
- Эпидуральная гематома образуется в результате истечения крови в пространство между твёрдой мозговой оболочкой (соединительнотканной мембраной, покрывающей мозг со всех сторон, выполняющая защитную и отграничивающую функцию) и внутренней поверхностью костей черепа.
- Субдуральная гематома — это скопление крови между твёрдой и паутинной (арахноидальной) мозговыми оболочками. Последняя тесно прилежит к поверхности мозга, покрывает извилины, заходя в борозды и щели мозга.
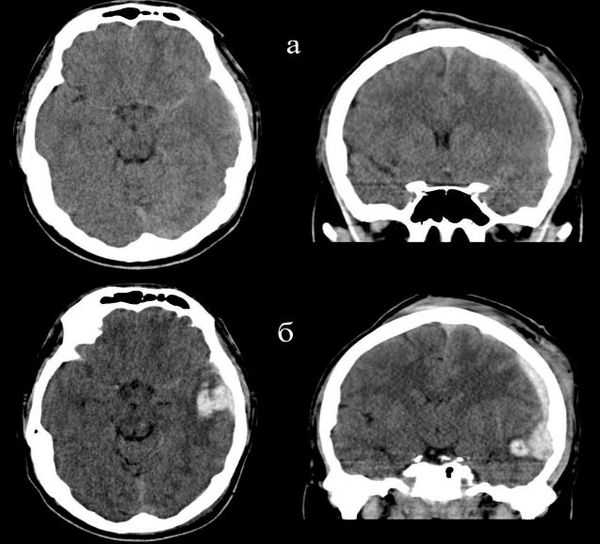
2. Внутримозговое кровоизлияние характеризуется диффузным скоплением крови в мозговом веществе, обычно сопровождает очаги ушиба головного мозга. При значительных размерах кровоизлияний, вызывающих отёк и смещение мозга, возможно их хирургическое удаление.
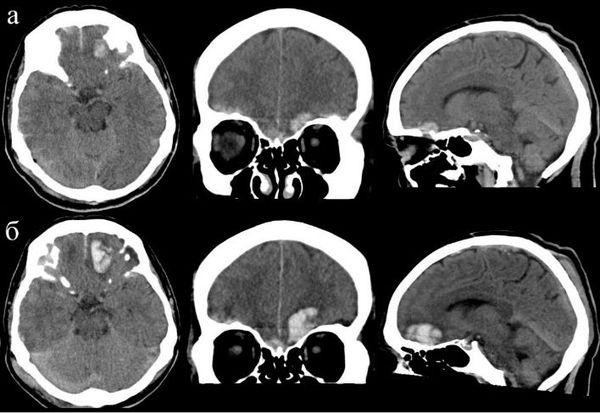
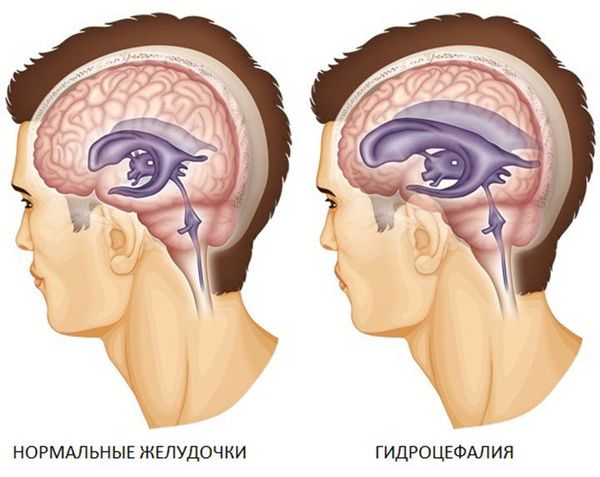
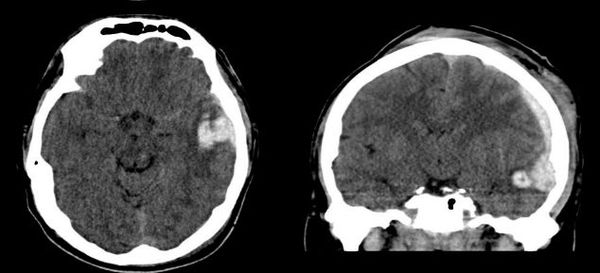
3. Субарахноидальное кровоизлияние развивается вследствие истечения крови в субарахноидальное пространство (между паутинной и мягкой мозговыми оболочками). При компьютерной томографии субарахноидальное кровоизлияние выглядит как тонкая полоска высокой плотности, которая распространяется по поверхности мозга. В большинстве случаев выраженность субарахноидального кровоизлияния при черепно-мозговой травме умеренная. Значительное кровоизлияние может привести к развитию гидроцефалии (избыточного накопления спинномозговой жидкости в желудочках мозга и подоболочечных пространствах).
4. Диффузное аксональное повреждение (ДАП) характеризуется микроскопическими изменениями, разбросанными по всему мозгу. Выявить их при помощи рутинной компьютерной томографии невозможно из-за малых размеров.
При ДАП рвутся отростки нервных клеток — аксоны, по которым передаётся информация от одной клетки к другой. Обычно ДАП развивается вследствие резкого ускорения либо торможения головы, например при дорожно-транспортном происшествии. К диффузному аксональному повреждению может привести внезапное, резкое вращение головы по оси, при этом максимальная нагрузка передаётся на аксоны, формирующие проводящие пути в мозговом стволе. Их разрыв нарушает интеграционную функцию между “вышестоящими” нейронами, которые находятся в полушариях головного мозга, и “нижестоящими”, находящимися в спинном мозге, что приводит к грубой инвалидизации [6] .
Для диффузного аксонального повреждения характерно развитие клинической картины поражения ствола головного мозга: угнетение сознания до комы, нарушение функции дыхания и кровообращения [4] . При этом виде травмы пациенты часто надолго теряют сознание. Как правило, возникают вегетативные расстройства: избыточное потоотделение (гипергидроз) и слюноотделение, повышение температуры тела.
При диффузном аксональном повреждении крайне высокая летальность — 80-90 %, а у большинства выживших развивается вегетативный статус. Это состояние, при котором сохраняются жизненно важные функции (дыхание, регуляция температуры тела, регуляция обменных процессов), но утрачивается способность к высшей нервной деятельности (речь, мышление, запоминание информации и др.) [5] . Диффузное аксональное повреждение может быть самостоятельным либо сочетаться с другими видами первичных повреждений головного мозга [10] .
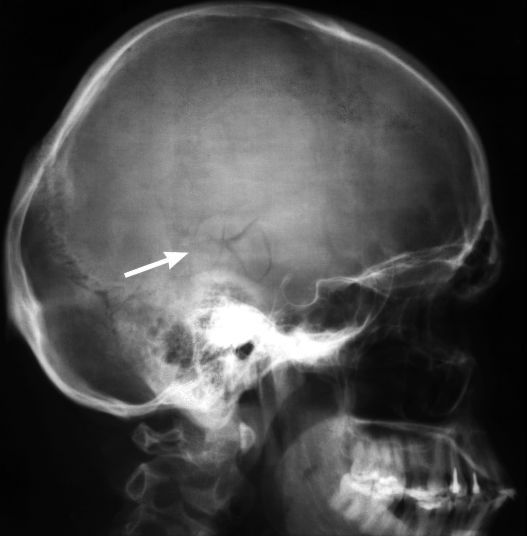
5. Переломы костей черепа всегда сопровождаются ушибом головного мозга. Перелом костей черепа, выявленный при первичном рентгеновском обследовании должен насторожить врача. Переломы основания черепа являются сложной патологией, так как в травматический процесс могут вовлекаться черепно-мозговые нервы и крупные сосуды. Распространение перелома на придаточные полости черепа (пазухи) может стать причиной истечения спинномозговой жидкости из носа или ушей (ликворрея). Внедрение костных отломков в мозговое вещество также может усугублять травматическую болезнь головного мозга.
Формы очагового травматического повреждения мозга с анатомической точки зрения:
- Очаги локальной посттравматической ишемии (кислородного голодания), или очаги ушиба I вида.
- Собственно очаги ушиба, или очаги ушиба II вида.
- Внутримозговые гематомы, или очаги ушиба III вида.
Из-за схожего патогенеза некоторые нейрохирурги считают, что чёткого разграничения между очагом ушиба и внутримозговой гематомой нет [12] . Что именно увидит врач (ушиб или гематому) на КТ, во время хирургического вмешательства или при вскрытии зависит лишь от того, в какой момент времени выполнено исследование, операция или вскрытие [12] . Кроме того, эта классификация основана на рентгенологической плотности очага по данным КТ и его морфологических особенностях (форме и строении), поэтому состояние мозга и сам очаг характеризуют только на момент КТ.
Травмы мозга со временем могут переходить из одной формы в другую, поэтому помимо таких понятий, как «очаги ушиба» и «собственно внутримозговые гематомы», используется понятие «отсроченная внутримозговая гематома», которая формируется в первые 24 часа от момента травмы.
В некоторых случаях происходит прогрессия очага, т. е. увеличение изначального очага в объёме с преобразованием в другую форму или без него. Изменение регистрируют по результатам КТ. Прогрессирование очага происходит по двум путям [5] :
1. Увеличение объёма уже имеющегося очага, выявленного при первичной КТ.
2. Образование очага в участке вещества головного мозга, где при первичной КТ его не выявляли.
Осложнения ушиба головного мозга
К внутричерепным осложнениям ушибов головного мозга относят:
- Внутричерепную гипертензию (повышение внутричерепного давления). Связано с увеличением объёма вещества в полости черепа.
- Нарушение кровотока мозга из-за внутричерепной гипертензии и сдавления сосудов головного мозга.
- Увеличение объёма очагов ушиба из-за притока крови в зоне очага размозжения.
- Спазм сосудов мозга из-за выделения нейромедиаторов (биологически-активных веществ, которые передают сигналы от нейрона к нейрону или к другим клеткам).
- Гидроцефалию — избыточное накопление жидкости в полости черепа, которое характеризуется увеличением желудочковой системы.
- Ишемию и отёк головного мозга [2][5] .
После перенесённой ЧМТ имеются высокие риски развития постоянных головных болей, старческой деменции (слабоумия) и энцефалопатии (нарушения функций мозга из-за гибели нервных клеток) . У таких больных снижается память и внимание, отмечается повышенная утомляемость, нарушается координация (неустойчивая, шаткая походка) и контроль за функцией тазовых органов (недержание мочи).
Диагностика ушиба головного мозга
Для диагностики ушиба головного мозга сначала проводится оценка дыхательной и сердечно-сосудистой деятельности и общее физикальное обследование: оцениваются места повреждений кожных покровов головы (подкожные гематомы, ссадины, раны). Если пациент в сознании, производится сбор жалоб, анамнеза (выясняются обстоятельства травмы, её механизм и давность).
Затем полностью оценивается неврологический статус с применением шкалы комы Глазго.
Таблица 1 — Шкала комы Глазго
- Ясное сознание — 15 баллов.
- Оглушение — 13-14 баллов.
- Сопор — 9-12 баллов.
- Кома — 4-8 баллов.
- Смерть мозга — 3 балла.
Исследуется зрачковая реакция — способность зрачка сужаться в ответ на яркий свет. У пациентов с обширным поражением головного мозга или повышенным внутричерепным давлением расширяется один либо оба зрачка. Одностороннее расширение зрачка подразумевает внутричерепной объём (обширный ушиб, сдавление полушария гематомой) на стороне расширенного зрачка. Оценка функционального состояния мозгового ствола возможна по кашлевому (рвотному) и роговичному рефлексам.
Рентгенография черепа — наиболее доступный метод диагностики черепно-мозговой травмы. Пострадавшим с подозрением на ЧМТ выполняют рентгенографию черепа в двух проекциях (прямой и боковой). При необходимости используются дополнительные укладки. Недостатком метода рентгенографии является невозможность оценить состояние мозгового вещества.
В диагностике ушибов головного мозга применяют и современные методы нейровизуализации: компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
На сегодняшний день КТ головного мозга является наиболее точным методом в диагностике черепно-мозговой травмы. КТ способна выявить ключевые изменения: кровь и переломы костей черепа.
МРТ обычно не используется в неотложной диагностике черепно-мозговой травмы, поскольку её проведение требует большего времени, чем КТ. Недостатками метода МРТ в диагностике острой ЧМТ является несовместимость дыхательной аппаратуры (при нахождении пациента на искусственной вентиляции лёгких) с оборудованием кабинета МРТ из-за магнитного поля, а также длительность исследования (около 20 минут). Использование МРТ возможно после стабилизации состояния пациента для выявления травматических изменений, не обнаруженных при первичной КТ головного мозга. Полученная информация в большей степени позволяет оценить прогноз течения травматической болезни головного мозга, чем повлиять на лечебный процесс.
Тяжесть ушиба головного мозга оценивается по следующим показателям:
- Общее состояние пациента.
- Выраженность неврологических расстройств. Уровень бодрствования оценивается по способности самостоятельно открывать глаза, говорить и осуществлять произвольные движения.
- Результаты обследования. Наибольшую информативность в оценке травматического повреждения головного мозга в первые часы и сутки имеет компьютерная томография.
Согласно данным последних исследований, от 35 до 50 % первичных геморрагических очагов подвергаются прогрессии [5] . Признаками неблагоприятного течения геморрагической прогрессии являются значительное увеличение объёма очага, нарастание сдавления мозга, а следовательно, и неэффективность консервативного лечения [3] [4] . Существует ряд признаков, которые предопределяют неблагоприятное течение:
- высокоэнергетический механизм травмы (ДТП, падение с высоты);
- рвота;
- признаки сдавления ствола мозга;
- объём геморрагической составляющей очага ушиба головного мозга при поступлении более 18 см³;
- психомоторное возбуждение в раннем послетравматическом периоде;
- выявление на первичных КТ субарахноидального кровоизлияния (особенно массивного или полушарного);
- наличие прилежащей к очагу ушиба головного мозга внутричерепной гематомы [1][3][5] .
Лечение ушиба головного мозга
Пациент с подозрением на черепно-мозговую травму должен получить медицинскую помощь как можно скорее. Поскольку невозможно устранить повреждение мозга, полученного в результате травмы, лечебные мероприятия должны быть направлены на стабилизацию состояния пациента и предупреждение вторичных повреждений.
Консервативная терапия ушибов головного мозга
В условиях травматической болезни пагубное воздействие на головной мозг может оказать пониженное или повышенное внутричерепное давление, сниженное насыщение крови кислородом, высокая температура и повышение уровня глюкозы в крови. В связи с этим выделяют главные направления терапии лиц с ушибами тяжёлой степени [4] :
- поддержка дыхания (аппаратами искусственной вентиляции лёгких, кислородной маской);
- коррекция кровообращения и инфузионная терапия (медикаментозно);
- лечение внутричерепной гипертензии;
- нейропротекция — защита нейронов от повреждений, проводится лекарственными препаратами.
Базовая терапия. Пострадавшим с тяжёлой ЧМТ создают свободную проходимость дыхательных путей за счёт удаления слюны, крови и рвотных масс. По потребности применяют седативные препараты и миорелаксанты ( предназначены для расслабления мускулатуры, блокирования нервных импульсов и уменьшения болевого синдр ома. ) . Необходима коррекция повышенной температуры тела (с помощью жаропонижающих препаратов и/или методов физического кондиционирования) [4] .
Развитие судорожного синдрома у лиц с ушибом головного мозга считается опасным и требует немедленной реакции. Судороги всегда сопровождаются стремительной внутричерепной гипертензией, увеличением объёма внутричерепных гематом, повышенным потреблением кислорода головным мозгом, его кровенаполнением и усилением отёка мозга [13] . Профилактическое использование противосудорожных препаратов (по данным многоцентровых исследований) у лиц с ЧМТ снижает вероятность появления судорог в остром периоде, но не уменьшает риска их возникновения в отдалённом периоде.
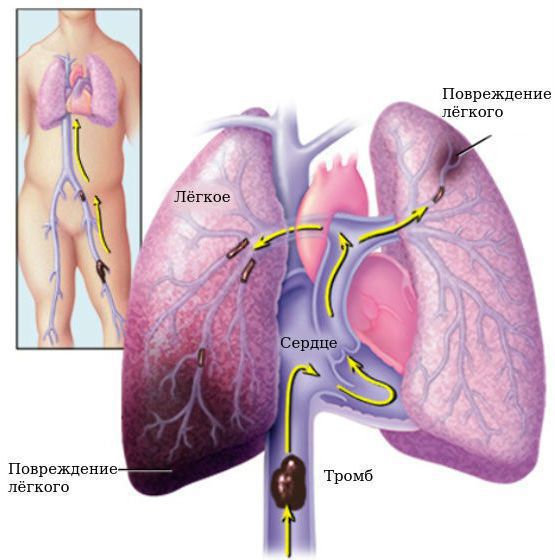
Всем лицам с ушибом головного мозга необходима профилактика тромбоэмболических осложнений (тромбоза глубоких вен нижних конечностей и тромбоэмболии лёгочной артерии ), которая подразумевает использование компрессионного трикотажа, расширение двигательного режима и проведение антикоагулянтной терапии по мере возможности. Летальность при тромбозе вен нижних конечностей достигает 9-50 % [7] .
Также необходим контроль уровня глюкозы в крови и профилактика осложнений со стороны желудочно-кишечного тракта (стресс-язв, желудочно-кишечных кровотечений). Основная причина развития стрессовой язвы — выделение во время травмы гормонов катехоламинов, которые вырабатываются в ответ на стресс, недостаточное кровоснабжение верхних отделов желудочно-кишечного тракта и нарушение его саморегуляции.
Респираторная поддержка. Показания к поддержке дыхания [3] [10] :
- угнетение уровня бодрствования до сопора или комы;
- отсутствие собственного дыхания;
- остро развившиеся нарушения ритма дыхания, патологический тип дыхания (Чейна — Стокса, Куссмауля);
- тахипноэ (учащённое поверхностное дыхание) более 30 дыхательных движений в минуту;
- клинические признаки гипоксемии (недостатка кислорода в крови) и/или гиперкапнии (переизбытка углекислого газа): парциальное давление кислорода в артериальной крови ( PaO2) менее 60 мм рт. ст.; насыщение гемоглобина кислородом артериальной крови ( SaO2) менее 90 %; парциальное давление углекислого газа в артериальной крови ( PaCO2) более 55 мм рт. ст.;
- эпилептический статус ( эпилептические припадки не прекращаются более 30 минут) ;
- челюстно-лицевая травма, сочетанная с травмой лицевого скелета, краниоорбитальной области (около глазницы и в прилегающих зонах) и/или грудной клетки.
Основная задача поддержки дыхания — сохранение нормального напряжения углекислого газа (РаСО2 — 30-35 мм рт. ст.) и необходимой оксигенации крови в артериальном русле (РаО2 более 100 мм рт. ст.) [6] [7] .
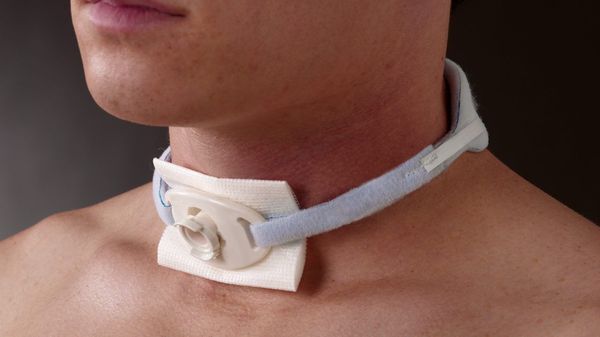
При продолжительности ИВЛ более 48 часов после начала поддержки дыхания следует выполнить трахеостомию (операцию по созданию внешнего отверстия в стенке трахеи для налаживания дыхания). При сочетании ушиба головного мозга с травмой лицевого скелета и грудной клетки предпочтительно выполнять трахеостомию сразу при поступлении пострадавшего в стационар [10] .
Коррекция кровообращения и инфузионная терапия. Более половины пациентов со снижением бодрствования до сопора и комы при поступлении в стационар находятся в состоянии обезвоживания. Причиной являются кровотечения, недостаточное поступление жидкости, перегревание, рвота и/или несахарный диабет. Выполнение адекватной инфузионной терапии ( внутривенного введения лекарственных растворов и препаратов с помощью капельницы), даёт возможность добиться нормального общего объёма крови, нормализовать сердечный выброс и доставку крови и кислорода к мозгу.
Травмированный мозг крайне чувствителен к низкому артериальному давлению (ниже 90 мм рт. ст.), которое здоровый мозг переносит нормально. Поэтому ведение больных с тяжёлой ЧМТ подразумевает поддержание артериального давления (АД должно быть не менее 90 мм рт. ст.), что необходимо для адекватной перфузии головного мозга (обеспечения его кислородом и глюкозой) в условиях отёка [4] [5] [6] [7] [9] . Однако следует избегать агрессивных попыток поддерживать давление с помощью вазопрессоров ( сосудосуживающих препаратов) из-за риска респираторного дистресс-синдрома (отёка легких с нарушением дыхания) и отёка мозга [4] [7] .
Лечение внутричерепной гипертензии. Для выбора адекватной лечебной тактики следует разграничить внутричерепные и внечерепные причины высокого ВЧД. К первым относят внутричерепные гематомы, очаги ушиба, отёк и/или ишемию мозга, эпилептические припадки, менингит. Ко вторым — недостаток поступления кислорода, неадекватная седация или вентиляция, нарушение венозного оттока из полости черепа, повышение внутригрудного и внутрибрюшного давления [1] [3] . Все эти причины могут сопутствовать ушибу мозга.
Седация и обезболивание являются мероприятиями первой линии для терапии внутричерепной гипертензии [4] [7] . Изголовье кровати необходимо поднимать на 30-40° для улучшения венозного оттока из полости черепа. Для лечения повышенного внутричерепного давления и защиты мозга от вторичных повреждений используется краниоцеребральная гипотермия (понижение температуры мозга). Достаточно проводить умеренную гипотермию (Т = 30-31 °C ) [1] [4] . Применение гипербарической оксигенации (насыщения пациента кислородом под высоким давлением) патогенетически обосновано у лиц с ушибом головного мозга, так как этот метод увеличивает напряжение кислорода в артериальной крови и улучшает насыщение мозга кислородом.
Для снижения внутрибрюшного давления применяют препараты, которые улучшают перистальтику кишечника и нормализуют функцию желудочно-кишечного тракта [4] [6] . Если внутричерепная гипертензия нечувствительна к медикаментозной терапии, показана декомпрессивная трепанация черепа.
Нейропротекция. В настоящее время применение нейропротекторных препаратов является перспективным направлением в лечении ушибов головного мозга [9] . По механизму действия н ейропротекторы подразделяются на несколько видов:
- Блокаторы кальциевых каналов (Нимодипин, Бреинал, Дилцерен, Нимопин, Нимотоп). Уменьшают поступление в клетку ионов кальция, снижают уровень повреждения и гибели нервных клеток под воздействием нейромедиаторов и предупреждают апоптоз (запрограммированную гибель клеток).
- Антиоксиданты и антигипоксанты (Актовегин, полиэтиленгликоль супероксиддисмутаза , Солкосерил, Нейрокс, Мексидол, Армадин, Цитофлавин, Нейрокард, Астрокс, Мексифин, токоферол, Метостабил, аскорбиновая кислота, Асковит, Ноотропил, Пирацетам, Нооцетам, Мелатонин, Кавинтон, Винпоцетин, коэнзим Q10). Эти препараты являются антагонистами синтазы азота, они предотвращают образование свободных радикалов, восстанавливают активность ферментов антиоксидантной защиты, ускоряют гликолиз ( процесс окисления глюкозы) , повышают устойчивость к гипоксии и улучшают кровоток мозга.
- Антагонисты NMDA-рецепторов (Мемантин, Меманталь, Меморель, Нооджерон, Акатинол, Мемикар, Мирведол, Меманейрин). Снижают повреждающее действие глутамата.
- Блокаторы воспалительного и иммунного ответа (Циклоферон, ингибиторы ЦОГ-2, антитела CD11 и CD18). Уменьшают выраженность воспалительной реакции.
- Стабилизаторы мембран клеток: промежуточные продукты синтеза фoсфaтидилхoлина (Рекогнан, цитиколин, Цераксон, Пронейро, Квинель, Нейропол, Нейрохолин, Нооцил, Цересил Канон), препараты магния и калия (магния сульфат, Аспангин, Паматон, Аспаркам, Панаспар, Панангин).
- Препараты, улучшающие синаптическую передачу (предшественники синтеза ацетилхолина — Церетон, Церепро, Глеацер, Холитилин, Делецит, Глиатилин).
- Блокаторы апоптоза (ингибиторы каспазы-3, ингибиторы кальпаинов).
- Препараты с нейронспецифическим нейротрофическим действием (Кортексин, Церебролизат, Церебролизин).
- Иммуносупрессоры (циклоспорин А). Подавляют иммунный ответ.
Питание при тяжёлом ушибе головного мозга. При серьёзном повреждении больные, как правило, не могут самостоятельно принимать пищу, поэтому необходимо раннее проведение нутритивной поддержки (т. е. введение в организм питательных веществ ). Такая поддержка должна соответствовать потребностям пациента в белке и энергии. Базовый энергообмен у пациентов с тяжёлым ушибом головного мозга соответствует 20-25 ккал/кг в сутки [4] [6] .
Хирургическое лечение ушибов головного мозга
Часть больных с тяжёлой черепно-мозговой травмой после проведения КТ головы транспортируются в операционную. Целью операции при тяжёлом ушибе головного мозга является удаление массивных внутричерепных гематом либо коррекция повышенного ВЧД.
Не всем пациентам с ЧМТ требуется неотложное вмешательство. Поскольку размер ушиба головного мозга и объём внутричерепной гематомы может увеличиваться в течение первых часов/суток с момента получения травмы, рекомендуется динамическое наблюдение. Лечение таких больных проводится в условиях реанимационного отделения. При нарастании неврологических расстройств или повышении внутричерепного давления (в случае если устанавливался датчик мониторинга ВЧД) выполняется контрольная КТ. Если диагностировано значимое увеличение гематомы в объёме либо смещение мозга, наиболее безопасным станет оперативное вмешательство для предупреждения гибели мозга.
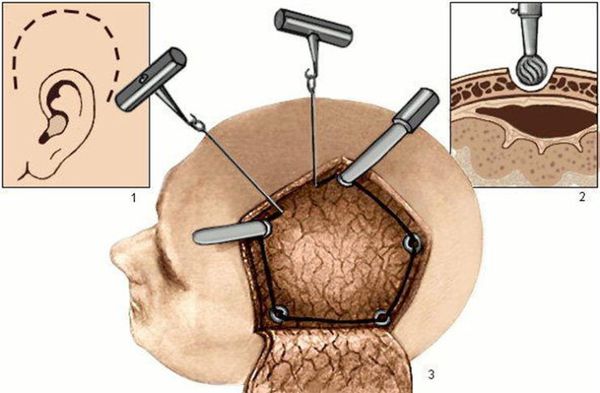
Перед операцией волосы над поражённой областью головного мозга выбриваются. После рассечения кожи головы и отведения кожного лоскута производится выпиливание кости. Кость удаляется, подлежащая твёрдая мозговая оболочка вскрывается с предельной аккуратностью. Врач удаляет гематому или очаг ушиба головного мозга. При наличии выраженного отёка мозга выполняется пластика твёрдой мозговой оболочки заплатой из собственных тканей или замещающего искусственного материала. Это необходимо для предупреждения дальнейшего смещения мозга. Кость в таких случаях не ставится на прежнее место.
Перед «закрытием» раны возможна установка датчика ВЧД, если он не был установлен ранее. По завершении операции пациент переводится в реанимационное отделение для проведения интенсивных лечебных мероприятий, направленных на борьбу с отёком головного мозга и профилактику инфекционных и тромбоэмболических осложнений.
Декомпрессивная трепанация черепа является наиболее агрессивным методом борьбы с внутричерепной гипертензией [3] [9] . Она применяется при неэффективности консервативной терапии. Основная цель декомпрессивной трепанации — увеличение внутричерепного объёма. В результате этого давление в полости черепа снижается и нормализуется кровоснабжение головного мозга.
К декомпрессивной трепанации относят подвисочную и бифронтальную декомпрессию, височную лобэктомию и гемикраниэктомию. Они проводятся в случае выраженного смещения мозговых структур и стойкой внутричерепной гипертензии у больных с клиническими и КТ-признаками компрессии мозга.
Возможные послеоперационные осложнения. В отдалённом послеоперацонном периоде ЧМТ у 13 % пациентов регистрируется эпилепсия, у 11 % — посттравматическая гидроцефалия [3] . Посттравматическая эпилепсия возникает из-за формирования патологического очага в веществе мозга. Посттравматическая гидроцефалия обусловлена нарушениями циркуляции (формирования спаек) и всасывания спинномозговой жидкости.
Прогноз. Профилактика
Неблагоприятные факторы исхода лечения ушиба головного мозга [2] [4] :
- первичные факторы повреждения: ушиб мозга, требующий экстренного нейрохирургического вмешательства (объём геморрагического компонента более 40 мл., смещение срединных структур мозга более 9 мм);
- вторичные внутричерепные факторы: прогрессия очага ушиба мозга.
- вторичные внечерепные факторы: артериальная гипотензия (АД менее 90 мм рт. ст.) к моменту поступления в стационар;
- независимые факторы риска: возраст больного более 47 лет, наличие тяжёлой сопутствующей патологии.
Ушибам головного мозга больше подвержены лица мужского пола, подросткового и трудоспособного возраста. В 2,5-3 раза чаще травма возникает у лиц в алкогольном опьянении. Следовательно, основными мерами профилактики являются:
- широкая информированность населения о причинах развития ушибов;
- культурное воспитание населения;
- проведение «антиалкогольных кампаний».
Профилактикой травмы в результате ДТП является соблюдение правил дорожного движения, спортивных травм — ношение защитных средств, производственных — соблюдение техники безопасности и использование защитных средств.
Источник