Апикомплексы (споровики)
Споровики (апикомлексы) — тип паразитических простейших, произошедших, вероятно, от жгутиконосцев. Наиболее известные представители: малярийный плазмодий, токсоплазма, криптоспоридии.
Малярийный плазмодий
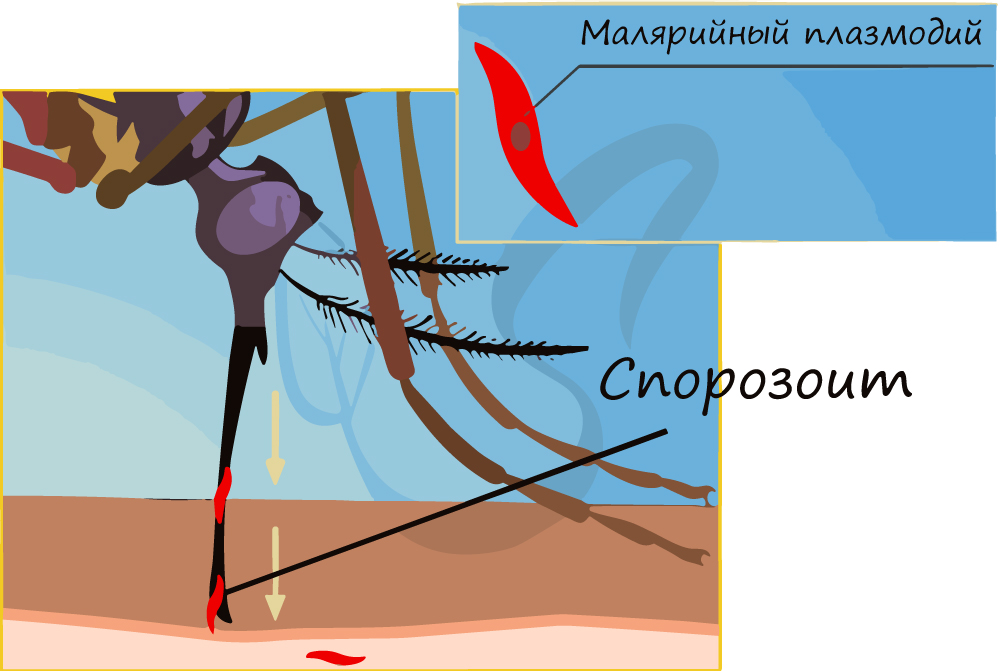
Малярийный плазмодий вызывает тяжелое заболевание — малярию. Призываю вас строго разграничить два понятия. Есть «возбудитель» заболевания — малярийный плазмодий, а есть «переносчик» — малярийный комар.
Существует еще два важных понятия: промежуточной и основной хозяин. Промежуточный хозяин, в организме которого происходит бесполое размножение, для малярийного плазмодия — человек, млекопитающие. Основной хозяин, в организме которого осуществляется половое размножение — комар рода Anopheles.
Только малярийный комар (комар рода Anopheles) может переносить малярийного плазмодия, но имейте в виду, что не все комары рода Anopheles инфицированы малярийным плазмодием — есть и здоровые особи, поэтому укус комара рода Anopheles не всегда приводит к заболеванию малярией.
Жизненный цикл малярийного плазмодия довольно сложный, есть несколько новых понятий, с которыми вам предстоит познакомиться. Я же постараюсь сделать материал интересным, а от вас потребуется то, что важнее знаний — воображение.
Жизненный цикл малярийного плазмодия
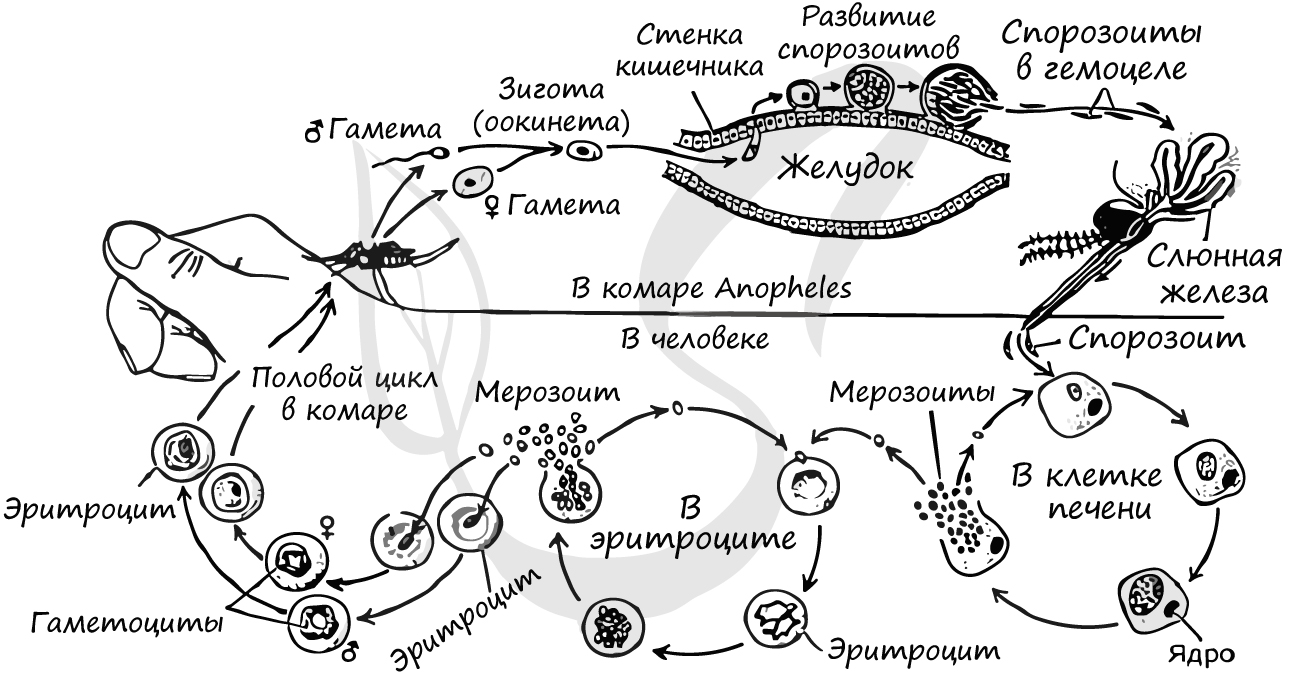
Цикл состоит из 3 стадий: шизогония, гаметогония, спорогония. Начнем со спорогонии, стадии, которая протекает в организме комара перед тем, как он укусит человека.
- Спорогония — половой цикл
Спорогония малярийного плазмодия происходит в самке малярийного комара. Мерозоиты (в дальнейшем будет понятно, откуда взялась эта жизненная форма), попав в желудок комара, перевариваются, а гаметоциты трансформируются в гаметы. Гаметы сливаются друг с другом, образуется зигота, из которой через несколько часов появляется клетка веретеновидной формы — оокинента.
Оокинета внедряется в толщу кишечной стенки комара, делится мейозом на четыре споры. Каждая спора покрываются капсулой, образуется ооциста. Ооциста растет и делится митозом на несколько тысяч спорозоитов. Такое активное деление разрывает ооцисту (на этом этапе ее называют — спороциста), после чего спорозоиты выходят в полость тела и собираются в слюнных железах комара.
Теперь совершенно очевидно, что с укусом комара в кровь человека, млекопитающего попадает именно спорозоит. Перемещаясь по кровяному руслу, спорозоиты достигают печени и проникают в ее клетки где начинается следующая стадия — множественного деления (шизогония). Митоз происходит без деления цитоплазмы, поэтому количество ядер в шизонте растет — созревают молодые шизонты.
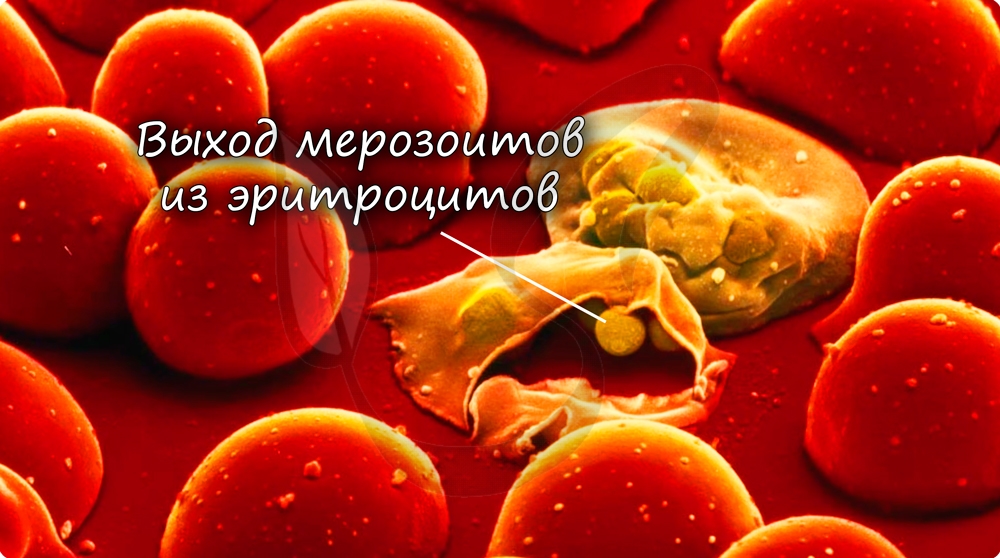
Когда число ядер достигает передела, происходит деление цитоплазмы вокруг ядер и обособление клеток (соответственно числу ядер). В результате в клетках печени происходит катастрофа: сами клетки разрушаются, а из них выходят тысячи новых подвижных форм — мерозоитов. Мерозоиты внедряются в эритроциты (красные клетки крови), где вновь начинается шизогония — образуются тысячи шизонтов, которые в итоге разрывают эритроциты (красные клетки крови).
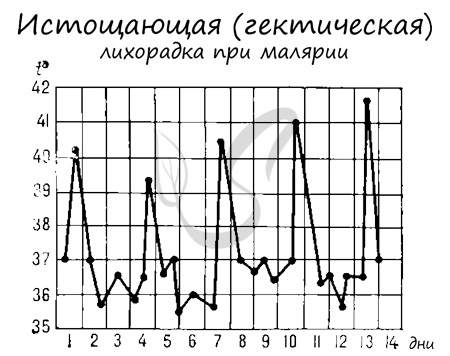
Мы с вами только что обсудили две шизогонии: тканевую — в клетках печени, и эритроцитарную — в эритроцитах (красных кровяных клетках). Замечу, что эритроцитарная шизогония может протекать несколько раз, причем происходит это одномоментно: раз в 48 часов, 72 часа (в зависимости от вида малярийного плазмодия). У человека такой одномоментный выход мерозоитов в кровеносное русло и гема — остатка от разрушенных эритроцитов, сопровождается подъемом температуры до 40°C-41°C.
Затем происходит резкий спад температуры — такая лихорадка носит название истощающая, и нередко заканчивается летальным исходом. Примечательно, что в Средние века, когда не знали, как лечить сифилис, было замечено излечение от сифилиса после перенесенной малярии. Теперь известно, что это действительно связано именно с высокими цифрами температуры, которые губительны для бледной трепонемы (возбудителя сифилиса).
Задача любого живого организма — размножаться. Без размножения никогда бы не фиксировались новые случаи заболевания малярией, давайте разберемся, как оно происходит.
После множества повторяющихся эритроцитарных шизогоний часть мерозоитов приобретает способность переходить в новую форму — гаметоциты. Во время укуса комара из кровеносного русла им засасывается кровь с гаметоцитами, которые попадают в желудок вместе с мерозоитами. Цикл замыкается.
Попробуйте самостоятельно рассказать о жизненном цикле малярийного плазмодия, ориентируясь на схему ниже 😉
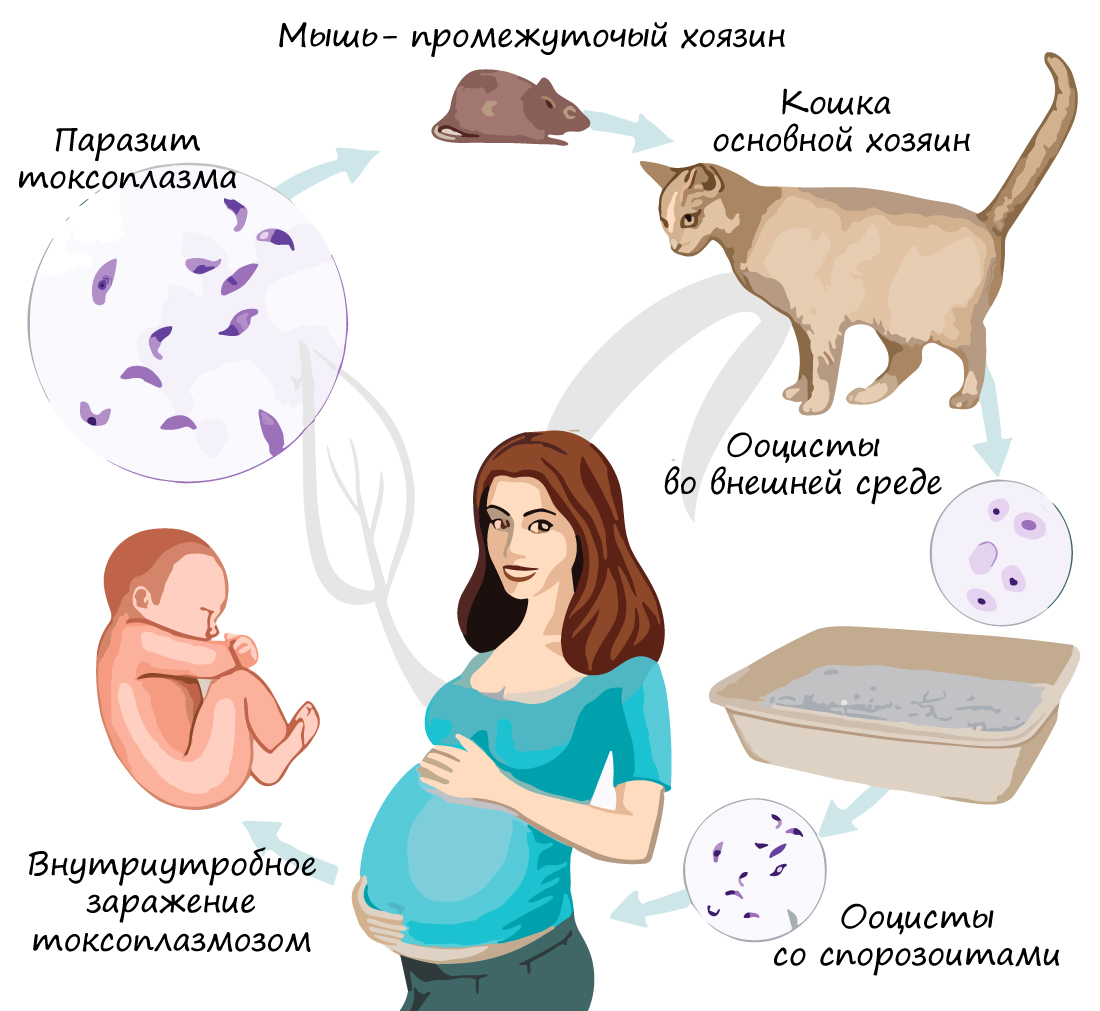
Токсоплазма
Токсоплазма — простейшее класса споровиков, внутриклеточный паразит. Основные хозяева токсоплазм — семейство кошачьих (в их организме у токсоплазмы идет половое размножение). Промежуточным хозяином (организм, в котором происходит бесполое размножение) являются человек и другие теплокровные.
Заражение токсоплазмой происходит множеством путей — через немытые овощи, непрожаренное мясо, от матери к плоду во время беременности. В кишечнике паразиты попадают в макрофаги, после чего через кровь распространяются по всему телу.
Токсоплазмоз протекает достаточно легко, однако у лиц с иммунодефицитом и беременных женщин последствия могут быть фатальными (у беременных плод может погибнуть).
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Источник
Малярийный плазмодий размножается способ
Малярия – это инфекционное заболевание, которое вызывает повторяющиеся приступы озноба и лихорадки. Возбудителем малярии является плазмодий – паразит, передающийся с укусами комаров – носителей инфекции. Каждый год от малярии умирает примерно один миллион людей по всему миру, но наиболее распространена она в странах с тропическим и субтропическим климатом.
Вакцины для предотвращения малярии не существует, однако при приеме профилактических средств риск заболеть снижается.
Успешность лечения зависит от вида плазмодия, состояния больного и других факторов.
Болотная лихорадка, перемежающаяся лихорадка, пароксизмальная малярия.
Malaria, Jungle fever, Marsh fever.
Для малярии характерно периодическое повторение приступов (каждые 48-72 часа, в зависимости от вида возбудителя). Приступ длится примерно 1-2 часа и сопровождается следующими симптомами:
- озноб – от умеренного до тяжелого,
- высокая температура тела (до 39-41 °С),
- кашель,
- обильное потоотделение (появляется в конце приступа и сопровождается снижением температуры до нормальной или ниже нормы).
Кроме того, могут появляться другие симптомы:
- головная боль,
- тошнота, рвота, понос,
- усталость, быстрая утомляемость,
- потеря аппетита,
- боль в мышцах,
- желтуха.
Как правило, малярия проявляется в течение нескольких недель после укуса зараженного комара. Однако некоторые паразиты могут находиться в организме несколько месяцев или лет, не вызывая никаких симптомов.
Общая информация о заболевании
Малярия – это инфекционное заболевание, которое вызывает повторяющиеся приступы озноба и лихорадки. Возбудителем являются четыре вида паразитов, передающихся с укусами комаров – носителей инфекции. Реже малярия распространяется через переливание крови или от матери к плоду. Чаще всего она встречается в странах с тропическим и субтропическим климатом.
Жизненный цикл малярийного паразита начинается, когда самка комара вида анофелес, питаясь кровью больного малярией, проглатывает паразитов. В процессе полового развития в организме комара из них развиваются спорозоиты (одна из жизненных форм паразита), располагающиеся в слюнных железах насекомого.
При укусе комар вводит слюну со спорозоитами в организм человека, где они размножаются бесполым путем в клетках печени. После периода созревания, длящегося от нескольких суток до нескольких месяцев, паразиты высвобождаются из клеток печени и проникают в эритроциты (красные кровяные тельца), что является началом активной фазы болезни. В эритроцитах происходит дальнейшее бесполое размножение паразитов; при разрыве оболочки эритроцита (каждые 48-72 часа) плазмодии оказываются в плазме крови, что обуславливает возникновение лихорадки и озноба. Затем они проникают в непораженные эритроциты и цикл повторяется. Промежуточные формы плазмодий способны сохраняться в организме (в печени) до нескольких лет, вызывая повторное развитие заболевания даже после курса лечения.
Малярия может привести к смерти, чаще всего от нее умирают дети в возрасте до 5 лет. Обычно летальный исход связан с осложнениями заболевания:
- церебральная малярия – зараженные эритроциты могут закупоривать мелкие кровеносные сосуды мозга, вызывая его отек или повреждение;
- дыхательная недостаточность из-за накопления в легких жидкости;
- повреждение органов – печеночная или почечная недостаточность, повреждение селезенки;
- тяжелая анемия как следствие уменьшения количества нормально функционирующих эритроцитов;
- низкий уровень сахара в крови (может быть спровоцирован как малярией, так и ее лечением).
Кто в группе риска?
Чаще всего малярией болеют люди, живущие в странах с тропическим и субтропическим климатом (африканские государства к югу от пустыни Сахары, индийский субконтинент, Соломоновы острова, Папуа-Новая Гвинея и Гаити), или гости этих стран.
Более тяжелому течению малярии подвержены:
- дети до 5 лет,
- туристы из регионов, где не распространено данное заболевание, посетившие субтропические или тропические страны,
- беременные и их еще не рождённые дети,
- бедные слои населения, не имеющие доступа к квалифицированной медицинской помощи.
Заподозрить заболевание позволяют периодические приступы лихорадки, особенно если пациент находился в очагах малярии за последние два года. Для подтверждения диагноза необходимо обнаружить паразита в мазках крови.
Лабораторные методы исследования
- Микроскопия мазка крови. Этот анализ до сих пор остается ведущим методом диагностики малярии. Он достаточно простой и недорогой, однако относительно трудоемкий. Кровь для приготовления мазка необходимо брать у пациента во время приступа лихорадки – это повышает вероятность обнаружения малярийных плазмодиев. После изготовления мазка и его окраски по специальной технологии можно обнаружить самих возбудителей заболевания или характерные изменения эритроцитов. В частности, при малярии в эритроцитах определяются пятна, обусловленные включениями плазмодиев. По результатам исследования мазка крови судят о наличии инфекции, а также определяют вид паразита и стадию заболевания.
- Определение антител к возбудителю малярии – молекул, вырабатываемых иммунной системой в ответ на попадание в организм малярийного плазмодия. Отрицательный результат анализа позволяет исключить диагноз «малярия».
- Определение белков возбудителя. Современный анализ, с помощью которого можно выявить в крови молекулы, входящие в состав малярийного плазмодия. Это быстрый, недорогой метод диагностики, обладающий высокой достоверностью в отношении малярийной инфекции.
- Определение генетического материала малярийного плазмодия методом полимеразной цепной реакции (ПЦР). Позволяет определить даже незначительное число возбудителей заболевания в крови. В силу высокой стоимости исследование широко не распространено.
- Общий анализ крови (без лейкоцитарной формулы и СОЭ).
- Гемоглобин и эритроциты. Так как при приступах малярии происходит разрушение эритроцитов (гемолиз), их уровень в крови, а также уровень содержащегося в них гемоглобина может быть снижен, свидетельствуя о развитии анемии.
- Тромбоциты. Снижение уровня тромбоцитов является характерным признаком малярии и наблюдается примерно у 70 % больных.
- Лимфоциты. При малярии в крови могут определяться измененные (атипичные)лимфоциты (белые кровяные тельца).
- Ретикулоциты – это созревающие эритроциты. Так как при приступах малярии зрелые эритроциты разрушаются, выработка ретикулоцитов возрастает.
- Лактатдегидрогеназа (ЛДГ) – фермент, который содержится во многих органах и тканях человека, в том числе в эритроцитах. Повышение ЛДГ является характерным признаком малярии.
- Аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ). Повышение уровня печеночных ферментов АЛТ и АСТ будет указывать на повреждение печени, вызванное малярией.
- Общий билирубин. Билирубин – конечный продукт распада гемоглобина. При усиленном разрушении эритроцитов его уровень повышается.
Другие методы исследования
- Компьютерная томография головного мозга. При признаках поражения центральной нервной системы может потребоваться выполнение компьютерной томографии головного мозга, которая позволяет выявить отек головного мозга и кровотечение в его оболочке.
Лечение малярии предполагает прием специальных противомалярийных препаратов, а также устранение осложнений заболевания.
Отмечается устойчивость некоторых видов малярии к лекарствам. Вакцины, позволяющей полностью избавить пациента от этого заболевания, не существует, хотя ее поиски активно ведутся.
- Применение противомалярийных препаратов при путешествиях в регионы с высоким уровнем заболеваемости малярией.
- Предотвращение заражения через укус. Избежать укусов комаров можно с помощью:
- обработки стен дома специальными спреями,
- использования москитной сетки, пропитанной препаратами против комаров,
- ношения одежды, закрывающей тело, опрыскивания одежды противомоскитными спреями.
Рекомендуемые анализы
- Общий анализ крови
- Лактатдегидрогеназа
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Общий билирубин
Источник
Малярия: симптомы, диагностика, лечение, профилактика
Малярия относится к числу самых распространенных инфекций по всему миру. Особо восприимчивы к заболеванию дети до 5 лет и беременные женщины [1]. Заражение происходит через укус комара, который выполняет роль переносчика возбудителя – малярийных плазмодий. Наиболее опасной считается тропическая малярия, вызываемая паразитом Plasmodium falciparum.
Для заболевания характерны периодическое повышение температуры, увеличение печени и селезенки, снижение уровня гемоглобина. Первые симптомы обычно выражены слабо, поэтому инфекция чаще всего диагностируется на поздней стадии, когда уже развилось тяжелое поражение. В связи с этим борьба с малярией основана на своевременном выявлении и эффективном лечении инфекции. Для профилактики применяют инсектициды для уничтожения переносчиков и вакцины против возбудителей.
Как происходит заражение
Ученым, изучающим малярию, не сразу удалось выяснить, что это за болезнь, и как происходит инфицирование.
Возбудитель малярии – это простейшие рода Plasmodium, представители которого паразитируют в организме людей, вызывая различные виды заболевания:
- трехдневная малярия (Plasmodium vivax);
- малярия овале (Plasmodium ovale);
- четырехдневная малярия (Plasmodium malaria);
- тропическая малярия (Plasmodium falciparum).
Паразиты попадают в кровь здорового человека при укусе самок комаров вида Anopheles. Комары – всего лишь переносчики. Кусая зараженного человека, насекомые поглощают половозрелые клетки паразита, которые в организме комара за 1-2 недели размножаются и продуцируют инфекционные спорозоиты. Эти клетки перемещаются к слюнным железам комара и при последующем укусе переносятся в здоровый организм. Затем спорозоиты с током крови попадают в печень, созревают до половозрелой стадии и после разрушения клетки печени попадают в кровь, проникая в эритроциты. Этот цикл обуславливает характерные клинические признаки заболевания.
При тропической малярии, которую вызывает Plasmodium falciparum, зараженные эритроциты прилипают к внутренней оболочке кровеносных сосудов (эндотелию), что вызывает их закупорку и ишемию – нарушение работы или тяжелое повреждение тканей и органов из-за местного снижения кровообращения. Больше всего страдают головной мозг, легкие, почки и желудочно-кишечный тракт.
Симптомы малярии
Признаки проявляются в основном через 10-14 дней после заражения. В условиях умеренного климата или при сильном иммунитете латентный период (без клинического проявления) занимает от одного до трех месяцев.
Малярия может начинаться с общего недомогания – лихорадки, озноба, головной боли. Эти симптомы могут длиться несколько месяцев. По мере прогрессирования заболевания появляются боли в суставах, кровь в моче, желтуха, признаки ишемии (судороги, кома, кровоизлияния в глаза) и нарушения работы внутренних органов (почечная и печеночная недостаточность, нефрит, нефроз, увеличение печени и селезенки).
У детей наблюдаются одышка, бледность или синюшность кожи, возбуждение на фоне сниженной физической активности, бессонница или частые пробуждения, судороги.
Заражение плода приводит к самопроизвольному аборту, мертворождению, рождению детей со сниженным весом или с врожденной инфекцией.
Диагностика малярии
Главная задача при сборе анамнеза и первичном осмотре пациента – распознать признаки инфекции, установить риск заражения и его источник.
Проводят комплекс лабораторных исследований:
- общий анализ крови, в частности гематокрит (процент содержания эритроцитов в крови) и лейкоцитарная формула (позволяет установить наличие острой или хронической инфекции);
- световая микроскопия крови: толстый мазок для выявления плазмодий в эритроцитах и тонкий мазок для определения вида паразита;
- иммунологический анализ (экспресс-тест): работает по принципу выявления в крови особых белков – малярийных антигенов;
- серологический анализ выявляет антинуклеарные антитела к паразиту, что позволяет установить не только текущую, но и перенесенную инфекцию;
- метод полимеразной цепной реакции (ПЦР) применяется, если предыдущие анализы на малярию не подтвердили диагноз. Точность выявления инфекции с помощью ПЦР составляет 95%.
Стоит отметить, что при первых признаках заражения выявить паразитов в крови сложно, поэтому микроскопию следует проводить через несколько дней.
Лечение малярии
При подозрении на малярийную инфекцию терапию можно начать без подтверждения диагноза, если пациент проживает на территории с высоким риском заражения или вернулся из поездки в такую страну, а также в случае невозможности провести лабораторные исследования.
После подтверждения диагноза лечение направлено на прерывание жизненного цикла паразита в организме, предотвращение тяжелых осложнений у пациента и смертельного исхода. Конкретный терапевтический подход зависит от выявленного возбудителя и стадии инфекции, а также индивидуальных особенностей пациента (хронические или сопутствующие заболевания, состояние иммунитета, у женщин наличие беременности, отсутствие ответа на антималярийные препараты).
Для достижения максимального эффекта применяют комбинированную терапию. Основные лекарства от малярии включают производные артемизинина, хинин или его производное хлорхинин в сочетании с примахином. При четырехдневной малярии примахин не назначают из-за устойчивости ее возбудителя к этому препарату. Тяжелая тропическая малярия поддается лечению артесунатом, артеметером и хинином, а при их недоступности – хинидином для инъекций под контролем ЭКГ. Осложнения заболевания лечатся согласно общепринятым схемам.
Для предотвращения рецидивов и при чувствительности возбудителя пациенту после выписки назначают длительный прием примахина.
Профилактика малярии
На сегодняшний день существуют широкие возможности для путешествий, включая страны с повышенным риском заражения малярией. В поездки часто отправляются наиболее подверженные заболеванию категории людей: дети и беременные женщины. В связи с этим целесообразно обеспечить путешественникам консультацию у специалистов перед отъездом для повышения информированности населения.
Кроме того, возможен самостоятельный прием препаратов из группы аминохинолинов, если планируется путешествие в страны с высокой заболеваемостью или в соседних районах были зарегистрированы случаи инфекции. В связи с частыми случаями фальсификации антималярийных препаратов рекомендуется покупать их заранее в достаточном количестве и брать с собой в дорогу.
На месте можно использовать:
- специальные защитные сетки от комаров на окнах, дверях и вокруг кровати;
- спреи на основе инсектицидов для обработки одежды, палаток, инвентаря;
- спреи на основе антимоскитных репеллентов непосредственно на открытых участках кожи;
- ношение специальной одежды с длинными рукавами и штанинами, особенно в часы активности комаров [2].
Также местные власти проводят мероприятия по уничтожению личинок и куколок комаров возле водоемов, а также окрыленных комаров и мест их выплода.
Перспективным направлением в борьбе против инфекции считается разработка прививки от малярии. Несмотря на то, что она не исключает риск заражения, ее применение значительно снижает заболеваемость. Вакцина RTS, S (Mosquirix) считается самой эффективной на сегодняшний день, сокращая вероятность заражения тропической малярией в среднем на 50% [3].
Источник