- Малоинвазивное лечение геморроя: как проходит
- Какие методы лечения геморроя существуют
- Особенности малоинвазивного лечения геморроя и его виды
- Показания к проведению лечения
- Преимущества и недостатки малоинвазивного лечения
- Особенности реабилитационного периода
- Малоинвазивные процедуры
- Содержание
- Техника минимального разреза
- Конкретные процедуры
- Преимущества
- Риски
- Распространение
- Оборудование
- Мини-инвазивное эндопротезирование — описание преимуществ и недостатков
- Почему врачи предпочитают мини-инвазивный способ?
- Почему его выбирают пациенты?
- Мини-инвазивная операция — это всегда хорошо?
- Отличия классической и малоинвазивной техники?
- Что предлагает Чехия?
Малоинвазивное лечение геморроя: как проходит
Главная » Статьи » Малоинвазивное лечение геморроя: как проходит
Нарушение кровообращения в органах малого таза приводит к формированию геморроидальных узлов, причиняющих значительное беспокойство пациенту. В случаях, когда лечение медикаментозными средствами не оказывает положительного эффекта, проктолог предлагает удалить образования. Малоинвазивные методы лечения геморроя — оптимальное решение проблемы на ранних стадиях заболевания.
Какие методы лечения геморроя существуют
По локализации видоизменённых узлов геморрой подразделяется на внутренний и наружный. Внутренний — расширенные вены находятся в подслизистом слое прямой кишки. Наружный — геморроидальные образования наблюдаются под кожей на анальном отверстии или в перианальной области.
Методы лечения геморроя:
- консервативный;
- малоинвазивная терапия;
- оперативное вмешательство.
На ранних стадиях применяется консервативное лечение с помощью комбинации флеботропных, анальгетических и противовоспалительных препаратов, мазей на основе гепарина, ректальных свечей.
Развитие заболевания требует кардинального решения проблемы. Малоинвазивное лечение — лучший вариант, позволяющий провести лечение геморроя без операции. Запущенная болезнь (III-IV стадия) требует радикального оперативного вмешательства.
Особенности малоинвазивного лечения геморроя и его виды
Выбор метода терапии определяется в зависимости от результатов диагностики и наличия сопутствующих заболеваний.
Малоинвазивное лечение наружного геморроя проводится лигированием латексными кольцами, методами инфракрасной и фотокоагуляции.
Лигирование латексными кольцами — наиболее популярный метод терапии, чаще применяется при выпадении геморроидальных узлов. На ножку образования одевается устройство, перетягиваются сосуды у его основания. Лишённая поступления крови, шишка усыхает и отпадает вместе с латексным кольцом.
Инфракрасная коагуляция — прижигание тканей вокруг узла. Кровообращение нарушается, шишка уменьшается в размерах. Метод применяется на I-II стадиях заболевания при отсутствии ректальных кровотечений.
Фотокоагуляция — воздействие на очаг лазером, который заполняет сосуды, питающие узел, соединительной тканью. Нарушение кровотока приводит к исчезновению шишки.
Внутренний геморрой — малоинвазивное лечение проводится методами склеротерапии, дезартеризации, шовным лигированием.
Дезартеризация — проводится при помощи аноскопа. Под контролем ультразвукового оборудования поочерёдно сшиваются все питающие узел сосуды. Выключенные из общего кровотока узлы усыхают и отваливаются в течении двух недель.
Шовное лигирование — применяется с использованием ультразвуковой допплерометрии. Локализуются ветви геморроидальной артерии, перетягиваются викровыми швами. Происходит отмирание тканей и усыхание образования.
Склеротерапия — в геморроидальный узел вводится склерозирующий препарат 2-3% раствор Тромбовара, Этоксисклерола или Фибровейса. Лекарство склеивает сосуды, нарушает кровоток. Геморрой после склеротерапии вылечивается полностью в 95%.
Показания к проведению лечения
Многие пациенты не знают в чём заключается терапия. Лечение малоиназивными методами, что это? Малотравматичная процедура, применяется, когда консервативные методы не помогают, позволяет вылечить болезнь без операции.
Показания к терапии:
- быстро увеличивающиеся узлы, склонные к выпадению;
- воспаления, образование гнойных свищей;
- кровотечение и болевой синдром во время акта дефекации и в состоянии покоя;
- зуд, жжение, обильные слизистые выделения в области заднего прохода.
- хронические запоры, резистентные к приёму слабительных медикаментов.
Противопоказаниями к проведению процедуры служат: наличие тромбоза, проктита, парапроктита. Манипуляцию не выполняют пациентам пожилого возраста с гипертонией III-IV стадии, сердечной недостаточностью.
Преимущества и недостатки малоинвазивного лечения
Манипуляция проводится в стационаре или амбулаторных условиях, через 2 часа больной может идти домой.
- процедура проводится без применения общей анестезии;
- минимальный риск осложнений;
- отсутствует кровопотеря, сохраняются близлежащие мягкие ткани;
- не образуются рубцы в области заднего прохода.
Рецидив заболевания возможен не ранее, чем через три года после манипуляции. При выполнении рекомендаций врача лечение позволяет избавиться от патологии навсегда.
Особенности реабилитационного периода
Малоинвазивная терапия отличается малой травматичностью близлежащих тканей, не требует приёма обезболивающих препаратов, обработки раневых поверхностей, снимания швов. 2-3 дня больной находится на амбулаторном наблюдении у специалиста. Реабилитация после коагуляции геморроя включает применение препаратов для ускорения эпителизации: Метилурацила, Постеризана.
В течение недели пациент должен соблюдать диету, следить за регулярностью стула. Обязательны гигиенические процедуры после каждого акта дефекации с использованием холодной воды или отваров ромашки, календулы, тысячелистника.
В это время исключаются серьёзные физические нагрузки: поднятие тяжестей, приседания, бег и прыжки. Разумная двигательная активность приветствуется. Начиная со второго дня после манипуляции показана ходьба в течение 10-15 мин., с постепенным увеличением продолжительности.
Рекомендуется выполнять комплекс упражнений Кегеля, укрепляющих и тонизирующих мускулатуру промежности, заниматься дыхательной гимнастикой. Через неделю после терапии можно совершать длительные пешие прогулки, ускоряющие выздоровление.
Малоинвазивные методы лечения геморроя — современный подход к терапии болезни, позволяющий быстро и безболезненно избавиться от проблемы на долгие годы. Своевременное проведение процедуры избавляет от дискомфорта и служит профилактикой осложнений, помогает избежать хирургической операции. Обратитесь в центр проктологии для решения проблем с геморроем.
Источник
Малоинвазивные процедуры
Малоинвазивными процедурами (англ. minimally invasive procedure ) называются любые процедуры (хирургические и не только), которые обеспечивают меньшее вмешательство в организм, чем применяемые для той же цели открытые операции. Малоинвазивная процедура, как правило, подразумевает использование эндоскопических инструментов и дистанционное управление инструментами при непрямом наблюдении хирургического поля через эндоскоп или другой подобный прибор; доступ при таких операциях осуществляются через кожу, через полость тела, через анатомическое отверстие. Таким образом, можно сократить время пребывания пациента в больнице или проводить лечение амбулаторно. Однако безопасность и эффективность каждой процедуры необходимо подтвердить посредством контролируемых испытаний.
Термин «малоинвазивные процедуры» был введен в 1984 году Дж. Уикхэмом, написавшим об этом в 1987 году. [1] Малоинвазивная процедура отличается от неинвазивной процедуры, пример: использование внешних изображений органов вместо диагностической хирургической операции. Если существует минимальное повреждение биологических тканей в точке проникновения инструмента (или инструментов), то такая процедура называется малоинвазивной.
Содержание
Техника минимального разреза
Техника минимального разреза – это особая хирургическая техника, используемая некоторыми врачами для удаления различных образований и новообразований, позволяющая минимизировать размер рубца и сократить время выздоровления. В большинстве своем, для получения доступа к образованию или для его удаления, хирурги делают разрез на 3/4 от общей длины такого образования. При использовании техники минимального разреза его длина, как правило, сокращается до 1/10 размера образования, и хирург аккуратно иссекает образование через этот небольшой разрез. После маленького разреза остается и маленький шрам, а также сокращается время выздоровления пациента. Такая техника очень эффективна для удаления кист и липом. Это особенно актуально для пациентов, у которых подобные образования возникают на косметически или функционально важных участках тела – например, на лице.
Конкретные процедуры
К малоинвазивным относятся, в частности, следующие медицинские процедуры: подкожная инъекция, инъекция под давлением воздуха, введение подкожных имплантатов, эндоскопия, подкожная хирургия, лапароскопическая хирургия, артроскопическая хирургия, криохирургия, микрохирургия, эндоваскулярная хирургия (в частности, ангиопластика), коронарография, постоянные электроды спинного и головного мозга, стереотактическая хирургия, операция по Нассу, медицинская визуализация с использованием радиоактивных элементов, например, гамма-камера, позитронно-эмиссионная томография и однофотонная эмиссионная компьютерная томография. К смежным процедурам относятся хирургия на основе изображения, роботизированная хирургия и рентген-хирургичечские методы исследования.
Преимущества
Малоинвазивная хирургия менее травматична для пациента, чем аналогичная инвазивная процедура. Она может быть как более, так и менее дорогостоящей. Время операции при этом увеличивается, однако время госпитализации сокращается. Эти методы менее болезненны и оставляют меньшие рубцы, при этом ускоряя время выздоровления и сокращая вероятность возникновения послеоперационных осложнений, например: развитие спаечного процесса. Был проведен ряд сравнительных исследований в области кардиохирургии. Однако малоинвазивные методы используются не только в малой хирургии, ограничивающейся местной анестезией. На самом деле, большинство таких процедур все еще требует общей анестезии.
Риски
Малоинвазивные операции не являются абсолютно безопасными, а некоторые из них могут вызвать осложнения – от инфекционных болезней до смерти. Следует упомянуть, в частности, следующие риски и осложнения:
- Реакция на анестезию или лекарственные препараты
- Кровотечение
- Инфекция
- Повреждение внутренних органов
- Повреждение кровеносных сосудов
- Смерть
Все эти риски также присутствуют в открытой (инвазивной) хирургии. Возможно увеличение риска развития в брюшной полости травмы в результате продолжительного воздействия холодных сухих газов в процессе инсуффляции в брюшную полость. Такой риск можно сократить за счет использования подогретого CO2 с повышенным содержанием влаги.
Распространение
Перечисленные преимущества подталкивают хирургов к всё более широкому использованию малоинвазивной хирургии. Многие операции, например удаление желчного пузыря, могут успешно осуществляться при помощи малоинвазивных методов. Другие – в частности, эндартерэктомия, при выполнении малоинвазивным способом, наоборот, согласно некоторым исследованиям, повышает риск развития инсульта в послеоперационном периоде. Первая успешная малоинвазивная операция по лечению аневризма аорты была осуществлена доктором Майклом Л. Марином в больнице Маунт-Синай в Нью-Йорке. «Лапароскопическая хирургия существует уже давно. Мы используем лапароскопический доступ для удаления червеобразного отростка, , удаления желчного пузыря и кист яичников. Однако, лапароскопический доступ мало применяется при удалении матки».
Оборудование
Используется специальное медицинское оборудование, такое как оптоволоконные кабели, миниатюрные видеокамеры и специальные хирургические инструменты, манипуляции с которыми осуществляются через , вставленные в тело пациента через небольшие отверстия. Изображения внутренних органов передаются на внешний видео-монитор, и хирург может поставить диагноз на основании полученного изображения и осуществить необходимую операцию.
Источник
Мини-инвазивное эндопротезирование — описание преимуществ и недостатков
В данной статье мы постараемся понятным языком описать детали и разобраться в вопросе, что такое мини-инвазивная замена тазобедренного сустава. Мировая статистика такова, что основная масса операций по замене суставов (эндопротезирование) по ряду причин приходится на тазобедренный сустав. В отличие от коленного сустава, при операции на тазобедренном существует анатомическая возможность проводить ее с минимальным вмешательством.
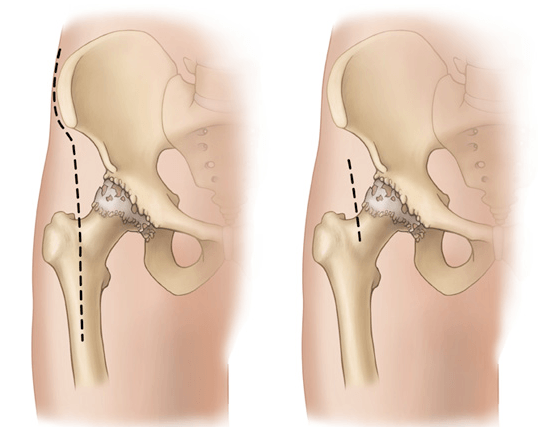
Размер операционного шва.
Если Вы обратитесь в различные медицинские учреждения с запросом о замене тазобедренного сустава, в большинстве из них Вам ответят, что операция производится малоинвазивным способом, но всегда ли под этими словами подразумевается то, что Вам нужно? До сих пор по всему миру не существует единообразия терминологии и часто выполнение операции через небольшой разрез уже называют мини-инвазивным методом. Что же под этим подразумевают в нашей клинике?
Почему врачи предпочитают мини-инвазивный способ?
- При малоинвазивной замене тазобедренного сустава все окружающие сустав мышцы остаются сохранными. В процессе операции они раздвигаются особым способом.
- Шов, как правило, не превышает 7-8 см.
- Эндопротезы использующиеся при мини-инвазивной замене и классической идентичны, отличается лишь техника их установки. Таким образом, из-за малого поля доступа при операции, нет необходимости использовать какие-то специальные протезы укороченной/уменьшенной/облегченной конструкции. Мини-инвазивный доступ не осуществляется в ущерб типу эндопротеза.
- За счет меньшей травматичности двигательные функции восстанавливаются намного быстрее. Ведь если мышечная ткань разрезается, то в месте сращивания она уже никогда не будет таких же свойств как неповрежденная.
Конечная цель операции по замене сустава — это скорейшее возвращение к полноценной жизни и двигательной активности, а мини-инвазивный способ проведения данной операции позволяет достигнуть этого значительно легче и быстрее.
При выполнении протезирования по методу Bertin и Rottinger доступ осуществляется через межмышечное пространство между напрягателем широкой фасции и средне-ягодичной мышцей. При таком доступе, теоретически, результаты должны быть идеальными, поскольку все мышцы остаются неповрежденными: отводящие мышцы (средняя и малая ягодичные), широкая фасция и короткие внешние ротаторы. Этот доступ считается наиболее предпочтительным и используются рядом хирургов, хотя и не имеет широкого распространения, поскольку требует специального ортопедического стола для размещения ноги и позиционирования бедра так, чтобы избежать дополнительных разрезов для доступа к вертлужной впадине.
Почему его выбирают пациенты?
Помимо объективных причин, выступающих за проведение операций мини-инвазивным способом, существует психологическая составляющая. Ни один пациент не захочет, чтобы его оперировали более травматичным способом, если существует менее травматичный. Главное, чтобы техническая и финансовая возможности позволяли. Никто не желает удалять зуб, если есть шанс его сохранить. Никто не захочет удалять желчный пузырь посредством полостной операции, если существует возможность сделать это через эндоскопические проколы и т.д. То есть, если смотреть с точки зрения пациента, все без исключения хотели бы прооперироваться по мини-инвазивной технологии.
Сравнение размеров операционного поля при классической и минимально-инвазивной технике.
Мини-инвазивная операция — это всегда хорошо?
Помимо положительных моментов, существует и отрицательный — сложность проведения операции для хирурга. Объяснение этому очень простое: при таком доступе размер операционного поля(раны) достаточно мал, часть манипуляций хирург проводит в условиях ограниченной видимости. При использовании классического способа размер операционной раны позволяет видеть гораздо лучше, что снижает риск неудачи у менее опытного хирурга. Другими словами — технология мини-инвазивного доступа при эндопротезировании ТБ сустава доступна только первоклассным хирургам. В данном случае очень важна квалификация и опыт в проведении именно мини-инвазивных операций по замене тазобедренного сустава. Такие операции нельзя делать в том числе, иногда или среди прочих, для хороших результатов это должна быть основная масса операций, проводимых отдельно взятым хирургом.
Отличия классической и малоинвазивной техники?
Справедливости ради, стоит отметить, что если условно взять двух одинаковых пациентов и качественно и правильно провести операции, одному обычным способом, второму мини-инвазивно, и отметить контрольные точки через 3, 6, 9 и 12 месяцев, то при условии одинакового образа жизни, чем больше времени пройдет от момента операции, тем более похожими будут состояния пациентов вне зависимости от способа операции. Это означает, что через полгода и, тем более, через год, данных пациентов нельзя будет отличить по уровню восстановления, разве что швы будут разных размеров. Во время лечения у второго пациента (мини-инвазивная операция) будет немного меньше боли, он легче перенесет ранний послеоперационный период, немного быстрее восстановится, немного раньше начнет делать то, что первый пациент сможет себе позволить позже и т.д. Поэтому, несмотря не определенные плюсы мини-инвазивной технологии, для конкретного пациента будет лучше та операция, на которой специализируется его хирург.
Что предлагает Чехия?
В Чехии, как и многих других странах, существуют клиники, где могут проводить операции мини-инвазивно, например, клиника Буловка, так же представленная у нас на сайте. Но клиника и врач, проводящие данные операции в приоритете(то есть всем своим пациентам) в Чехии существует только одна — областная клиника г. Кладно и ее главный хирург доктор Денигер. Это врач, который уделяет самое большое внимание именно мини-инвазивной замене т/б сустава.
Куда пациенты обращаются первым делом, когда ищут возможности лечения тазобедренного сустава за границей? В Израиль и Германию. Ведь в Израиле и Германии наиболее развит медицинский туризм. клиники Израиля во всем мире славятся своими успехами, и совершенно справедливо. Огромное количество граждан СНГ проходит операции по эндопротезированию суставов также, как и другие виды ортопедического лечения, в Германии, ведь там предлагают действительно качественные операции по замене суставов. Мы не понаслышке знакомы с клиниками Германии.
Если программы по эндопротезированию любого сустава в Германии и Израиле удовлетворяют всем потребностям пациентов, зачем тогда нужно лечиться в Чехии?
Все очень просто — из-за значительно более низкой стоимости и стабильно высокого качества эндопротезирования. Например, операция по замене коленного сустава в Израиле стоит от 17 тыс.долларов, Германии от 15 тыс. евро, и это только операция и несколько дней в клинике, то есть без реабилитации. Конечно, при таких операциях, если существует возможность, нужно доверять себя лучшим специалистам в данной области. Но к счастью, замена тазобедренного сустава не предполагает высокотехнологичного лечения, для диагностики и лечения не используются супердорогие устройства, даже МРТ чаще не требуется, достаточно рентгена. Почти все зависит от рук хирурга и последующей реабилитации тазобедренного сустава.
Наше предложение призвано расширить выбор, кроме Израиля и Германии, на прекрасную альтернативу в виде Чехии, где стоимость за подобное лечение установлена клиниками в пределах 11-12 тыс. евро вместе с реабилитацией. Вопрос замены суставов становится все актуальнее для населения, ведь средний срок жизни постоянно увеличивается. Хоть компании-производители протезов постоянно разрабатывают новые, более износостойкие материалы и типы конструкций, в глобальном плане количество предложений по замене суставов не увеличивается. Наша рекомендация – отдавать предпочтение клинике и доктору с наибольшим опытом и историей применения конкретных технологий в эндопротезировании, которые зарекомендовали себя у множества довольных пациентов.
Более подробно о технических деталях проведения операции, статистике и других особенность Вы можете ознакомиться в материалах посвященных миниинвазивной хирургии:
Источник