- Окклюзионно-стенотические поражения сосудов. Признаки, методы диагностики и лечения
- 1. Окклюзионно-стенотические поражения сосудов
- 2. Окклюзия ветвей дуги аорты
- 3. Окклюзия ветвей брюшной аорты
- 4. Окклюзия сосудов нижних конечностей
- Окклюзионные заболевания периферических артерий
- Причины
- Симптомы
- Диагностика
- Лечение
- Облитерирующий атеросклероз
Окклюзионно-стенотические поражения сосудов. Признаки, методы диагностики и лечения
1. Окклюзионно-стенотические поражения сосудов
Окклюзионно-стенотические поражения сосудов — это группа болезней, характеризующихся нарушением проходимости магистральных артерий.
Этимология сужения сосудов различна, и расположение обнаруживается в различных бассейнах кровеносной системы. Результатом таких изменений становится нарушение кровоснабжения определённых участков тела или органов и, как следствие, их функциональная недостаточность.
2. Окклюзия ветвей дуги аорты
Окклюзионно-стенотические поражения артерий, питающих мозг, затрагивает сонную, вертебробазилярную или подключичную артерии. Нарушается кровоснабжение некоторых участков головного мозга. Сосудистая недостаточность вызывает следующую клиническую картину:
- головная боль
- парезы
- головокружение
- нарушение речи и зрения
- проблемы равновесия
- тошнота
- обмороки
В этом случае диагностика основывается на жалобах больного, данных анамнеза, прощупывании пульса на разных артериях шеи и верхних конечностях.
Лечение окклюзии ветвей дуги аорты в нетяжёлых случаях является консервативным:
- медикаментозная физиотерапия
- массаж
- лечебная физкультура
В случае прогрессирования заболевания показано хирургическое вмешательство. Направлено оно на восстановлении проходимости поражённой аорты.
3. Окклюзия ветвей брюшной аорты
Окклюзионно-стенотические поражения ветвей брюшной аорты затрагивает просвет почечных и висцеральных артерий. В первом случае возникает картина сосудистой почечной гипертензии. Поскольку её клиническая картина смазана, её проявления мало отличаются от гипертонической болезни. Специфическими признаками могут быть лишь:
- слабая эффективность гипотензивных препаратов
- высокий уровень диастолического артериального давления в молодом возрасте
- возникновение первых признаков гипертонии после травмы почки или на фоне острой боли в пояснице
Для более точной диагностики используются изотопная ренография, урография, почечная ангиография.
Этот тип окклюзионно-стенотического поражения аорты лечится только хирургическим путём.
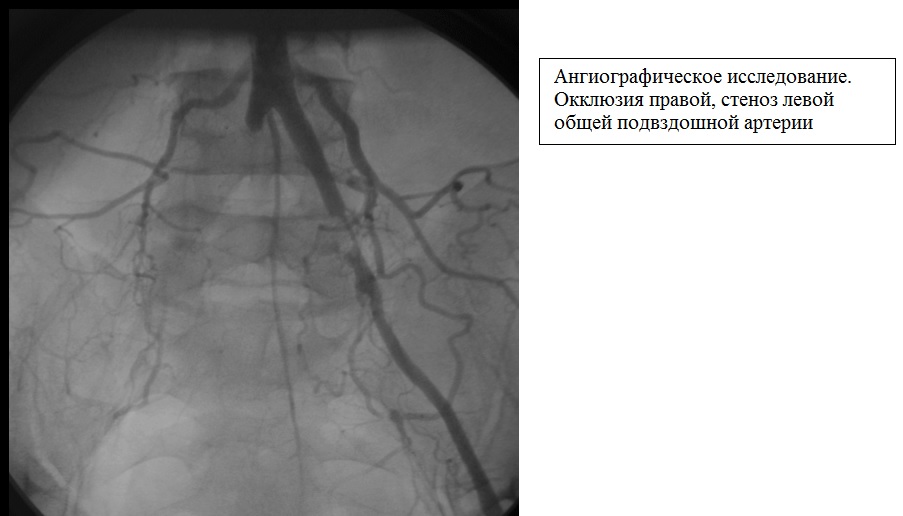
4. Окклюзия сосудов нижних конечностей
Окклюзионно-стенотические поражения сосудов нижней конечности бывают острые и хронические.
Острое течение болезни обычно возникает как тромбоз или эмболия периферической артерии и несёт потенциальную угрозу жизнеспособности конечности. Сопровождается такое состояние интенсивной внезапной болью, отсутствием пульсации, бледностью и слабостью конечности, позднее — параличом. Диагностируется посредством лабораторных тестов, допплерографии, ангиографии.
При острой окклюзии сосудов конечностей проводится терапия:
- тормболитическая
- фибринолитическая
- спазмолитическая
- инфузионная
При отсутствии эффекта от консервативного лечения требуется хирургическое лечение:
- тромбэмболэктомия,
- эндартерэктомия,
- обходное шунтирование,
- если восстановить ток крови в артерии не удаётся, проводится ампутация.
Для хронической окклюзии артерий нижних конечностей характерны несоразмерно быстрая утомляемость при ходьбе, замерзание конечности, боль, изменение цвета ступни и голени. Позже развивается перемежающаяся хромота. Затяжное хроническое нарушение в конечности приводит к появлению специфических признаков кровеносной недостаточности:
- кожа атрофируется
- отсутствуют волосы
- ногти утолщены и крошатся
- позднее можно наблюдать некротические изменения, приводящие к гангрене.
Лечение в незапущенных случаях назначается консервативное; направлено оно на устранение спазма сосудов, стимуляцию кровообращения, ускорение микроциркуляции крови и обменных процессов. Медикаментозная терапия сочетается здесь с физиолечением:
- баротерапия,
- диатермия,
- диадинамические токи,
- санаторно-курортное лечение.
В случае неэффективности консервативного лечения и физиопроцедур, проходимость артерий конечности восстанавливают хирургическим путём.
Источник
Окклюзионные заболевания периферических артерий
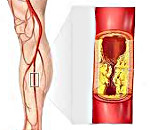
Окклюзионное заболевание периферических артерий — это закупорка или сужение артерии ноги (редко руки) вследствие атеросклероза, которая приводит к снижению кровотока. Окклюзионные заболевания периферических артерий распространены среди пожилых людей, поскольку причиной окклюзии часто является атеросклероз, который с возрастом становится все более частым явлением.
Наиболее часто это заболевание развивается в артериях ног, в том числе в обеих ветвях аорты (подвздошных артериях) и магистральных артериях бедер (бедренных артериях), колен (подколенных артериях) и голеней (большеберцовая и малоберцовая артерии). Намного реже заболевание развивается в артериях плеч или рук.
Причины
Постепенное сужение артерии
- Атеросклероз
- Патологический рост мышечного слоя стенки артерии (фиброзно-мышечная дисплазия)
- Воспаление (васкулит)
- Внешнее сдавление кровеносного сосуда растущим образованием (опухоль или киста, расположенные рядом с артерией)
- Образование сгустка крови (тромба)
- Отрыв тромба (превращение его в эмбол)
- Расслоение аневризмы аорты
- Разрыв атеромы
Группы риска
- Мужчины
- Курильщики
- Лица с диабетом, повышенным артериальным давлением, аномальными уровнями холестерина или высоким уровнем гомоцистеина (компонент белка) в крови
- Лица с семейным анамнезом атеросклероза
- Лица, страдающих ожирением
- Лица со сниженной физической активностью
Симптомы
- Сильная боль
- Похолодание и онемение пораженной конечности
- Перемежающаяся хромота
Симптомы развиваются, когда закрывается около 70% внутреннего просвета артерии. При постепенном сужении артерии развиваются менее тяжелые симптомы по сравнению с внезапной блокадой. Внезапная полная закупорка артерии ноги или руки может вызвать сильную боль, похолодание и онемение пораженной конечности. Нога или рука становится бледной или синюшной. Пульс ниже места блокады не прощупывается.
Внезапное, резкое уменьшение притока крови к конечности требует неотложной медицинской помощи. Отсутствие кровообращения может быстро привести к потере чувствительности или параличу конечности. При длительном отсутствии кровотока ткань может погибнуть, и тогда, возможно, потребуется ампутация конечности.
Перемежающаяся хромота, наиболее распространенный симптом заболевания периферических артерий, является результатом постепенного сужения артерий ног. Симптомы представляют собой боли, носящие ноющий, схваткообразный характер или чувство усталости в мышцах, но не в суставах ног.
Перемежающаяся хромота возникает регулярно и предсказуемо при физической нагрузке, но всегда быстро исчезает после отдыха.Чаще всего боль возникает в голенях, но она также может развиваться и на разных уровнях бедер или в ягодицах, в зависимости от локализации поражения сосуда. Очень редко боль возникает в стопе.
Диагностика
Диагноз окклюзионного заболевания периферических артерий основывается на симптомах и результатах врачебного осмотра. С учетом причины заболевания и имеющихся симптомов врач может назначить следующие виды обследования:
- измерение артериального давления;
- пальпацию пульса;
- измерение кислорода в тканях;
- допплерографию;
- ангиографию;
- компьютерную томографию (КТ-ангиографию);
- магнитно-резонансную томографию (магнитно-резонансную ангиографиею);
- различные анализы крови (определение уровня холестерина, глюкозы, скорости оседания эритроцитов (СОЭ), С-реактивного белка).
Лечение
Лечение зависит от причины и симптомов болезни, тяжести течения, а также наличия сопутствующих заболеваний и медикаментозной терапии, получаемой по сопутствующей патологии. С учетом этого врач может назначить:
- контроль факторов риска;
- физическую нагрузку;
- лекарственные препараты;
- ангиопластику;
- хирургическое вмешательство;
- ампутацию конечности.
Источник
Облитерирующий атеросклероз
Облитерирующий атеросклероз
Облитерирующий атеросклероз – окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями.
Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование.
- Облитерирующий атеросклероз — хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно—стенотическоепоражениечащезатрагиваеткрупныесосуды(аорту,брахиоцефальныйствол,общейсонной,подвздошныеартерии)илиартериисреднегокалибра(устьяпозвоночных подколенные,большеберцовые,бедренные).Приоблитерирующематеросклерозеартерийверхнихконечностейобычнопоражаетсяподключичнаяартерия.
Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторы, предрасполагающие к возникновению облитерирующего атеросклероза:
- курение,
- употребление алкоголя,
- повышенный уровень холестерина крови,
- наследственная предрасположенность,
- недостаточная физическая активность,
- нервные перегрузки, климакс.
Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний — артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма.
Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
Возникновение бляшек на стенках внутренних сонных артерий чревато грозными последствиями. Бляшки являются местами формирования тромбов. Это ведет к полной закупорке просвета артерий. Возникает так называемый ишемический инсульт. Кроме того, может развиться тромбоэмболия. Это состояние возникает когда от атеросклеротической бляшки отрывается маленький тромб, который закупоривает артерии головного мозга. При возникновении закупорки артерий маленького калибра развивается транзиторная ишемическая атака.
Классификация облитерирующего атеросклероза
В течении облитерирующего атеросклероза нижних конечностей, выделяют
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а — безболевая ходьба на расстояние 250-1000 м.
- 2б — безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно—стенотического процесса различают:
- облитерирующий атеросклероз аорто-подвздошного сегмента,
- бедренно-подколенного сегмента,
- подколенно-берцового сегмента,
- многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно—стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V — окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно—стенотического поражения подколенно—берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I — облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II — облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III — облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение. Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза.
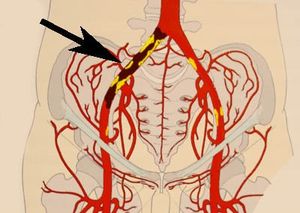
При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
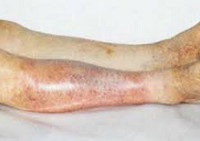
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности.
Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза.
Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
Диагностика облитерирующего атеросклероза
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит:
- консультациясосудистогохирурга,
- определениепульсацииартерийконечностей,измерениеАДсвычислениемлодыжечно—плечевогоиндекса,
- УЗДГ(дуплексноесканирование)периферическихартерий,
- периферическаяаорто-артериография,
- МСКТ—ангиографияиМР—ангиография
Лечение облитерирующего атеросклероза
- медикаментозное
- физиотерапевтическое
- санаторное
- ангиохирургическоелечение
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска — коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения, предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви.
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, реомакродекса, пентоксифиллина), антитромботическими препаратами (аспирин), спазмолитиками (папаверин, ксантинола никотинат, но-шпа), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады.
При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Физиотерапевтическое лечение:
При образовании трофических язв проводятся перевязки с препаратами местного действия.
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств.
К методам реваскуляризации нижних конечностей следует отнести
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др.
При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Наименее инвазивным методом хирургического лечения заболевания периферических артерий является методика ангиопластики и стентирования. Она применяется, если были повреждены крупные артерии. Ангиопластика предусматривает введение в артериальный просвет гибкого катетера через бедренную вену. После этого вводят проводник, доставляющий к месту, где сосуд сужен, специальный баллон. Путем раздувания баллона восстанавливается нормальный просвет сосуда.
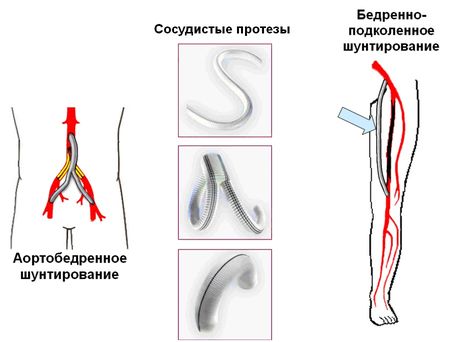
В более серьезных случаях проводят шунтирование артерий. Для этого создается дополнительный сосуд. По нему проходит кровоток, обходя пораженный участок артерии. Для шунта применяют как искусственные протезы, так и вены пациента.
Метод эндартерэктомии предполагает удаление атеросклеротической бляшки хирургическим путем. Для этого необходимо вскрыть артерию. Однако важно учесть, что такая процедура может нарушить общий кровоток по артерии. Следовательно, целесообразность использования эндартерэктомии определяется с учетом локализации поражения и степени нарушения тока крови в определенной артерии.
Абсолютными показаниями к хирургическому лечению являются:
1. Хроническая критическая ишемия конечности с проходимыми артериями голени.
2. Аневризма с угрозой разрыва.
3. Гемодинамически значимый (> 60%) стеноз внутренней сонной артерии или изъязвленная бляшка при наличии симптомов ишемии головного мозга.
4. Эмболия, тромбоз или травма сосудов с декомпенсацией кровообращения в конечности.
Другие показания к операции, такие, как перемежающаяся хромота, соответствующая IIб стадии, резко снижающая качество жизни и не корригируемая другими методами лечения, асимптомные стенозы сонных артерий более 60%, аневризмы брюшной аорты малых размеров и др., считаются относительными и определяются общим состоянием пациента и возможностями лечебного учреждения.
Противопоказания к оперативному лечению:
- влажнаягангренассептическимсостоянием,
- наличиетяжелыхнарушенийфункциижизненноважныхорганов,делающихневозможнымхирургическоевмешательство(инфарктмиокарда,нарушениемозговогокровообращения,сердечнаянедостаточность,низкийрезервкоронарногокровообращения,дыхательная,почечная,печеночнаянедостаточность)
Эндартерэктомия, как правило, выполняется больным с сегментарными окклюзиями артерий, не превышающими в длину 7–9 см. Открытая эндартерэктомия производится в пределах артериотомической раны и заключается в удалении измененной интимы вместе с бляшками и пристеночными тромбами.
Эндартерэктомия может выполняться полузакрытым способом: облитерирующие массы отслаивают и удаляют при помощи длинных сосудистых колец или других приспособлений. При значительном распространении окклюзионного процесса и выраженном кальцинозе эндартерэктомия малоэффективна. В этих случаях показано шунтирование пораженного сегмента, смысл которого заключается в восстановлении кровотока в обход пораженного участка. Протезирование выполняется у пациентов, которым требуется резекция измененной сосудистой стенки.
При окклюзионных поражениях ветвей дуги аорты наиболее часто производятся открытая эндартерэктомия из общей и внутренней сонных артерий или из устья позвоночной артерии.
Каротидная эндартерэктомия – операция выбора при атеросклеротическом поражении сонных артерий – стала эталоном превентивной хирургии.
Хирургическая операция заключается в удалении атеросклеротической бляшки. Операция производится под наркозом. Ее суть состоит в рассечении тканей над сонной артерией, выделении сосуда, рассечении стенки сонной артерии, и вылущивания бляшки. После этого сосуд зашивают.
Эта операция является более травматичной, как правило, более длительной, проводится под наркозом и несет большее количество осложнений. Швы снимаются на 7 сутки, пациенты выписываются при нормальном течении послеоперационного периода на 9-10 сутки. По современным международным требованиямих уровень осложнений в клинике, где производятся такие операции на сонных артериях, должен быть не выше 5%.Это значит, что у 5 пациентов из 100 возникают различные осложнения. Операция противопоказана при наличии серьезных соматических заболеваний (сахарного диабета с высокими цифрами сахаров, артериальной гипертонии и др.)
Возможные послеоперационные осложнения каротидной эндартерэктомии
Как и при любой другой хирургической операции после каротидной эндартерэктомии возможны осложнения. самое серьезное из них — это инсульт. Риск развития его составляет 1 – 3 %. Кроме инсульта, встречается такое осложнение, как повторная закупорка сонной артерии, именуемая рестеноз. Оно чаще всего встречается у тех больных, которые не отказались от курения. Риск развития рестеноза составляет 2-3%. Другим осложнением считается повреждение нервов, что приводит к расстройству голоса (охриплость), затруднению глотания, онемению в области лица или языка. Обычно эти осложнения не требуют специального лечения и разрешаются самостоятельно через месяц.
При окклюзии подключичной артерии, приводящей к развитию синдрома подключичного обкрадывания, операцией выбора является сонно—подключичное шунтирование, либо резекция подключичной артерии с имплантацией в общую сонную.
При распространенном поражении магистральных артерий дуги аорты (брахиоцефального ствола, общих сонных) производят их резекцию с протезированием или шунтирующие операции.
При заболеваниях висцеральных ветвей аорты и почечных артерий также наиболее часто выполняется открытая эндартерэктомия, при распространенном поражении производятся операции шунтирования (протезирования).
В лечении окклюзионных поражений брюшной аорты и артерий нижних конечностей наиболее популярны операции аорто—бедренного (подвздошно—бедренного) шунтирования и бедренно—подколенного (бедренно—тибиального) шунтирования. В аорто-бедренной позиции наибольшее распространение получили синтетические протезы из фторлон-лавсана, дакрона и политетрафторэтилена (ПТФЭ), пятилетняя проходимость которых составляет 85–90%.
Эндопротезирование при аневризме периферической артерии – метод малоинвазивного рентгенохирургического лечения локального асимметричного выбухания артериальной стенки путем установки внутрисосудистого эндопротеза. Аневризмы периферических артерий являются следствием воспалительных, атеросклеротических, травматических изменений стенок артерий.
Эндопротез устанавливается в просвет периферической артерии рентгеноэндоваскулярным методом с помощью специального доставляющего катетера. После имплантации эндопротеза аневризматически измененная стенка оказывается изолированной от кровотока, не подвергается давлению, что исключает разрыв аневризмы.
В наши дни реконструктивная хирургия брюшной аорты, каротидных артерий, артерий нижних конечностей при атеросклерозе считается одним из наиболее разработанных разделов ангиохирургии. Несмотря на это, результаты операций еще далеки от совершенства. Частота ранних послеоперационных тромбозов трансплантатов или реконструированных артерий может составлять 4–13%, поздних реокклюзий – 8,5–30% для аорто—подвздошного и 22–60% для бедренно—подколенного сегментов. У 10% пациентов попытки реконструктивных операций заканчиваются ампутацией конечностей в раннем послеоперационном периоде.
Во всем мире последнее десятилетие стало временем стремительного развития рентгенэндоваскулярной хирургии – одной из наиболее приоритетных областей. Эндоваскулярная техника возникла как выгодная альтернатива открытому хирургическому вмешательству.
Внутрисосудистые (эндоваскулярные) стенты представляют собой внутрипросветные удерживающие устройства, имеющие вид тонкой сетки из металлических нитей, достаточно прочных для того, чтобы выдержать противодействие артериальной стенки и сохранить хорошую проходимость реканализованного участка.
Предоперационная подготовка и послеоперационное ведение пациентов обычно проводится по следующей схеме.
За сутки до стентирования назначается тиклид в дозе 500 мг/сут. Во время вмешательства вводятся реолитики и антикоагулянты, проводится симптоматическая терапия (спазмолитики, атропин); после вмешательства больные получают препараты низкомолекулярного гепарина (фраксипарин 0,3–0,6 2 раза в день в течение 3 суток), продолжается симптоматическая терапия в течение 3–5 дней. Больные выписываются на 3–7 сутки после операции. Дезагреганты (тиклид или плавикс, у части больных – аспирин) пациенты принимают не менее 1 мес. после вмешательства.
По показаниям (при подозрении на тромбоз или рестеноз в зоне стентирования или при обнаружении поражений артерий, ранее неоперированных) выполняется КТА и/или контрольная ангиография.
При обнаружении указанных изменений с успехом могут применяться многократные повторные эндоваскулярные вмешательства, тем самым можно существенно оттянуть сроки, когда пациенту с прогрессирующим окклюзирующим поражением потребуется традиционное хирургическое вмешательство, или вовсе избежать его.
Круг заболеваний, которые подлежат минимальноинвазивному лечению в первую очередь:
l Поражения изолированного характера (сегментарные стенозы, короткие окклюзии;
l Поражения, труднодоступные для открытых хирургических вмешательств (почечные артерии, ветви дуги аорты, висцеральные артерии);
l Рестенозы после традиционных операций, стенозы сосудистых анастомозов;
l Тяжелые сопутствующие заболевания, увеличивающие риск традиционных операций.
Противопоказанием к стентированию считают осложненные (эмболоопасные) атеросклеротические бляшки, а также сочетание стенотического поражения сонных артерий с перегибами, извитостью и петлеобразованием, сопровождающимся значительным удлинением артерии и требующим традиционного реконструктивного хирургического вмешательства.
Стентирование артерий вертебро—базиллярного бассейна хорошо зарекомендовало себя в хирургической практике и уже является методом выбора. Баллонная ангиопластика и стентирование показаны при стенозах и окклюзиях проксимальной части подключичной артерии, сопровождающихся значительной компрометацией вертебро-базиллярного кровотока вплоть до развития синдрома обкрадывания, поражении брахиоцефального ствола.
Стентирование артерий нижних конечностей показано у пациентов начиная со II стадии ишемии по классификации Fontaine-Покровского. Идеальным для стентирования типом поражения является короткий концентрический стеноз или изолированная окклюзия протяженностью менее 5 см для подвздошных и менее 10 см – для поверхностной бедренной артерии. Наиболее часто выполняется стентирование подвздошных, поверхностной бедренной, подколенной артерии.
В позднем послеоперационном периоде в связи с прогрессированием атеросклеротических изменений в проксимальном или дистальном сосудистом русле возможно повторное стентирование. Стентирование может применяться при стенозах анастомозов после ранее выполненных шунтирующих операций. Стентирование почечных артерий является наиболее выгодным местом
Подготовка к операции стентирования сонной артерии
Обычно подготовка к каротидному стентированию заключается приеме аспирина за неделю до операции. Это необходимо для снижения свертываемости крови.
Подходите ли Вы для каротидного стентирования?
В настоящее время операция каротидного стентирования показана пациентам, имеющим высокий риск осложнений при эндартерэктомии. Показаниями к каротидному стентированию служат значительное сужение (60%) просвета сонных артерий, симптомы микроинсульта и инсульта. Если у Вас нет никаких симптомов, показаниями к стентированию служит значительное сужение (80%) просвета сонных артерий и высокий риск осложнений эндартерэктомии. Кроме того, каротидное стентирование показано пациентам, ранее перенесшим эндартерэктомию, при рецидиве сужения просвета артерий.
Каротидное стентирование не рекомендуется при:
- Наличие нарушенного ритма сердца
- Аллергия на препараты, использующиеся во время процедуры
- Мозговые кровоизлияния в течение предыдущих 2 месяцев
- Полная закупорка сонной артерии
Факторы риска возникновения осложнений каротидного стентирования
- Высокоекровяноедавление
- Аллергияна
Источник