- Хейз (флер) после ФРК как осложнение лазерной коррекции
- Хейз как осложнение ФРК
- Методы лечения и профилактики хейза
- ММС и будущее ФРК
- ФРК — фоторефракционная кератэктомия
- Показания к операции
- Видео операции (инфографика)
- Противопоказания
- Техника выполнения операции
- Первый — механическая очистка
- Второй — трансэпителиальный
- Третий — химический
- Видео операции (со стороны хирурга)
- Послеоперационный период
- Осложнения операции
- Заключение
- Стоимость операции ФРК
- Глазные клиники и рефракционные хирурги
Хейз (флер) после ФРК как осложнение лазерной коррекции
Достаточно медленное достижение итоговых результатов при выполнении фоторефракционной кератэктомии (ФРК) остается одной из основных проблем метода. Стабилизация рефракции, как правило, продолжается несколько месяцев и может сопровождаться регрессом либо возникновением субэпителиального помутнения роговичной стромы, носящего название хейз (флер) – от англ. haze — туман.
Хейз как осложнение ФРК
У хейза, в отличии от истинных помутнений роговицы, отмечается доброкачественное течение. То есть, помутнение развивается после ФРК в течение первых месяцев и, достигнув наивысшей интенсивности, спонтанно претерпевает обратное развитие. Хотя в 1,3–6% случаев, хейз может и не исчезать.
Возникновение хейза, по сути своей, является субэпителиальным фиброзом. Согласно конфокальной микроскопии, он развивается из-за отложения в зоне фотоабляции гликозаминогликанов, синтеза коллагена, пролиферации и миграции активированных кератоцитов в поверхностные слои стромы. Традиционное лечение после ФРК предполагает длительное применение кортикостероидов, что позволяет снижать частоту и интенсивность возникновения хейза, а также в определенной степени влиять на послеоперационную динамику рефракции. Правда, в некоторых случаях роговичные помутнения в зоне фотоабляции оказываются достаточно стойкими и интенсивными, что требует иного подхода к лечению. В этом случае, к медикаментозной терапии, могут быть добавлены лазерные и даже хирургические методы.
Слабо поддающиеся лечению, выраженные помутнения, встречаются нечасто. Но даже преходящий умеренный хейз в период своего существования способен снижать некорригированную остроту и контрастность зрения, что становится частичным возвратом к дооперационной рефракции и ухудшает качество жизни пациентов.
Таким образом, возможное помутнение роговицы, медленное достижение оптического эффекта и болевой синдром, делают ФРК одной из самых непопулярных методик лазерной коррекции зрения.
Методы лечения и профилактики хейза
Известно, что хейз имеет пролиферативную природу, поэтому особое место при его лечении отводится различным медикаментам, способным угнетать пролиферацию. В свое время, революцию в терапии целого ряда болезней глаз произвело применение цитостатических препаратов. Особенно популярным в группе цитостатиков на сегодняшний день является препарат Митомицин–С (ММС). Это противоопухолевый антибиотик, блокирующий связь между аденином и гуанином (аминокислотами) в синтезе цепи ДНК. Этим и объясняется чувствительность к нему быстро делящихся клеток (опухолей, пролиферирующих фибробластов).
Внимание, Митомицин не сертифицирован в РФ! Если вам предлагают проведение лазерной коррекции зрения по методу фоторефракционной кератэктомии (ФРК) с использованием данного препарата — клиника нарушает нормативные правила, т.к. Митомицин сертифицирован только для инъекций и последствия могут быть самыми непредсказуемыми!
ММС давно и довольно активно используется как местный препарат в хирургии глаукомы и птеригиума, применяется для лечения глазного пемфигуса, весеннего катара. При глаукоме и птеригиуме, его применяют в виде аппликаций, в случае пемфигуса – это инъекции под конъюнктиву, весенний катар купируется капельным применением ММС.
Антипролиферативная активность Митомицин–С актуальна и для рефракционной хирургии, как средство лечения после ФРК выраженного субэпителиального фиброза. Как один из методов, выполняется механическая скарификация роговичных помутнений с дальнейшей аппликацией, пропитанной в растворе ММС целлюлозной губки. Это аналогично методу интраоперационного применения ММС в хирургии глаукомы.
Предотвращение возникновения роговичных помутнений после ФРК посредством ММС неоднократно доказывалась экспериментально.
Однако, наряду с положительными качествами, цитостатические препараты имеют определенную токсичность. Правда, возникновение лекарственных осложнений, в большинстве случаев – это вопрос дозировки. Известны такие местные неблагоприятные эффекты высоких доз ММС, как отек, перфорация роговицы, лизис, ирит, склеры, вторичная глаукома (0,04% и выше). Хотя концентрация раствора ММС 0,02%, а также экспозиция его не более 2 минут и последующее тщательное промывание зоны воздействия остается высокоэффективной, и осложнений не вызывает.
Данные о частоте роговичных помутнений после ФРК, как правило, относятся к итоговым результатам лечения. Эти цифры относительно невелики. И все же, принимая во внимание качество жизни пациента после процедуры ФРК и скорость с которой происходит достижение рефракционного эффекта, всегда оценивают и «гладкость» реабилитационного процесса. Возникал ли хейз после операции у конкретного пациента, исчез ли полностью к концу срока наблюдения, либо его вовсе не было – все это совершенно разные течения периода реабилитации.
Меньшая частота возникновения помутнений при лечении ММС, дает возможность облегчить схему терапии кортикостероидными средствами без риска развития хейза. При этом, частичный отказ от терапии стероидами, в свою очередь, позволяет существенно снизить риск потенциальных ее осложнений.
ММС и будущее ФРК
Среди существующих на данный момент методик эксимерлазерной коррекции зрения (включая ФРК, ЛАСИК, ЛАСЕК и РЭИК), ФРК не является доминирующей. Однако, она занимает стабильное положение, так как обладает определенными преимуществами, таким как: небольшая травматичность, простота выполнения, невысокая себестоимость. Правда, для ФРК свойственны и значимые недостатки: продолжительное восстановление остроты зрения, болевой синдром, риск помутнений роговицы.
Применение последнего поколения лазеров с более «деликатной» абляцией и использование в послеоперационном периоде специальных контактных линз помогает существенно сократить сроки восстановления остроты зрения, уменьшить болевой синдром и исключить раннее помутнение роговицы. Но хейз, как позднее помутнение, остается проблемой до настоящего времени. Из-за этого, большинство офтальмологов предпочитают выполнять коррекцию методом ЛАСИК, даже при том, что после хирургического формирования лоскута, также возможны серьезные осложнения.
Некоторые преимущества ФРК перед другими методиками лазерной коррекции зрения вновь стали принимать во внимание в последние годы в связи с внедрением в формирование поверхности фотоабляции новых технологий. Признанные эксперты рефракционной хирургии склоняются к мысли, что закрывать работу лазера лоскутом смысла нет, так как лоскут становится «виновником» индуцирования дополнительных оптических аберраций. В связи с этим, классическая методика ФРК, как и ее модификация — ЛАСЕК, вновь привлекает внимание специалистов-офтальмологов. Кроме того, существует вероятность, что им могли бы принадлежать лидирующие позиции при устранении риска возникновения помутнений роговицы.
Применение ММС при проведении ФРК делает вероятность возвращения методике лидирующих позиций более реальной. Ведь, Митомицин–С подавляет пролиферацию и предотвращает образование помутнений, а также способствует более быстрой стабилизации оптического эффекта. Можно предположить, что под воздействием ММС роговичная форма после окончания всех репаративных процессов в меньшей степени отличается от поверхности, которую непосредственно получают после абляции.
Результаты проводимых исследований позволяют в будущем рассчитывать на полное изменение отношения к методике ФРК. Это особенно актуально в свете внедрения новых перспективных методов лазерной абляции (топографически ориентированной или основанной на показателях волнового фронта), так как они особенно чувствительны к вызываемым процессами репарации послеоперационным изменениям.
Подытоживая все вышеизложенное, можно сделать заключение, что интраоперационные аппликации Митомицина-С после и при выполнении процедуры ФРК, при адекватной дозировке, значимо снижают частоту и степень роговичных помутнений и не вызывают осложнений. Модифицированная таким образом методика ФРК, после решения основной ее проблемы, может подняться на качественно новый уровень и стать одним из наиболее безопасных и эффективных методов лазерной коррекции нарушений рефракции.
Источник
ФРК — фоторефракционная кератэктомия
ФРК является самой первой методикой лазерной коррекции зрения, которая применяется до сих пор и была самой популярной до конца 90-х, до момента распространения второго поколения — LASIK [1].
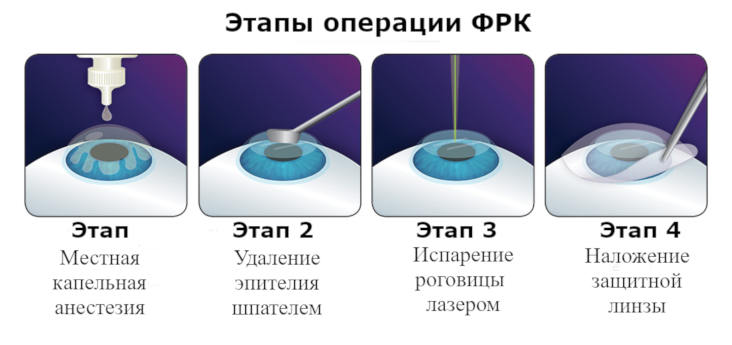
Фоторефракционная кератэктомия воздействует на поверхность роговицы — прозрачный куполообразный наружный слой, покрывающий переднюю часть глаза. Первый этап ФРК требует полного удаления поверхностного эпителия роговицы вплоть до Боуменовой мембраны.
Это может быть сделано механически (при использовании шпателя или специального устройства), химически (раствор этилового спирта) или с помощью эксимерного лазера (Трансэпителиальная ФРК) [2]
Эксимерный лазер производит абляцию (испаряет) строму, тем самым ремодулируя поверхность роговицы. После процедуры происходит заживление, за счет нарастания клеток эпителия из ростковой зоны лимба, миграции фибробластов и синтеза коллагена в зону воздействия. [3]
Рис. 1 Этапы операции по технологии ФРК
Как правило, для проведения ФРК используют эксимерный лазер на фториде аргона с длиной волны 193 нм (ультрафиолетовый диапазон). При такой длине волны один фотон может разорвать углерод-углеродные и углерод-азотные связи, которые образуют пептидную основу молекул коллагена роговицы. С каждым импульсом коллагеновый полимер распадается на более мелкие фрагменты, и ткань удаляется с её поверхности.[4]
Показания к операции
В мировой практике ФРК является вариантом коррекции у пациентов с миопией до -12 диоптрий (D), астигматизмом до 6 D и дальнозоркостью до 5 D. Результаты коррекции более предсказуемы в низких диапазонах диоптрий, т.к высокая аномалия рефракции коррелирует с более высокой вероятностью регрессии и помутнения роговицы (хейза).[3]
Коррекция близорукости высоких степеней для снижения риска развития помутнений требует применения цитостатиков. Наиболее распространенным препаратом является Митомицин-С (ММС) — противоопухолевый антибиотик, нарушающий образование связи между аминокислотами аденином и гуанином при синтезе цепи ДНК, поэтому к препарату более всего чувствительны быстро делящиеся клетки — пролиферирующие фибробласты.[5]
Большинство рефракционных хирургов используют 0,02% ММС; однако, чтобы избежать потенциальной токсичности, некоторые авторы предположили, что высокая доза MMC (0,02%) используется только для коррекции высокой миопии, в то время как низкая доза MMC (0,002%) является выбором для коррекции миопии слабой с средней степени.[6]
В российских реалиях данный диапазон возможной коррекции существенно снижается, т.к. MMC не сертифицирован к применению в офтальмологии на территории РФ. [7]
До появления технологии ReLEx SMILE метод ФРК был предпочтителен у военных, профессиональных спортсменов или других профессий, у которых существует более высокий риск смещения роговичного лоскута.[3]
Кроме того, процедура ФРК может быть применена для коррекции остаточных аномалий рефракции после различных видов кератопластики, LASIK, хирургии катаракты или других операций.[8][9]
Видео операции (инфографика)
Противопоказания
Ограничения на проведение фоторефрационной кератэктомии могут быть абсолютными и относительными, общими и окулярными.
Абсолютные противопоказания со стороны глаз: кератоконус, синдром сухого глаза, катаракта, глаукома, остаточная толщина роговицы менее 250-300 мкм.
Абсолютные противопоказания по общему состоянию пациента: системная красная волчанка (СКВ) и ревматоидный артрит (РА), склонность к образованию келоидных рубцов, сахарный диабет, СПИД.
Относительные противопоказания со стороны глаз: наличие в анамнезе герпетического кератита, острые воспалительные заболевания в стадии обострения, дистрофии сетчатки.
Общие относительные противопоказания: беременность и кормление грудью, психические заболевания, эпилепсия, алкоголизм и наркомания, бронхиальная астма в стадии обострения, возраст до 18 лет.[10]
Техника выполнения операции
На подготовительном этапе после местной капельной анестезии пациенту вставляют векорасширитель. Второй глаз предпочтительно закрыть повязкой.
На первом этапе происходит удаление эпителия до Боуменовой мембраны. Существует 3 наиболее распространенных метода:
Первый — механическая очистка
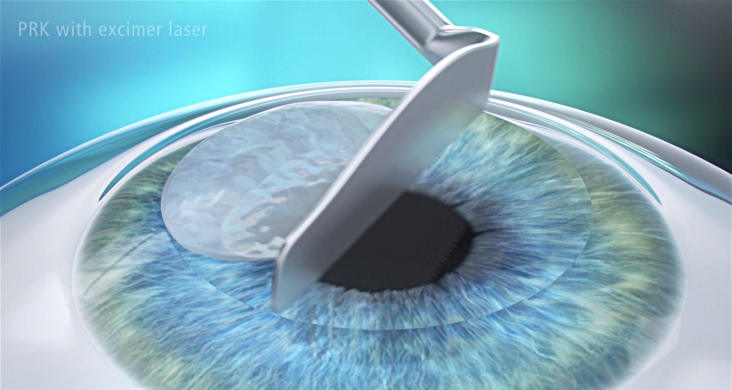
Метод включает в себя использование тупого шпателя, чтобы соскоблить эпителий от периферии к центру. Следующим шагом является очистка поверхности губкой, увлажненной раствором BSS или карбоксиметилцеллюлозы.
Рис.2 Механическое удаление эпителия шпателем
Этот метод достаточно прост, и не требует дополнительного оборудования, однако механическая очистка обычно является длительным процессом у неопытных хирургов, что увеличивает беспокойство пациента и ведет к пересыханию роговицы.[11]
Второй — трансэпителиальный
Удаление эпителия роговицы производится с помощью эксимерного лазера. Техника не требует ручного выскабливания шпателем для удаления эпителия. Этот метод популярен среди пациентов («к глазу не будут притрагиваться»), но требует более длительного времени для освоения рефракционным хирургом.
Рис.3 Удаление эпителия лазером (Транс-ФРК)
Третий — химический
Эпителиальные клетки могут быть удалены с помощью 20%-го раствора спирта. Спиртовой раствор капают на специальный маркер оптической зоны, помещенный на роговицу. Через 20-30 секунд маркер удаляется, и глазная поверхность орошается раствором BSS (сбалансированный солевой раствор), чтобы свести к минимуму токсичность для ростковой лимбальной зоны роговицы. После чего эпителий легко удаляется механически.
Рис.4 Маркер оптической зоны с раствором спирта
На втором этапе лазер центрируется и фокусируется в соответствии с рекомендациями производителя. Современные системы оснащены трекингом, которые позволяет фокусироваться на роговице пациента в автоматическом режиме.
Коррекция близорукости предполагает воздействие большого количества лазерных импульсов в центре и меньшего количества импульсов по периферии оптической зоны, тем самым уплощая естественную кривизну роговицы.
Коррекция дальнозоркости подразумевает большее воздействие по периферии для повышения крутизны роговицы.
На заключительном этапе в глаз закапываются антибактериальные и противовоспалительные капли, поверхность орошается охлажденным раствором BSS или кладется замороженная губка (кусочек льда), что уменьшает образование хейза и болевого синдрома в послеоперационном периоде [12][13]
На глаз устанавливается мягкая защитная контактная линза, векорасширитель удаляется.
Видео операции (со стороны хирурга)
Послеоперационный период
Пациенты должны быть предупреждены, что их зрение будет оставаться нечетким, пока происходит эпителизация поверхности роговицы. Это может препятствовать их работе, вождению автомобиля и другой активности, требующей высокой остроты зрения. Вводится 2-х недельное ограничение на посещение бассейна и сауны.
Кроме того, может присутствует выраженный болевой синдром, слезотечение, светобоязнь. Боль можно снять с помощью нестероидных противовоспалительных капель (например, диклофенак 0,1%) несколько раз в день в течение 2-3 дней, однако, нестероидные противовоспалительные средства могут замедлять скорость регенерации эпителия и способствовать образованию инфильтратов.[14]
В ряде случаев для снятия болевого синдрома требуется назначение более сильных анальгетиков, вплоть до наркотических.
Осложнения операции
1) Синдром сухого глаза. Сухость глаз является одним из наиболее распространенных осложнений у пациентов, перенесших ФРК, и основной причиной неудовлетворенности. Факторы риска развития сухости глаз после операции включают пожилой возраст и женский пол.[15]
2) Инфекционные осложнения. Исследования показывают, что примерно 0,0013% случаев приводили к развитию кератита в раннем послеоперационном периоде.[16]
3) Замедленная эпителизация. Повторная эпителизация обычно завершается к 3-му дню послеоперационного периода.
4) Эффект «гало» — наиболее часто наблюдается в течение первых 4-6 недель после ФРК. Явление обычно возникает в ночное время, когда расширенные зрачки пропускают свет по краю зоны абляции.
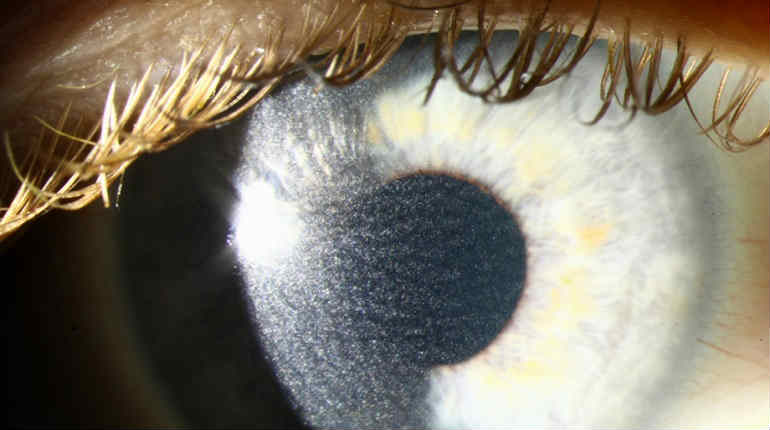
5) Помутнение роговицы (хейз) — это позднее осложнение, которое обычно достигает максимума интенсивности через 1-2 месяца после операции. Хейз вызван миграцией кератоцитов и отложением аномальных гликозаминогликанов и коллагена в строме роговицы. Риск помутнения напрямую связан с глубиной лазерной абляции (степенью близорукости) и техникой удаления эпителия. [17]
Рис.5 Хейз (помутенение роговицы) после ФРК
6) Ятрогенная кератэктазия (вторичный кератоконус). Исследования показывают, что частота вторичного кератоконуса составляет 0,03% после ФРК. Все зарегистрированные случаи имели место у лиц с имеющимся первичным кераатоконусом, который не был выявлен в процессе предоперационной диагностики.[18]
7) Децентрация оптической зоны роговицы. Она может происходить из-за плохой фиксации зрачка и значительных движений глаз. Децентрация может привести к усилению астигматизма, бликов, ореолов и ухудшению зрительных результатов коррекции. [12]
8) Гипер- или гипокоррекция. Послеоперационные аномалии рефракции чаще возникают при коррекции высоких степеней близорукости или дальнозоркости. Недостаточная коррекция может быть вызвана чрезмерно влажной роговицей во время абляции. И наоборот, чрезмерная коррекция происходит из-за сухой роговицы или предоперационной оценки, которая не учитывает аккомодацию.[12]
Заключение
Для своего времени ФРК была прорывной технологией восстановления зрения и, даже после появления более комфортной для пациента методики LASIK, продолжала применяться для определенных групп пациентов (с тонкой роговицей, в связи с профессиональной деятельностью).
На сегодняшний день с появлением также безлоскутной, но более технологичной и комфортной методики SMILE, ФРК может быть рекомендована по определенным медицинским показаниям, а также в качестве технологии выбора для докоррекции после ранее перенесенных рефракционных операций.
Стоимость операции ФРК
ФРК на сегодняшний день является самой доступной по цене методикой лазерной коррекции зрения. В региональных офтальмологических центрах её стоимость может быть менее 10 000 рублей за один глаз. Использование индивидуальных настроек лазера (топографии), трансэпителиальной технологии увеличивает цену коррекци.
Глазные клиники и рефракционные хирурги
Наш сайт посвящён восстановлению зрения по новейшей технологии ReLEx SMILE (СМАЙЛ) , однако, все РЕФРАКЦИОННЫЕ ХИРУРГИ во всех КЛИНИКАХ представленных на нашем сайте фоторефракционная кератэктомия проводится. Со специалистами и медицинскими центрами вы можете ознакомиться в соответсвующих разелах нашего портала.
Источник