Редкое клиническое наблюдение брюшной беременности
Национальный медико-хирургический Центр им. Н.И. Пирогова
Клиника женских болезней и репродуктивного здоровья
Докладчик: врач гинекологического отделения Зарубенко И.П.
1 наблюдение на 1,5 миллиона нормальных беременностей.
Брюшная беременность:
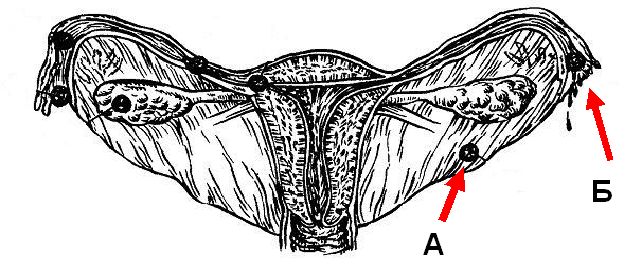
- А) Первичная — имплантация оплодотворенной яйцеклетки в брюшную полость.
- Б) Вторичная — плодное яйцо оказывается в брюшной полости после трубного аборта.
Изредка брюшная беременность развивается до больших сроков.
При этом возможны тяжелые осложнения
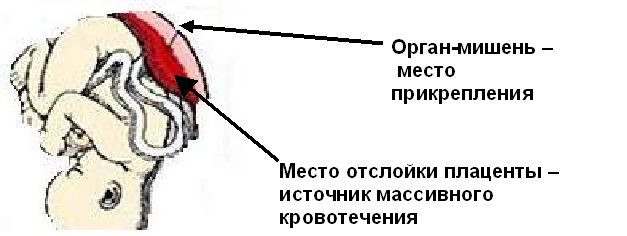
- массивное кровотечение из-за отслойки плаценты;
- повреждение внутренних органов.
В клинику женских болезней и репродуктивного здоровья НМХЦ им. Н.И.Пирогова 15.01.09 поступила Пациентка С., 28 лет
Жалобы: умеренные кровянистые выделения из половых путей, боли тянущего характера в нижних отделах живота, повышение температуры тела до 37.5°С.
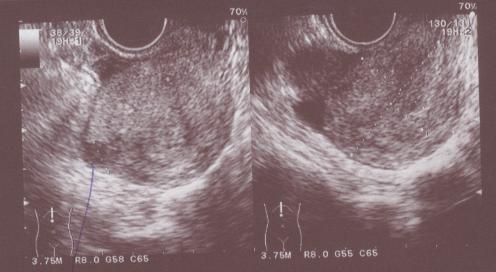
УЗИ малого таза (15.01.09):
- Миома матки малых размеров.
- Гиперплазия эндометрия.
- В полости малого таза до 20 мл жидкости.
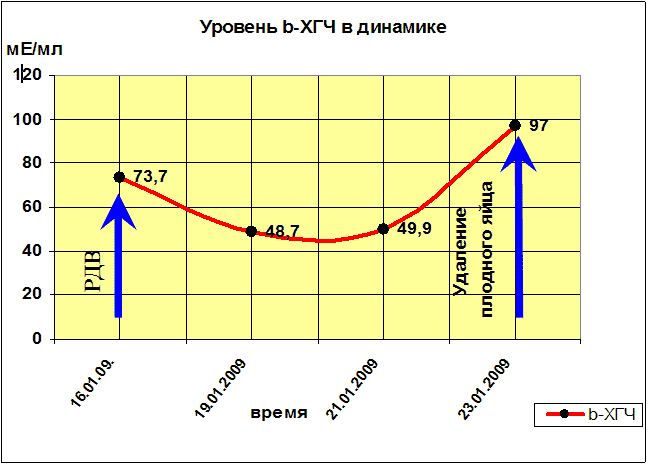
Анализ крови на общий β-ХГЧ (16.01.09) — 73,7 мЕ/мл (указывает на наличие беременности)
- 16.01.09 г. кровянистые выделения из половых путей усилились
- Выполнена операция: Вакуумная аспирация содержимого полости матки. Гистероскопия.
Диагноз после операции:
- Неполный самопроизвольный выкидыш при малом сроке беременности.
- Острый метроэндометрит.
- Метроррагия.
- Миома матки малых размеров.
Динамический контроль уровня β-ХГЧ в послеоперационном периоде
Учитывая рост показателей общего β-ХГЧ, данные гистологического исследования соскоба из полости матки (ворсин хориона в материале не обнаружено), заподозрена эктопическая беременность.
Принято решение о выполнении диагностической лапароскопии в экстренном порядке
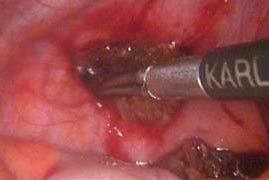
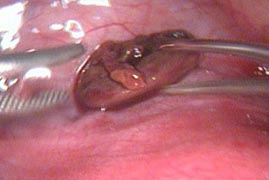
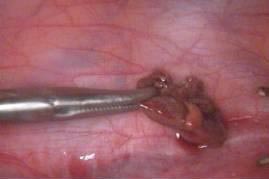
Операция 23.01.2009:
- Диагностическая лапароскопия.
- Удаление плодного яйца.
- Санация и дренирование малого таза.
Диагноз после операции: Брюшная беременность. Синдром Аллена-Мастерса. Миома матки малых размеров.
Пациентка выписана на 6 сутки в удовлетворительном состоянии.
Данные гистологического исследования: фрагмент брюшины с кровоизлиянием в субсерозный слой, группы ворсин хориона с признаками некроза, а также фрагмент эндосальпинкса без подлежащей мышечной оболочки.
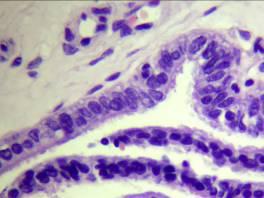
Фрагмент эндосальпинкса без подлежащей мышечной оболочки
Источник
Брюшная беременность – клиника, диагностика, исходы
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России, Москва
В статье представлены данные о популяционной частоте брюшной беременности, клинических проявлениях заболевания, точности ее диагностики и конечных исходах этой патологии, как для матери, так и для плода. Сообщается также о четырех случаях собственных наблюдений брюшной беременности. Приводятся данные по дифференциации брюшной беременности и беременности в одном из рогов двурогой матки.
Под брюшной беременностью понимают такую беременность, при которой плодное яйцо имплантируется и развивается непосредственно в брюшной полости. Она представляет собой один из наиболее редких и опасных как для матери, так и плода вариантов эктопической беременности. Ее частота колеблется от 1:3000–1:10000 до 1:25000 к общему числу беременностей [1–3].
Известно, что в основном брюшная беременность бывает одноплодной. Однако в доступной литературе нам удалось встретить два наблюдения [4, 5], где брюшная беременность двойней закончилась рождением здоровых детей, и два наблюдения [6, 7] сочетания маточной и брюшной беременности, наступившей после ЭКО и также закончившихся благоприятно как для матери, так и плода.
В одном из представленных в литературе наблюдений геторотопической брюшной беременности одно плодное яйцо локализовалось в трубе, а другое было прикреплено к серозной поверхности 12-перстной кишки. Причем первоначально при лапароскопии была обнаружена только трубная беременность, а затем через три недели в связи с нарастанием симптомов заболевания установлена еще и брюшная беременность [8].
В зависимости от первичной имплантации оплодотворенной яйцеклетки выделяют первичную и вторичную брюшную беременность. При первой из них плодное яйцо сразу имплантируется в брюшной полости, при второй оно первоначально локализуется в половых органах, а затем прививается в брюшной полости вследствие трубного выкидыша или разрыва трубы [9, 10]. Последний вариант, как свидетельствуют данные литературы [11], встречается значительно чаще.
Однако необходимо иметь в виду, что в ряде случаев брюшная беременность может возникнуть вследствие разрыва рудиментарного маточного рога. О двух подобных наблюдениях сообщили M. Fekih и соавт. [12] и B. Amritha и соавт. [6]. Причем в первом из них брюшная беременность была установлена только в III триместре беременности, во втором во время операции кесарева сечения. При этом следует отметить, что во всех этих случаях беременность закончилась благоприятно как для матери, так и плода.
В патологический процесс при этой патологии могут вовлекаться передняя брюшная стенка, матка, маточные трубы, большой сальник, брыжейка тонкого кишечника, тонкий и толстый кишечник, прямая кишка, мочевой пузырь [13–16].
В литературе представлено одно наблюдение 17] врастания плаценты в печень, что потребовало ее резекции. Об одном случае редкой формы брюшной беременности с имплантацией плодного яйца в селезенке, установленной в 13 недель с помощью компьютерной томографии, сообщили C.J. Aguh и соавт. [8].
Клиническая диагностика брюшной беременности, особенно на ранних этапах ее развития, практически невозможна. Это обусловлено тем, что она не имеет характерных патогномоничных клинических признаков [9].
Следует отметить, что помимо задержки менструации, наиболее часто встречающимся проявлением данной патологии являются боли в первом триместре беременности, которые отмечаются почти у всех женщин [14–20]. Последнее, как полагают, является следствием либо разрыва маточной трубы, либо трубного выкидыша. В большинстве случаев боли сохраняются на протяжении всей беременности [15–17, 21, 22]. При этом наиболее характерным для данной патологии является появление или усиление болей во время шевелений плода [6, 16, 18]. К одной из особенностей брюшной беременности следует также отнести довольно частое пальпирование мелких частей плода непосредственно под передней брюшной стенкой женщины [9, 10, 23, 24].
Среди других признаков отмечают смещение матки вверх и в сторону, неправильные положения плода и выявление в ряде случаев при влагалищном исследовании не увеличенной в размерах матки, расположенной отдельно от плодовместилища [9, 25, 26].
Некоторые авторы [2, 16, 27] в отдельных случаях наблюдали так называемые «несостоявшиеся роды», что, по их мнению, могло служить косвенным подтверждением наличия брюшной беременности.
D.N. Nunyalulendho, E.M. Einterz [28] на основании анализа клинических наблюдений пришли к выводу, что основными проявлениями брюшной беременности являются: 1) кровотечения или абдоминальные боли в начале беременности; 2) аборты в анамнезе и оперативные вмешательства на тазовых органах; 3) бесплодие; 4) кровотечения и боли в III триместре беременности; 5) указание матери на прекращение шевелений плода; 6) ощущение женщиной или врачом, что «что-то не так»; 7) неправильное положение плода; 8) высокое расположение предлежащей части плода.
Однако представленные выше клинические признаки брюшной беременности обычно не способствовали правильной ее диагностике. Поэтому в подобных случаях в основном ставился диагноз угрозы прерывания беременности, внематочной беременности, старой внематочной беременности, миомы матки, опухоли брюшной полости, эхинококкоза [4, 15–17, 22, 28, 29, 30].
Источник
Клинический случай: брюшная беременность с живым новорожденным
Случай оперативного вмешательства при поздней диагностике брюшной беременности с живым новорожденным
По материалам: Gudu W., Bekele D. A pre-operatively diagnosed advanced abdominal pregnancy with a surviving neonate: a case report. Journal of Medical Case Reports 2015, 9:228
35‑летняя замужняя женщина поступила в стационар с жалобами на разлитые боли в животе и рецидивирующие мажущие кровянистые выделения из половых путей, сопровождающиеся тошнотой, потерей аппетита и эпизодической рвотой. Указанные симптомы беспокоили в течение 4 месяцев. Со дня последней менструации прошло около 9 месяцев, в последние 2 месяца пациентка отмечала болезненность при движениях плода. На медицинском учете по беременности не состояла. В анамнезе — 2 беременности, окончившиеся мертворождениями.
При физикальном обследовании: кожа и видимые слизистые оболочки бледные, показатели дыхания и гемодинамики стабильны. Живот увеличен, при пальпации мягкий, умеренно болезненный, без защитного напряжения мышц. Пальпаторно легко определялись части тела плода, расположенного в поперечном положении. Признаков свободной жидкости в брюшной полости не было. Шейка матки твердая, гладкая, полностью закрытая. При аускультации прослушивалось сердцебиение плода.
37‑й неделе гестации.
Между передней брюшной стенкой и частями плода не визуализировалось каких‑либо тканей (рис. 1). В области правого придатка матки выявлено образование 12 × 10 см с интенсивным кровотоком при допплерометрии. Признаков амниотической жидкости не обнаружено, однако в левом околоободочном кармане описано небольшое количество перитонеальной жидкости. Выставлен диагноз: прогрессирующая брюшная беременность на позднем сроке.
Врачи получили информированное согласие пациентки на оперативное вмешательство. Доступ осуществлен через срединный подпупочный разрез, в ходе операции беспрепятственно извлечен из брюшной полости живой окрашенный меконием плод мужского пола. Вес новорожденного составил 2600 г, оценка по шкале Апгар — 7–9 баллов, грубых врожденных аномалий при осмотре не выявлено. На видео, доступном по ссылке, представлен момент извлечения плода.
Доступ в тазовую полость был ограничен спайками между тканями плаценты, сальником и частью подвздошной кишки. После рассечения спаек на правом придатке матки была визуализирована тонкая хрупкая плацента с сетью переполненных кровью сосудов, соединенных с сосудами яичника, маточной трубы и широкой связки. Фимбриальный отдел правой трубы был загнут и вплетен в основание плаценты (рис. 2). Матка была увеличена, но в процесс не вовлечена, внешних патологических изменений не обнаружено (рис. 3). Оба яичника и левая маточная труба также были нормальными. Была проведена правосторонняя сальпингэктомия с перевязкой сосудов у основания плаценты. Плацента была полностью успешно удалена без значительной кровопотери. Оставлен абдоминальный дренаж. Пациентке проведена трансфузия 2 единиц (1 л) цельной крови. Послеоперационный период у женщины и ребенка протекал без осложнений, они были выписаны на пятый день.
Обсуждение
Внематочная беременность развивается в 1–2 % случаев от всех беременностей [1]. Более 90 % составляет трубная беременность, оставшиеся приходятся на долю яичниковой, брюшной, шеечной беременности, а также беременности, развившейся в послеоперационном рубце на матке [1]. Брюшная локализация встречается примерно в 1,4 % случаев внематочной беременности [1, 2]. Большинство из них вторичны: жизнеспособный эмбрион попадает в брюшную полость после трубного аборта или разрыва трубы [2]. В описанном случае, вероятнее всего, имел место трубный аборт, учитывая искривление правой трубы и вовлечение ее латеральной части в основание плаценты.
Клинические проявления брюшной беременности разнообразны, зависят от локализации и срока гестации [1]. Как и в ранее описанных случаях обнаружения брюшной беременности на поздних сроках, у представленной пациентки симптомы были неспецифичны и включали болезненность при шевелениях плода, боли в животе, легко пальпируемые части тела плода и его поперечное предлежание [2, 3–5]. Рецидивирующие маточные кровотечения могли быть связаны с ответом эндометрия на повышение уровня эстрогенов при беременности [1]. Описаны отдельные случаи брюшной беременности, манифестировавшей с картины острого живота и геморрагического шока [1, 2].
В обнаружении и верификации брюшной беременности поздних сроков имеет огромное значение настороженность врача и направленный диагностический поиск. Классическая находка при УЗИ — отсутствие эхо-признаков миометрия между материнским мочевым пузырем и плодом, имевшая место у описанной пациентки. Дополнительные признаки: плохая визуализация плаценты, маловодие и поперечное предлежание [1, 6]. Без тщательной оценки перечисленных признаков брюшная беременность может остаться незамеченной даже после серии УЗИ. Для подтверждения диагноза могут быть полезны КТ и МРТ, позволяющие различить анатомические структуры, место прикрепления плаценты и вовлеченные сосудистые соединения [7].
В представленном случае отделение плаценты и перевязка питающих ее сосудов не представляли сложностей. Если плацента имплантирована в стенку органов брюшной полости или крупные сосуды, большинство авторов предлагает перевязку пуповины с последующим системным введением метотрексата либо без него [2, 6, 8]. Описаны редкие случаи успешной выжидательной тактики при брюшной беременности до достижения плодом срока жизнеспособности [9].
Прогноз для матери и плода при брюшной беременности обычно серьезный. Материнская смертность, обычно в результате неконтролируемого кровотечения, достигает 20 % [1]. Перинатальная смертность составляет 40–95 %, врожденные аномалии развития или деформации наблюдаются у 21,4 % плодов [10]. В описанном случае исход был благоприятным и для матери, и для ребенка. У женщины не было значительной интраоперационной кровопотери благодаря плаценте, легко доступной для удаления. Несмотря на отсутствие амниона, у новорожденного не было каких‑либо аномалий развития или деформаций. В данном случае выживание и развитие плода до достаточного срока стало возможным благодаря достаточной плацентарной поддержке, обеспеченной сосудами яичника, маточной трубы и широкой связки матки. Большую роль в благоприятном исходе сыграли также быстрая диагностика и своевременное оперативное вмешательство.
Заключение
Диагностированная на поздних сроках брюшная беременность — угрожающее жизни состояние, редко заканчивающееся рождением жизнеспособного ребенка. Врачебная настороженность, тщательная оценка клинических данных и не допускающее разночтений ультразвуковое исследование способствуют раннему выявлению данной патологии, особенно в отсутствие современных инструментальных методов визуализации. Своевременное хирургическое вмешательство способно предотвратить серьезные осложнения у матери и плода.
Источник