- 6.4.Классификация желез по способу выведения секрета
- 6.5.Классификация желез по химической природе секрета
- III. По способу выделения секрета:
- 5. Кровь и лимфа. Кроветворение
- Железистые эпителии
- Строение и функции железистых эпителиев
- 2) Источники и стадии развития желез
- 3) Общее строение и морфологическая классификация желез
- 4) Классификация желез по способу выделения секрета из железистой клетки:
- 5) Классификация желез по химической природе выделяемого секрета:
- Классификация желез по способу выделения секрета
6.4.Классификация желез по способу выведения секрета
Кратко: По тому, как происходит секреция, различают 3 типа:
Мерокриновый (эккриновый) — клетки, выделяя секрет, сохраняют свою целостность (слюнные железы.)
Апокриновый — выделение секрета сопровождается частичным разрушением апикальных отделов секреторных клеток (молочные железы)
Голокриновый — выделяя секрет, клетки полностью разрушаются (сальные железы)
Подробнее: Выделение секрета из клетки. Может происходить по
Мерокриновому гранулы небольших размеров, цитолемма не разрушается, происходит по типу обратного пиноцитоза. Так работает большая часть желез: практически все потовые железы, железы желудка и кишечника.
Апокриновому так секретируют молочные и крупные потовые железы располагающиеся в области лба, подмышечных впадин (такой тип секреции встречается не всегда, а только в определенные периоды или возрасте).
Микроапокриновый гранулы секрета крупные по размеру, при выделении секрета отрываются микроворсинки.
Макроапокриновый при этом типе секреции полностью отрывается верхушка клетки.
Голокриновому консистенция секрета такова, что клетка полностью разрушается и секрет, как в контейнере выбрасывается наружу. Такой вид секреции характерен только для сальных желез кожи, имеющих альвеолярную форму со слабо разветвленным секреторным отделом, выводной проток не ветвится и открывается в воронку волоса. В таких железах на базальной мембране располагаются мелкие ростковые клетки.
6.5.Классификация желез по химической природе секрета
Кратко: По природе секрета экзокринные железы подразделяются на
Смешанные (белково-слизистые). В них секретируются и белковый, и слизистый секрет:
либо в разных клетках смешанных концевых отделов.
Подробно: Секрет, выделяемый железами может иметь белковый и серозный характер. Железы, выделяющие муцины, называются слизистыми (подъязычная железа). Секрет может иметь смешанный характер белково-слизистый. Секреторные отделы состоят из разных клеток белковых и слизистых (поднижнечелюстная железа). Она имеет дольчатое строение, где имеются несколько выводных протоков, которые выстланы однослойным эпителием и содержат миоэпителиальные клетки. Вставочные протоки, сливаясь образуют исчерченные, из слияния исчерченных образуются внутридольковые, из внутридольковых междольковые, которые формируют общий выводной проток, который выстлан многослойным эпителием. Секреторные отделы могут быть чисто белковыми, в которых секреторные клетки имеют конусовидную форму, ядро, хорошо выраженные органеллы и в апикальной части гранулы секрета. Снаружи от секреторных клеток располагаются ядра миоэпителиальных клеток. В смешанных секреторных отделах центральную часть занимают крупные светлые слизистые клетки, ядра которых сморщиваются и имеют неправильную форму, прижимаются к базальной мембране. Кроме слизистых, располагаются белковые клетки (видны в виде полулуний), которые имеют такое же строение, как и клетки белковых отделов. Также кнаружи имеются миоэпителиальные клетки. Между секреторными отделами и выделительными протоками располагаются прослойки соединительной ткани с кровеносными сосудами. Регенерация такая же высокая, как и у эпителиальных пластов.
Источник
III. По способу выделения секрета:
мерокриновые – если железистые клетки при выделении секрета полностью сохраняют свою структуру (например, клетки слюнных желез);
апокриновые – происходит частичное разрушение железистых клеток, т. е. вместе с секреторными продуктами отделяются апикальная часть цитоплазмы железистых клеток (макроапокриновая секреция) или верхушки микро ворсинок (микроапокриновая секреция), примером могут являться секреторные клетки некоторых потовых и молочных желез;
– голокриновые – процесс сопровождается накоплением секрета в цито плазме с последующим полным разрушением железистых клеток (сальные железы).
Онтофилогенетическая классификация (по происхождению), создана советским гистологом Н.Г. Хлопиным. Различают: Эпидермальный тип – развивается из эктодермы (эпидермис кожи, эпителий ротовой полости и пищевода, воздухоносных путей, влагалища). Энтеродермальный тип – развивается из энтодермы (эпителий желудка, кишечника, печени и поджелудочной железы). Целонефродермальный тип – из мезодермы (эпителий почек и серозных оболочек). Эпендимоглиальный тип – из нервной трубки (эпендимная нейроглия, выстилающая желудочки и каналы мозга). Ан гиодермаль ный тип – из мезенхимы (выстилает кровеносные сосуды и сердце).
5. Кровь и лимфа. Кроветворение
Кровь и лимфу относят к тканям внутренней среды организма или к соединительным тканям.
Ткани внутренней среды организма характеризуются разнообразием клеток и хорошо развитым межклеточным веществом, состоящим из волокон и основного (аморфного) вещества. Они составляет более 50% массы тела человека, формируют строму паренхиматозных органов, образуют дерму кожи, скелет.
Классификация тканей внутренней среды:
Собственно соединительные ткани
1) волокнистые соединительные ткани:
— рыхлая волокнистая соединительная ткань;
— плотная волокнистая соединительная ткань:
а) плотная оформленная соединительная ткань;
б) плотная неоформленная соединительная ткань;
2) соединительные ткани со специальными свойствами:
— жировая (белая и бурая);
III. Скелетные соединительные ткани:
а) ретикулофиброзная (грубоволокнистая);
В основу данной классификации положены принцип соотношения клеток и межклеточных структур, а также степень упорядоченности расположения соединительнотканных волокон.
Источником развития всех соединительных тканей в эмбриогенезе является мезенхима.
Кровь и лимфа – жидкие ткани организма. Основной функцией крови является транспорт веществ (кислорода и углекислого газа, питательных веществ и продуктов метаболизма, гормонов и других биологически активных веществ). Кровь циркулирует по кровеносным, а лимфа – по лимфатическим сосудам.
Кровь cоставляет 5-9 % массы тела (5-5,5л). Она состоит из межклеточного вещества – плазмы, которое находится в жидком состоянии и взвешенных в ней форменных элементов: эритроцитов, лейкоцитов и тромбоцитов (кровяных пластинок).
Плазма крови составляет 55-60%, а форменные элементы – 40-45% объёма крови. Это соотношение называют гематокритом. Плазма на 90% состоит из воды, на 1% – из минеральных веществ и 9% – органических веществ. Последние состоят из белков (альбумины, глобулины, фибрионоген), липидов и углеводов.
Источник
Железистые эпителии
Строение и функции железистых эпителиев
Железистый эпителий представлен особыми эпителиальными клетками — гландулоцитами, обеспечивающими сложную функцию секреции, включающую четыре фазы: поглощениеисходных продуктов, синтез и накопление секрета, выделение секрета — экструзию и, наконец, восстановление структуры железистых клеток. Эти фазы проходят в гландулоцитах циклично, в виде так называемого секреторного цикла.
2) Источники и стадии развития желез
Эмбриологически эндокринные железы оказываются различного происхождения. В этом отношении могут различаться даже отдельные части одной и той же железы, например корковое и мозговое вещество надпочечника. Из эктодермы развиваются гипофиз, эпифиз, мозговое вещество надпочечника и хромаффинные органы. Из энтодермы развиваются щитовидная, паращитовидные, вилочковая железы и инсулярный аппарат поджелудочной железы. Из мезодермы развиваются корковое вещество надпочечника и эндокринные органы половых желез. Поэтому по месту их развития перечисленные железы можно разбить на 5 групп:
1. Энтодермальные железы, происходящие из глотки и жаберных карманов зародыша, — бранхиогенная группа (щитовидная, паращитовидные и вилочковая железы).
2. Энтодермальные железы кишечной трубки (островки поджелудочной железы).
3. Мезодермальные железы (корковое вещество надпочечника — интерре-нальная система и половые железы).
4. Эктодермальные железы, происходящие из промежуточного мозга,— неврогенная группа (эпифиз и гипофиз).
5. Эктодермальные железы, происходящие из симпатических элементов, — группа адреналовой системы (мозговое вещество надпочечников и хромаффинные тела). Так как эндокринные железы имеют разное происхождение, развитие и строение и объединяются лишь по функциональному признаку (внутренняя секреция), то правильно считать, что они составляют не систему, а аппарат — эндокринный.
3) Общее строение и морфологическая классификация желез
Железы делятся на простые и сложные (Простая – проток неразветвлен, сложная – разветвлен), Разветвленные и неразветвленные ( Разветвленная – концевой отдел разветвлен, неразветвленная – нет), Трубчатые и альвеолярные (По форме концевого отдела). Все железы образованы клетками-гландулоцитами и имеют концевые отделы, представляющие собой альвеолы или трубочки, и выводные протоки.
4) Классификация желез по способу выделения секрета из железистой клетки:
· мерокриновые – (от греч. meros — часть, доля и krino — выделяю), железы, клетки к-рых способны функционировать неоднократно, выводя секрет без нарушения целостности клеточной оболочки и цитоплазмы.
Пример: потовые и слюнные железы;
· апокриновые – (от греч apokrino — отделяю), железы, у к-рых при образовании секрета отторгаются верхушечные части клеток
Пример: молочная железа, потовые железы подмышечных впадин;
· голокриновые – (гр. holos весь + krino выделяю, отделяю) железы, образование секрета а которыми связано с гибелью секретирующнх клеток,
Пример: сальные железы кожи.
5) Классификация желез по химической природе выделяемого секрета:
· белковые (серозные) — все железы, в секрете к-рых содержится белок. У позвоночных к Б. ж. относятся поджелудочная, слёзные, из слюнных — околоушная (у человека), подчелюстная (у грызунов) и др.
· слизистые — экзокринные железы, выделяющие жидкий секрет, который смачивает слизистые оболочки, предохраняя их от высыхания, механических и химических воздействий. Секрет слизистых желез адсорбирует пылевые частицы, микроорганизмы и некоторые пищеварительные ферменты. По строению и форме слизистые железы делят на одноклеточные и многоклеточные. Первые лежат в толще эпителия и представлены бокаловидными клетками, вторые располагаются в соединительной ткани под эпителием и являются простыми или сложными трубчатыми либо альвеолярно-трубчатыми железами. Многоклеточные железы состоят из секретирующих концевых отделов и выводных протоков. Все слизистые железы продуцируют секрет по мерокриновому типу. К таким железам причисляют известные слюнные железы: подъязычную железу (человека, кролика, собаки К числу С. желез, помимо того, принадлежат еще железы, помещающиеся в С. оболочке полости рта, языка, пищевода, в С. оболочке дыхательного отдела полости носа и пр
· смешанные белково-слизистые – железы, которые приготовляют жидкость, содержащую белок и слизь. К ним относят подчелюстную железу человека, обезьяны, мыши и др
· сальные — относятся к голокриновым железам. Представляют собой альвеолярные железы с разветвленными концевыми отделами, практически всегда связанные с волосами.
Источник
Классификация желез по способу выделения секрета
В последнее время в челюстно-лицевой хирургии одной из самых популярных актуальных тем является тема заболеваний слюнных желёз. На международных конференциях широко представлены темы особенностей анатомического строения, функциональных заболеваний слюнных желёз, так как в последнее десятилетие получила подтверждение гипотеза об инкреторной функции больших слюнных желез, что ставит их в ряд органов, оказывающих регуляторное действие на различные функции организма: процессы физиологической регенерации, эритропоэз, минеральный обмен и встречается во всех возрастных группах [1–4].
При изучении частоты и причин обращаемости людей разного возраста в амбулаторные и стоматологические подразделения стационарных лечебно-профилактических учреждений была использована классификация заболеваний СЖ В.Н. Матиной (2007) [5, 6].
Цель работы – обзор научной литературы о причинах нарушения секреции слюнных желез и методах их лечения.
Заболевания слюнных желез достаточно широко распространены и требуют особого внимания как со стороны врачей стоматологов, так и со стороны врачей других профилей.
Разберемся с основными симптомами и понятиями.
Сиалоаденит – это инфекционное заболевание, возникающее вследствие попадания в слюнные железы патогенных микроорганизмов
По частоте возникновения преобладают воспалительные процессы. По данным исследований Rauch, на 100 случаев воспаления приходится 10 случаев сиалоза, 5 случаев слюнного камня, 1 случай опухоли слюнной железы.
— разнообразные бактериальные инфекции – стафилококковая, пневмококковая, стрептококковая, туберкулез и сифилис;
— вирусы – в частности, цитомегаловирус человека, вирус гриппа и эпидемического паротита («свинки»);
— актиномикоз – распространенная грибковая инфекция;
— болезнь кошачьих царапин – появляется вследствие укусов и царапин кошек;
— онкологические заболевания также могут стать причиной вторичного сиалоаденита [7, 8].
Слюнотечение (гиперсаливация) – это повышенное выделение слюны, зачастую с истечением ее из ротовой полости на подбородок.
Развивается в результате большого количества разнообразных заболеваний и состояний как при повышенном, так и при нормальном объеме вырабатываемой слюны.
1. Изменения со стороны полости рта:
– стоматит (воспаление слизистой оболочки полости рта);
– гингивит (воспаление десен);
– сиалоаденит (вирусное воспаление ткани слюнных желез).
2. Заболевания органов пищеварения.
– Сужение пищевода (например, после его воспаления или химического ожога).
– Гастрит (воспаление слизистой оболочки желудка):
— с повышенной секрецией (выработкой) желудочного сока;
— с пониженной секрецией желудочного сока.
– Язва (глубокий дефект) желудка.
– Язва двенадцатиперстной кишки.
– Острый панкреатит (воспаление поджелудочной железы, длящееся менее 6 месяцев).
– Хронический панкреатит (воспаление поджелудочной железы, длящееся более 6 месяцев).
3. Заболевания нервной системы:
– инсульт (гибель участка головного мозга);
– болезнь Паркинсона (медленно прогрессирующий неврологический синдром, характеризующийся повышением тонуса мышц, их дрожанием и ограничением движений);
– опухоли головного мозга;
– бульбарный паралич (поражение IX, X, XII пар черепных нервов в продолговатом мозге);
– ваготония (повышение тонуса парасимпатической нервной системы – части вегетативной нервной системы, нервные узлы которой расположены в органах или недалеко от них);
– воспаление тройничного нерва (пятая пара черепно-мозговых нервов);
– воспаление лицевого нерва (седьмая пара черепно-мозговых нервов);
– психозы (болезненное расстройство психики, проявляющееся нарушенным восприятием реального мира);
– некоторые формы шизофрении (тяжелое психическое расстройство, влияющее на многие функции сознания и поведения);
– неврозы (обратимые (то есть способные к излечению) психические нарушения);
– олигофрения (врожденное) слабоумие, то есть недоразвитие умственной деятельности);
– идиотия (самая глубокая степень олигофрении, характеризующаяся почти полным отсутствием речи и мышления);
– кретинизм (заболевание, характеризующееся задержкой физического и психического развития вследствие снижения выработки гормонов щитовидной железы).
– Бешенство (острое инфекционное вирусное заболевание, поражающее центральную нервную систему).
– Глистные инвазии (внедрение в организм плоских или круглых червей).
– Недостаточность никотиновой кислоты (заболевание, развившееся вследствие дефицита никотиновой кислоты, то есть витамина РР, содержащегося в ржаном хлебе, мясных продуктах, фасоли, гречке, ананасах, грибах).
– Отравление различными химическими веществами при их попадании в организм с вдыхаемым воздухом, проглатывании с пищей или водой, а также через кожу: ртутью, йодом, бромом, хлором, медью, оловом [9, 10, 11, 12].
4. Воздействие некоторых лекарственных препаратов:
– М-холиномиметиков (группа препаратов, возбуждающих парасимпатическую нервную систему, которые используются для лечения глаукомы (повышенного внутриглазного давления) и других заболеваний);
– солей лития (группа препаратов, используемых для лечения некоторых психических заболеваний);
– антиконвульсантов (группа препаратов, применяющиеся для предупреждения возникновения судорог).
– Уремия (самоотравление организма, возникающее в результате нарушении функции почек).
Рефлекторное слюнотечение (то есть непроизвольное выделение слюны в ответ на получение импульсов головным мозгом от различных органов) может иметь место при заболеваниях: носа, реже – почек и других органов [13, 14].
Слюннокаменная болезнь (сиалолитиаз, калькулезный сиаладенит) характеризуется образованием камней в протоках слюнных желез.
Наиболее часто встречается в подчелюстных железах (83 %), реже – в околоушных (10 %) и подъязычных (7 %).
1. Нарушение минерального, главным образом, кальциевого обмена.
2. Гипо- и авитаминоз А.
3. Нарушения секреторной функции и хроническое воспаление слюнной железы.
Сиалоз – это билатеральные рецидивирующие, невоспалительного и неопухолеподобного характера изменения.
1. Болезни эндокринной системы;
2. Нарушение обменных процессов в организме;
3. Заболевания пищеварительного тракта;
4. Некоторые аллергические заболевания;
5. Остеохондроз шейного отдела позвоночника.
6. Опухоли, различные по своему морфологическому строению малых и больших слюнных желез [15, 16].
Причины появления опухолей слюнных желез до конца не выяснены. Предполагается возможная этиологическая связь опухолевых процессов с предшествующими травмами слюнных желез или их воспалением (сиаладенитами, эпидемическим паротитом), Существует мнение, что опухоли слюнных желез развиваются вследствие врожденных дистопий. Есть сообщения относительно возможной роли онкогенных вирусов (Эпштейна-Барр, цитомегаловируса, вируса герпеса) в возникновении опухолей слюнных желез.
Количество, возраст и гендерное распределение людей, находившихся на амбулаторном лечении, n ( %)
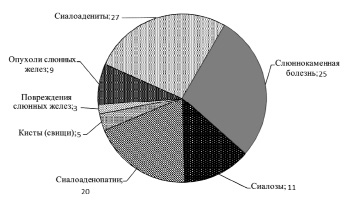
Распределение пациентов с заболеваниями слюнных желез с учетом нозологической формы патологии, n (чел.)
Опухоли слюнных желез в процентном соотношении распределены следующим образом: 80 % – gl.parotis, 10 % – gl.submandibularis, 9 % – малые слюнные железы, 1 % – подъязычная слюнная железа [17, 18, 19].
Лечение слюнных желез
Лечебные мероприятия при сиалоадените могут осуществляться как в условиях стационара, так и в поликлинике, что определяется тяжестью течения заболевания, комплексом лечебных методов и зависит от объема терапевтических и хирургических мероприятий, а также социально-бытовых условий пациента. Лечение больных с хроническими сиалоаденитами в стадии обострения в большинстве случаев проводится в условиях стационара и направлено на купирование острых воспалительных явлений в СЖ и предупреждение развития осложнений. Основная роль отводится антибиотикотерапии. При воспалительных заболеваниях СЖ в процесс активно вовлекается лимфатическая система. В нее из очага воспаления всасываются продукты распада клеток и нарушенного метаболизма, патогенные микроорганизмы, которые не только сохраняются, но и размножаются в лимфатических узлах с образованием токсических продуктов. Однако не все антибактериальные препараты, применяемые при воспалительных заболеваниях СЖ, обладают лимфотропным действием. Поэтому в настоящее время используется методика регионарного лимфотропного введения препаратов в область сосцевидного отростка, что позволяет снизить суточные дозы антибиотиков с одновременным увеличением терапевтической концентрации лекарственных средств в тканях и жидкостях организма [20–23].
У больных с хроническими сиалоаденитами в стадии ремиссии наибольший эффект отмечается при применении комплекса лечебных мероприятий, направленных на решение следующих задач: повышение неспецифической реактивности организма и коррекцию нарушенного иммунитета; улучшение трофики СЖ и стимуляцию ее функции; предупреждение рецидивирования воспалительного процесса (комплекс лечебных мероприятий проводится в зависимости от периода заболевания – обострения или ремиссии); приостановление нарастания склерозирования стромы и дегенеративных изменений в паренхиме; снижение токсического воздействия на организм системных заболеваний, характерных для каждой формы хронического сиалоаденита; с этой целью больных следует направлять к профильным специалистам для проведения лечения [24–26].
Независимо от формы заболевания, стадии и активности процесса лечение начинают с ликвидации хронических очагов воспаления (санации полости рта, ЛОР-органов и др.). Выбор лечебных мероприятий осуществляется с целью воздействия на патогенетические звенья функционального и морфологического характера, определяемые у больных хроническим сиалоаденитом [27–29].
Методы лечения довольно разнообразны по комплексу лекарственных средств и способу их применения.
С целью повышения иммунитета успешно применяются поливитамины, нуклеинат натрия, а также метод интраканального УФ-облучения протоков СЖ с использованием гибких световодов (с помощью малогабаритного локального УФ-облучателя «Яхонт»). В весенне-осенний период усиливается риск обострения хронических сиалоаденитов, поэтому коррекцию иммунитета в это время года целесообразно проводить в виде профилактической терапии. Большое значение необходимо придавать условиям жизни больного: правильному и регулярному питанию, разумному сочетанию режима труда и отдыха, аутотренингу, гимнастике. Положительные результаты лечения наблюдаются при использовании лекарственных препаратов растительного происхождения: настойки календулы, сока подорожника, сиропа шиповника, экстракта чабреца [30].
С целью нормализации нарушенного обмена нуклеиновых кислот, наблюдаемого преимущественно у больных интерстициальным сиалоаденитом, широко применяются стафилококковый анатоксин, бактериофаг, инъекции РНК-азы, электрофорез с ДНК-азой, Продигиозан. В качестве мембраностабилизатора назначается a-токоферол, регулирующий нарушенные антиокислительные процессы. Новокаиновая блокада, предложенная А.В. Вишневским, используется с целью нормализации трофических процессов в железе. Наиболее выраженно ее положительный эффект отмечается в сочетании с компрессами диметилсульфоксида и гепарина натрия. Гипертермическая реакция кожных покровов на месте введения 0,5 % раствора Новокаина сохраняется в течение 2–3 сут, поэтому рекомендуется проводить блокаду 1 раз в 2–3 дня. Тримекаиновая или лидокаиновая блокада дают менее выраженный гипертермический эффект. Всего на курс назначают 5—10 блокад в области каждой СЖ, чередуя стороны при двустороннем процессе. Димексид улучшает тканевую микроциркуляцию, оказывает аналгезирующее, бактериостатическое действие, особенно при внутрипротоковом введении 30 % раствора. Галантамин (0,5–1,0 % раствор) в виде подкожных инъекций с целью улучшения секреторной активности железы показан у больных интерстициальным сиалоаденитом и сиалодохитом. Раствор пирогенала улучшает трофику и функцию СЖ, приостанавливает развитие рубцов и спаек, в связи с чем рекомендуется к применению у больных с паренхиматозным сиалоаденитом [31].
При обострении процесса в комплекс лечебных мероприятий следует включать парентеральное введение протеаз, криохирургию, магнитотерапию СЖ и верхнего шейного симпатического ганглия. Внутрипротоковое введение протеаз может привести к еще большему обострению процесса. У больных с обострившимся паренхиматозным сиалоаденитом положительные результаты наблюдаются при использовании ингибитора протеаз Контрикала, который приводит к быстрому купированию сиалоаденита, а при синдроме Шегрена – к улучшению секреции. Положительный эффект отмечается после введения в протоки околоушных слюнных желёз лиофилизированного панкреатического сока, суспензии цинк-инсулина, витамина А и масла шиповника.
Общесоматические заболевания, в большинстве случаев диагностируемые у пациентов с сиалоаденитами, оказывают на паренхиматозные органы, в том числе и на СЖ, токсическое воздействие и приводят к изменению их гемодинамики, вследствие чего возникает нарушение микроциркуляции органа. Указанные процессы определяют сущность хронического воспаления, приводя к развитию фиброзных и склеротических изменений и ксеростомии. С учетом этого факта больным с сиалоаденозами и хроническими формами сиалоаденитов следует проводить инфузионную терапию с использованием гемодеза и реополиглюкина. Причем раствор гемодеза можно использовать как в виде наружных блокад (50 мл) на область СЖ в сочетании с внутривенными вливаниями 400 мл физиологического раствора и раствора глюконата кальция, так и внутривенно (400 мл), сочетая с электрофорезом дезоксирибонуклеазы на область желез [32].
Физиолечение широко используется у больных сиалоаденитами: при длительности заболевания не более 5 лет рекомендуется ультразвуковая терапия области СЖ; благоприятный эффект наблюдается при проведении электрофореза области СЖ с 1 % раствором лизоцима на 0,5 % растворе хлорида натрия или электрофореза с 1 % раствором аскорбиновой кислоты. Использование внутрижелезистого введения лекарственных препаратов через околоушной проток с помощью электрофореза увеличивает скорость их проникновения в 3 раза; лазеротерапия усиливает регионарное кровообращение в СЖ, что позволяет значительно удлинить периоды ремиссии [33].
Применение внутрипротокового лазерного облучения дает более сильный лечебный эффект и способствует уменьшению размеров полостей при паренхиматозном сиалоадените; положительные результаты дает использование переменного магнитного поля на область СЖ; аксонотерапия – электростимуляция активных точек в области околоушных СЖ – эффективна при лечении больных с паренхиматозным паратитом; воздействие гелиево-неоновым лазером на область пораженной СЖ (курс лечения составляет 10 процедур) позволяет нормализовать вязкость и рН слюны, а также купировать воспалительный процесс в более короткие сроки. Одновременно с этим у больных отмечается улучшение общего состояния, нормализация сна и исчезновение болевого синдрома [34].
Гирудотерапия оказывает противовоспалительное, иммунорегуляторное, гипосенсибилизирующее, противоотечное, тромболитическое, обезболивающее, гипотензивное, антиатеросклеротическое действия и обладает рядом других положительных свойств. Она эффективна у больных, страдающих интерстициальным сиалоаденитом и сиалозами, но с осторожностью должна применяться у пациентов с синдромом Шегрена и хроническим паренхиматозным сиалоаденитом. При лечении больных с сиалозами применяется комплекс патогенетической терапии, включающий сульфат магния, Мезим-форте, Продигиозан, лимонную кислоту, -глобулины, поливитамины, гемотрансфузию. Лечение должно быть направлено на элиминацию метаболитов или реутилизацию фосфолипидно кальциевых компонентов тканевого детрита, восстановление резистентности клеточных мембран, мембранорепарацию. Терапия больных с синдромом Шегрена имеет свои особенности, связанные с аутоиммунным характером заболевания. Наибольший эффект дает включение в комплекс лечения кортикостероидных препаратов и цитостатиков. Однако использование преднизолона должно проводиться с большой осторожностью, так как кортикостероиды способны активизировать цитомегаловирусную инфекцию, которая нередко рассматривается как этиологический момент в развитии данной патологии. При лечении больных с синдромом Шегрена показаны аурикулярная иглорефлексотерапия, вибро-, гидромассаж малых СЖ, мануальная рефлексотерапия, способствующие уменьшению ксеростомии. Рентгенотерапия СЖ малоэффективна из-за рецидивирования заболевания. Наилучшие (кратковременные) результаты наблюдаются при облучении желез в случае лимфоэпителиальных поражений: при синдроме Микулича, болезни Шегрена. Используют малые дозы облучения (суммарно от 5 до 10 Гр/с). Применение метода ограничено из-за угасания функционирования всех СЖ, а также вследствие развития наведенных радиогенных опухолей после рентгенотерапии. Несмотря на достигнутые на современном уровне успехи в консервативном лечении различных форм хронических сиалоаденитов, полного излечения не наступает и возможны рецидивы, в ряде случаев (особенно на поздних стадиях) приходится прибегать к хирургическим методам: симпатической денервации околоушных СЖ, удалению СЖ или перевязке околоушного протока с денервацией ушно-височного нерва. Следует, однако, отметить, что большинство оперативных вмешательств, проводимых на околоушных СЖ, связаны с развитием осложнений (парезом мимических мышц, образованием слюнных свищей и др.), требующих длительных послеоперационных коррекций. Особенно важна при лечении больных сиалоаденитами его профилактическая направленность. На первый план выступают взаимодействие и преемственность действий между поликлиническими и стационарными врачами-стоматологами и профильными специалистами [33].
Сложности диагностики и лечения заболеваний СЖ обусловливают необходимость диспансеризации таких больных. Реабилитация больных с заболеваниями СЖ (медицинская, социальная, профессиональная) должна включать 4 периода: обследование, установление диагноза и стадии заболевания, проведение лечения соответственно этим стадиям, контроль и лечение в последующем периоде [35].
Результаты исследования и их обсуждение
Знания причин и способов лечения заболеваний слюнных желез позволят назначить врачу-стоматологу комплексное лечение для каждого индивидуального больного. Наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы.
Таким образом, проведен анализ научной литературы, а также имеющихся сведений о слюнных железах и возможных их патологиях можно сделать вывод что наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы. Лечения отводится консервативному купированию воспаления слюнных желёз основная часть которого отводится на антибиотикотерапию.
Источник