Какие способы закрытия ран печени вы знаете
Материал и методы исследования
Клинические исследования проведены на базе МУЗ УГКБСМП г. Ульяновск. Под нашим наблюдением находилось 94 пострадавших с сочетанными травмами живота, в период 2006-2011 гг. Все пострадавшие были рандомизированы на две группы. Между группами не было выявлено значимых различий по полу, возрасту, характеру сопутствующей патологии.
В первую группу вошли 74 пациента с травмами живота, у которых при повреждениях печени выполнены ушивание ран традиционными П-образными швами, атипичная резекция печени.
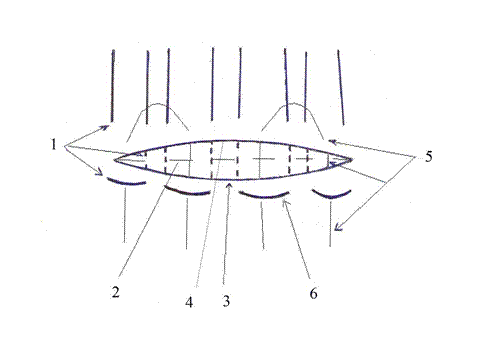
Вторую группу составили 20 пациентов с травмами живота, у которых при повреждениях печени выполнены ушивание предложенным способом (заявка на изобретение РФ №2011114631). Способ осуществляют следующим образом (рис.1).
Сначала на всю длину раны накладываются глубокие П-образные швы 1 под дно 2 раны. Для этого отступают от нижнего края 3 раны на 1-1,5 см и с помощью круглой атравматической иглы прокалывают паренхиму органа, проводя один из концов нити под дно 2 раны с выколом на противоположную сторону на расстоянии 1-1,5 см от верхнего края 4 раны. Затем аналогичным образом проводят другой конец нити, отступив от первого вкола на расстояние 1-1,5 см. Отступив от первого глубокого П-образного шва 1 на расстояние 1-1,5 см, накладывают последующие аналогичные глубокие П-образные швы 1 под дно 2 раны на всю ее длину. Концы нитей между собой предварительно не связывают.
Затем накладывают поверхностные П-образные швы 5 на 1/3 глубины раны от поверхности в противоположном направлении. Отступя от верхнего края 4 раны на 0,5-0,8 см, со стороны выкола глубоких П-образных швов 1 на середине расстояния между выколами первого глубокого П-образного шва 1 с помощью круглой атравматической иглы прокалывают паренхиму органа, проводя один из концов нити на 1/3 глубины раны от поверхности с выколом на противоположную сторону на расстоянии 1-1,5 см от нижнего края 3 раны под петлей 6 глубокого П-образного шва 1.
Рисунок 1. Ушивание раны печени (заявка №2011114631)
Затем другой конец нити проводят через середину расстояния между выколами второго глубокого П-образного шва 1, отступя от верхнего края 4 раны на 0,5-0,8 см с помощью круглой атравматической иглы прокалывают паренхиму органа, проводя нить на 1/3 глубины раны от поверхности с выколом на противоположную сторону на расстоянии 1-1,5 см от нижнего края 3 раны, под петлей 6 глубокого П-образного шва 1. Через середины расстояний между выколами последующих глубоких П-образных швов 1 накладывают последующие поверхностные П-образные швы 5 на 1/3 глубины раны от поверхности на всю ее длину. После наложения всех швов, одновременно связывают между собой, с одной стороны, все концы нитей глубоких П-образных швов 1, а с другой стороны, все концы нитей поверхностных П-образных швов 5. В зависимости от длины раны накладывают несколько швов. Заключение этического комитета ИМЭиФК УлГУ от 17.03.2010 г.: проведение клинических исследований по применению разработанного способа ушивания паренхиматозных органов, предполагаемая эффективность и безопасность научно обоснованы. Все больные давали информированное добровольное согласие на медицинское вмешательство.
Статистическая обработка результатов производилась с помощью пакета программ Statistica 6. При сравнении полученных параметров нами использовался t-критерий Стьюдента для независимых парных выборок и х 2 -тест. Cтатистически значимыми признавались различия с уровнем доверительной вероятности не менее 95 % с учетом поправки Бонферрони для множественных сравнений.
Результаты исследования и их обсуждение
Средний возраст пострадавших составил 39,2±4,5 лет. Между группами исследования не было выявлено значимых различий по полу, возрасту.
В первой группе у 74 пациентов с закрытыми травмами живота, при повреждениях печени выполнены ушивание ран традиционными П-образными швами, атипичная резекция печени. Разрывы печени у всех больных были представлены ранами длинной до 10,0 см, глубиной до 6,0 см правой доли диафрагмальной поверхности печени. Не во всех наблюдениях удалось обеспечить надежный гемостаз, у 14 больных линию швов печени укрывали прядью большого сальника с гемостатической целью.
Во второй группе использовали разработанный способ при ушивании разрыва печени у 20 больных с закрытой травмой живота.
Разрывы печени во второй группе у 20 больных с закрытой травмой живота представлены были ранами длинной до 8,0 см, глубиной до 6,0 см правой доли диафрагмальной поверхности печени, выполнено ушивание предложенным способом.
Во всех наблюдениях во второй группе удалось обеспечить надежный гемостаз.
Таблица 1 Длительность ушивания ран печени до полного гемостаза (в минутах)
Длительность ушивания ран печени до полного гемостаза (мин)
Источник
Способами закрытия ран печени являются



Шов Кузнецова—Пенского
Пластика ран печени сальником
3) использование гемостатических плёнок
4) шов по Альберту
5) шов по Ламберу
Оперативными доступами к печени и жёлчным путям являются
Доступ Фёдорова
Доступ Курвуазъе—Кохера
Доступ Рио-Бранко
4) доступ Пфанненштиля
5) доступ Ленандера
Левый боковой канал ограничен
Нисходящим отделом толстой кишки
Левой боковой стенкой брюшной полости
3) брыжейкой поперечной ободочной кишки
4) брыжейкой тонкой кишки
Диафрагмально-ободочной связкой
Позади луковицы двенадцатиперстной кишки располагаются
Желудочно-двенадцатиперстная артерия
Общий желчный проток
3) общая печеночная артерия
4) собственная печеночная артерия
5) общий печеночный проток
На верхней (диафрагмальной) поверхности печени располагаются
Серповидная связка
2) печеночно-двенадцатиперстная связка
Венечная связка
4) печеночно-почечная связка
5) печеночно-желудочная связка
К интраперитонеально расположенным органам относятся
Селезенка
Желудок
5) восходящая ободочная кишка
Правый боковой канал ограничен
Восходящим отделом толстой кишки
Правой боковой стенкой брюшной полости
3) брыжейкой поперечной ободочной кишки
4) брыжейкой тонкой кишки
5) диафрагмально-ободочной связкой
Показаниями для наложения свища на желудок являются
1) стеноз привратника
2) острая кишечная непроходимость
Неоперабельный рак пищевода и кардиального отдела желудка
Стеноз пищевода
Разрыв пищевода
Особенностями операций на толстой кишке являются
1) толстая кишка имеет более толстую стенку, чем тонкая
Толстая кишка имеет более тонкую стенку, чем тонкая
3) толстая кишка имеет менее инфицированное содержимое, чем толстая
Толстая кишка имеет более инфицированное содержимое, чем тонкая
Неравномерным распределением мышечных волокон в стенке кишки
При операциях на желудке используют следующие доступы
1) нижнесрединная лапаротомия
2) среднесрединная лапаротомия
Верхнесрединная лапаротомия
Трансректальный разрез
5) разрез по Мак-Барни-Волковичу-Дьяконову
Из перечисленных операций к радикальным относятся
Резекция желудка при раке
Резекция желудка при язвенной болезни
Панкреатодуоденальная резекция при раке большого дуоденального сосочка
4) гастростомия при раке пищевода
5) гастроэнтеростомия при раке желудка
Показаниями для удаления селезёнки являются
Разрыв селезёнки, который невозможно ушить
Источник
Какие способы закрытия ран печени вы знаете
При небольших поверхностных разрывах печени для выполнения гемостаза применяют П-образные швы, накладывая их в поперечном направлении по отношению к сосудам и желчным протокам печени. Для наложения швов на паренхиму печени применяют викрил или кетгут № 4 на атравматичной игле. В случае отсутствия атравматичного материала возможно использование круглой иглы с нитью № 4 или № 6. Применять нерассасывающийся шовный материал для наложения швов на ткань печени нельзя, так как в этом случае наблюдаются длительная воспалительная реакция и нередко абсцедирование, которое требует повторной операции и удаления шовного материала, являющегося инородным телом.
При разрывах печени глубиной более 3 см выполняют иссечение краев и удаление нежизнеспособных участков ткани, а затем на обе стороны дефекта накладывают гемостатические П-образные швы, отступая от края раны не меньше чем на 0,5 см. После достижения гемо- и желчестаза края дефекта сближают послойным наложением непрерывных или П-образных узловых швов, заходя за линию гемостатических швов (отступая от края раны не меньше чем на 1 см) и используя их для уменьшения нагрузки на рыхлую ткань печени. Швы следует затягивать осторожно, чтобы избежать их прорезывания. Для этого ассистент хирурга обеими руками старается максимально сблизить края разрыва. При прорезывании гемостатических швов под них подкладывают синтетические рассасывающиеся пленки При невозможности сближения краев раны или прорезывании швов дефект ткани тампонируют прядью сальника и узлы завязывают сверху этой пряди. При этом следует избегать травматизации или захватывания в шов сосудов, питающих прядь большого сальника. При наличии ран в области серповидной связки дефект можно укрыть мобилизованной серповидной связкой.
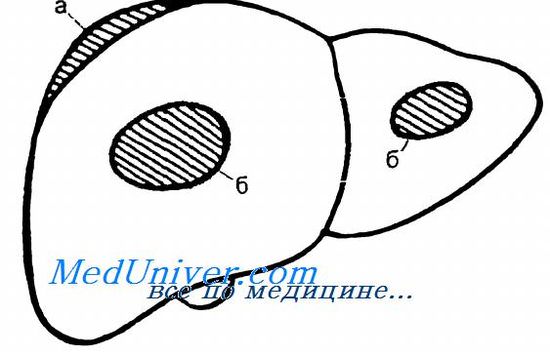
При закрытой травме печени наблюдаются самые разнообразные повреждения печени — от небольшого разрыва свободного края до разделения органа на фрагменты (с различной степенью жизнеспособности) Наиболее часто встречаются неправильной формы разрывы капсулы и паренхимы с истечением крови и желчи (60— 70 %), Размозжение нескольких сегментов, напротив, встречается всего в 1—2 ‘, случаев Нередко при закрытой травме живота хирург встречает большие подкапсульные гематомы, представляющие собой разрыв паренхимы с сохраненной капсулой (15—20 %). Подкапсульная гематома выглядит как флюктуирующее плоское образование темного цвета, расположенное под капсулой Глиссона. Ввиду большой вероятности двухэтапного разрыва такие гематомы следует опорожнить, осуществляя гемостаз одним из вышеуказанных способов. Особую форму закрытой травмы печени представляют внутрипеченочные гематомы (10—12 %), которые трудно диагностировать даже во время лапаротомии, так как внешний вид печени может не меняться. Косвенными внешними признаками внутрипеченочной гематомы могут быть участок кровоизлияния темного цвета или небольшая звездчатая трещина капсулы. В любом случае внутри печеночная гематома подлежит консервативному лечению и динамическому наблюдению.
При наличии глубоких трещин печени без повреждений крупных сосудов необходимо использовать гепатопексию с целью создания замкнутого изолированного пространства. Гепатопексия по Хиари — Алферову — Николаеву показана также при наличии ран или разрывов на диафрагмалыюй или нижнедорсальной поверхности печени. Операция заключается в фиксации свободного края соответствующей доли печени от круглой до треугольной связки с диафрагмой по линии ее прикрепления к грудной стенке (при разрывах диафрагмальной поверхности печени) или с задним листком париетальной брюшины (при наличии травмы по нижней поверхности). После такой операции искусственно создается замкнутое щелевидное пространство емкостью 15—25 мл, при этом к линии швов в поддиафрагмальное или подпеченочное пространство для оттока раневого отделяемого подводят двухпросветиыс дренажи.
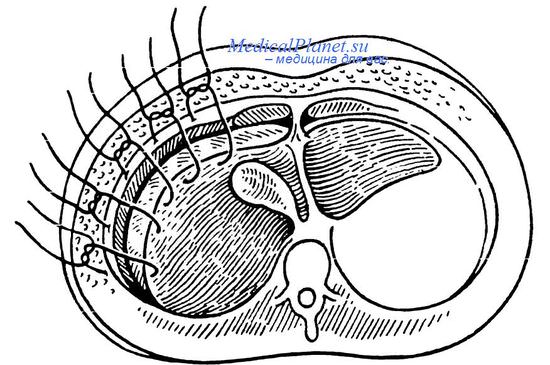
При разрывах печени, сопровождающихся профузным кровотечением, изложенными выше приемами не всегда удастся добиться полного гемостаза, особенно при значтслкном разрушении ее паренхимы и при наличии гемобилии. В таких случаях, если при временном пережатии геиатодуодснальной связки имеется достаточный гемостатический эффект, печеночную артерию перевязывают. Для этого диссектором по верхнему краю гепатодуоденальной связки выделяют общую печеночную, собственную печеночную и пузырную артерии Собственную печеночную артерию перевязывают викрилом дистальнее места отхождения пузырной артерии (в противном случае возможно развитие некроза стенок желчного пузыря, и тогда потребуется холецистэктомия). Необходимо подчеркнуть, что перевязка печеночной артерии сама по себе приводит в 20—25 % случаев к летальным исходам за счет развития множественных мелких сегментарных некрозов, поэтому данный прием следует использовать при крайней необходимости.
У пострадавших с повреждением печени IV степени по Мооге паренхима печени представлена отдельными фрагментами, имеющими связь друг с другом только сосудисто-секреторными ножками. Удаление таких фрагментов не представляет сложности после раздельной перевязки сосудов и желчных протоков. Раневую поверхность печени в таких случаях прикрывают прядью большого сальника и фиксируют его к капсуле печени отдельными швами.
Травмированные участки печени с сомнительной жизнеспособностью необходимо удалять, начиная из глубины разрыва. При этом пальцами тупо разделяют участки ткани, ощущая натягивание кровеносных сосудов и желчных протоков (этот прием называется дигитоклазией), а затем прошивают и перевязывают викрилом сосуды и протоки.
При глубоких и кровоточащих разрывах для достижения гемостаза производят частичное разделение печени по ходу портальных щелей. Для этого ассистент осторожно разводит края печени, а хирург пальцами левой руки постепенно выделяет в паренхиме в зоне повреждения сосуды и желчные протоки, следуя по ходу сосудисто-секреторного пучка. Обнаружив источник кровотечения, сосуд вместе с прилежащим участком паренхимы печени прошивают обвивным викриловым или кетгутовым швом на атравматичной игле.
После окончательной остановки кровотечения из печени постепенно ослабляют турникет с гепатодуоденальной связки, при этом в течение 10—15 мин наблюдают за изменением окраски печени. Появление темно-багрового или серого цвета свидетельствует о нарушении кровоснабжения и требует удаления соответствующего сегмента, однако при большой кровопотере, нестабильной гемодинамике это технически сложное и травматическое вмешательство следует отложить на 2—3 сут до стабилизации состояния или до доставки пострадавшего в специализированный стационар. Необходимо помнить, что выполнение таких расширенных вмешательств приводит к резкому увеличению леальности (до 60-80 %).
При невозможности выделения сосудисто-секреторных ножек и продолжающемся кронетечении из печени как исключение можно применить тугую тампонаду раны, используя 5-6 марлевых тампонов, которые выводят через контрапертуру в правом подреберье.
При обширных повреждениях обеих долей печени и профузном кровотечении также вынолняют тугую тампонаду марлевыми тампонами. Во всех случаях тяжелой травмы печени, в том числе и при тугой тампонаде, показаны дренирование двухпросветными силиконовыми трубками поддиафрагмального и подпеченочного пространств и обязательная декомпрессия желчевыводящих путей путем наружного дренирование холедоха по Керу или, в крайнем случае, наложения холецистостомы.
Таким образом, оперативному лечению подлежат любые повреждения печени при продолжающемся кровотечении в брюшную полость. Применяемые при этом способы гемостаза зависят от опыта хирурга, технического оснащения операционной и характера повреждении печени.
Объем вмешательства на печени должен быть максимально щадящим, имея своей целью достижение темо- и желчестаза. Эффективным является применение как физических (электрическая, ультразвуковая, лазерная коагуляция), так и химических (фибриновый клей, тахокомб и др.) методов.
Обширные разрывы и глубокие раны паренхимы печени с повреждением сегментарных сосудисто-секреторных образовании требуют полноценной хирургической обработки с удалением нежизнеспособных тканей и отдельным лигированием кровеносных сосудов и желчных протоков. В случае неэффективного гемостаза могут быть использованы тампонада биологическим материалом, френогепатопексия, а также наружное сдавление печени. Метод наружного сдавления может вызывать резкое нарушение кровоснабжения органа и используется только при наличии определенного опыта.
Обширные первичные резекции печени при ее повреждении сопровождаются чрезвычайно высокой летальностью и не могут быть рекомендованы в широкую клиническую практику, тем более при тяжелой сочетанной травме.
Источник