- Как правильно вести себя в родах? Учимся рожать быстро и проблем
- 1. Когда пора ехать в роддом?
- 2. Первый период родов: дышим за двоих!
- 3. Аутотренинг в предродовой палате
- 4. Чтобы облегчить боль
- 5. Родильное отделение — не место для истерик
- 6. Второй период родов — потуги и изгнание плода
- 7. Третий период родов и финал
- Преждевременные роды — симптомы и лечение
- Определение болезни. Причины заболевания
- Факторы риска преждевременных родов
- Истмико-цервикальная недостаточность
- Симптомы преждевременных родов
- Патогенез преждевременных родов
- Классификация и стадии развития преждевременных родов
- Осложнения преждевременных родов
- Осложнения у мамы
- Осложнения у ребёнка
- Диагностика преждевременных родов
- Лечение преждевременных родов
- Медикаментозная терапия
- Прогноз. Профилактика
Как правильно вести себя в родах? Учимся рожать быстро и проблем
Роды — естественный, заложенный природой процесс. Вся последовательность событий, происходящих в этот период, предопределена, однако своими действиями вы можете либо ускорить рождение малыша, либо осложнить его появление на свет.
Роды — заключительный и самый ответственный этап беременности. От того, как вы будете себя вести, насколько точно и умело выполнять предписания акушера, зависит то, как вы будете себя чувствовать и как быстро родится ваш малыш. Что нужно знать роженице? Попробуем дать ответы на самые важные вопросы.
1. Когда пора ехать в роддом?

Сигналом для вызова бригады скорой помощи должны стать достаточно сильные схватки, которые повторяются с определенной периодичностью, появление из половых путей слизистых выделений, слегка окрашенных кровью, или излитие околоплодных вод.
2. Первый период родов: дышим за двоих!
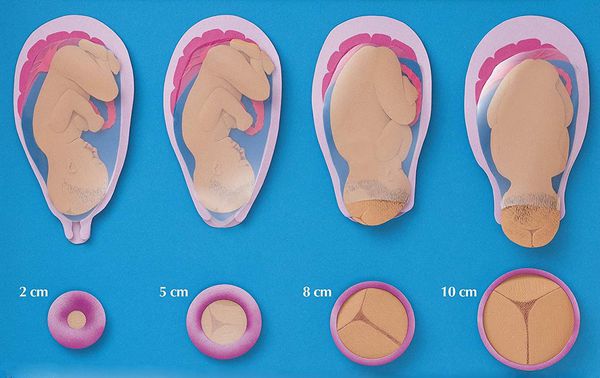
С того момента как схватки становятся регулярными, берет начало первый период родов, во время которого сила, частота и продолжительность спазмов матки нарастает и происходит раскрытие ее шейки.
Во время спастического сокращения волокон маточной мускулатуры сжимаются кровеносные сосуды, которые несут артериальную кровь плаценте и плоду. Плод начинает испытывать недостаток кислорода, и это непроизвольно заставляет вас дышать глубже. Рефлекторное увеличение частоты сокращений вашего сердца обеспечит доставку кислорода ребенку. Природа предусмотрела так, что эти процессы протекают вне зависимости от вашего сознания, однако полагаться на нее полностью не следует.
В первом периоде родов во время каждой схватки нужно спокойно и глубоко дышать, стараясь не задерживать дыхание на вдохе. При этом воздух должен наполнять верхние отделы легких, как бы поднимая грудную клетку. Вдыхать нужно через нос, медленно и плавно, выдыхать через рот, так же равномерно.
3. Аутотренинг в предродовой палате
Чтобы ускорить раскрытие шейки матки, нужно больше ходить, а вот сидеть не рекомендуется, при этом нарушается кровоток в конечностях и возникает застой венозной крови в тазу. Периодически полезно полежать на боку, поглаживая двумя руками низ живота в направлении от центра в стороны, акцентируя внимание на дыхании и проговаривая про себя: «Я спокойна, я контролирую ситуацию, каждая схватка приближает меня к рождению малыша».
4. Чтобы облегчить боль
Ослабить боль поможет точечный массаж поясницы. Найдите у себя на пояснице наружные углы крестцового ромба и сжатыми кулаками помассируйте эти точки.
Следите за частотой и продолжительностью схваток и при их ослаблении или резком усилении немедленно сообщайте об этом врачу. При сильных болях можно попросить ввести обезболивающее средство, однако следует помнить, что слишком часто принимать лекарство не стоит, это чревато наркотической депрессией новорожденного и снижением его адаптационных способностей.
Если раскрытие шейки матки стало причиной рефлекторной рвоты, полощите полость рта водой и затем выпивайте несколько глотков, чтобы восполнить потерю жидкости. Не пейте много, это может спровоцировать рецидив рвоты.
5. Родильное отделение — не место для истерик
Говорят, тяжкие роды — расплата человека за прямохождение. Роды на самом деле болезненный процесс, но наличие разума позволяет нам, представительницам рода Homo sapiens, контролировать свои эмоции. Крикам, плачу, истерикам и ругани не место в родильном отделении. Это создает напряженную обстановку, мешает нормальному течению родов, затрудняет диагностические и лечебные мероприятия и в конечном итоге сказывается на их результате.
6. Второй период родов — потуги и изгнание плода
После того как головка ребенка проскальзывает через раскрытую шейку матки и оказывается на дне таза, начинается потужной период родов. В это время появляется желание тужиться, так, как это обычно бывает при дефекации, но при этом во много раз сильнее. Вначале потуги поддаются контролю, их можно «передышать», но к началу третьего периода родов, изгнанию плода, они становятся нестерпимыми.
С началом потужного периода вас переведут в родовую палату. Расположившись на родильном столе, упритесь в специальные подножки стопами, крепко ухватитесь за поручни и ждите команды акушерки.
Во время потуги вдохните полной грудью, закройте рот, крепко сожмите губы, потяните на себя поручни родильного стола и направьте всю энергию выдоха вниз, выдавливая из себя плод. Когда из половой щели покажется макушка малыша, акушерка попросит вас ослабить потуги. Мягкими движениями рук она освободит вначале лобик крошки, затем его личико и подбородок, после чего попросит вас вновь тужиться. В момент очередной потуги родятся плечики малыша и его туловище. После того как новорожденный появится на свет, вы можете вдохнуть свободно и немного передохнуть, но на этом роды не закончены.
7. Третий период родов и финал
Третий этап родов — последовый период. В это время наблюдаются слабые схватки, благодаря которым плодные оболочки постепенно отслаиваются от стенок матки.
Спустя примерно 10 минут после появления на свет малыша акушерка попросит вас еще раз потужиться, чтобы родить послед. Врач внимательно изучит его и убедится в том, что все части плодных оболочек вышли наружу. После этого с помощью зеркал он осмотрит шейку матки и убедится в том, что она цела. При необходимости все разрывы будут ликвидированы путем наложения саморассасывающихся швов.
Еще пару часов вам придется провести в родовой палате с наполненным льдом пузырем на животе. Для быстрого сокращения матки вам будут сделаны инъекции специальных препаратов. Когда угроза послеродового кровотечения минует, вас переведут в послеродовую палату к малышу.
Источник
Преждевременные роды — симптомы и лечение
Что такое преждевременные роды? Причины возникновения, диагностику и методы лечения разберем в статье доктора Шеломиенко Т. В., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
Преждевременные роды (Preterm birth) — это роды, которые произошли раньше срока, т. е. на 22–36-й неделе беременности.
Ежегодно в мире рождается 15 млн недоношенных детей. Это почти каждый 10-й ребёнок [15] [17] . Несмотря на развитие медицины, эти показатели практически не меняются.
Часто преждевременные роды происходят на 34–36-й неделе беременности. На этом сроке исход будет более благоприятным, риск инфекционных осложнений — наименьшим, а процент выживаемости — высоким. И чем раньше ребёнок появится на свет, тем неблагоприятней будет прогноз, хотя шанс выходить новорождённого есть всегда.
Большинство случаев преждевременных родов приходится на страны с низким уровнем дохода. В развитых странах недоношенные дети рождаются в 5–7 % случаев, смерть при этом наступает в 28 % случаев [14] .
Причины преждевременных родов условно разделяют на материнские и плодные.
Материнские причины:
- острые инфекционные болезни, например грипп, краснуха, менингит или пиелонефрит ;
- истмико-цервикальная недостаточность (ИЦН) — патология, при которой шейка матки ослабляется и открывается раньше срока;
- опухоли матки, в основном миомы ;
- тяжёлые негинекологические заболевания, например гипертония , бронхиальная астма , тиреотоксикоз , пороки сердца и анемия с уровнем гемоглобина ниже 90 г/л;
- нарушения свёртываемости крови;
- иммунологическая несовместимость, в том числе при резус-конфликте [7] ;
- падения, травмы и операции во время беременности;
- преждевременное излитие околоплодных вод;
- сахарный диабет, заболевания щитовидной железы и другие эндокринные нарушения [1] ;
- врождённые пороки развития матки.
Плодные причины:
- внутриутробная инфекция и хориоамнионит — воспаление матки, которое приводит к внутриутробному инфицированию плода;
- многоводие;
- многоплодная беременность;
- перерастяжение матки крупным плодом у беременной с сахарным диабетом;
- тазовое предлежание плода;
- низкое расположение, предлежание или отслойка плаценты;
- генетические патологии, связанные с неправильным развитием плода [2][3] .
Факторы риска преждевременных родов
- беременность до 18-ти и после 35-ти лет;
- неблагоприятные условия труда;
- наркомания ;
- курение больше 10-ти сигарет в день;
- наследственность — случаи преждевременных родов у мамы, бабушки или сестры;
- аборты;
- ранее перенесённые операции и гинекологические заболевания;
- предыдущие случаи невынашивания беременности или длительное бесплодие;
- сопутствующие заболевания;
- отсутствие прегравидарной подготовки — специальных мероприятий, которые готовят будущую маму к зачатию, вынашиванию и рождению ребёнка.
Истмико-цервикальная недостаточность
ИЦН считают наиболее частой причиной прерывания беременности во втором триместре [2] [3] . Ш ейка ма тки при этой патологии не может удержать растущий плод: она укорачивается, плодный пузырь опускается вниз. Эти изменения приводят к угрозе или началу преждевременных родов, особенно при излитии околоплодных вод раньше срока.
Причины ИЦН бывают врождёнными и приобретёнными. Врождённые причины встречаются крайне редко. К приобретённым относят гормональные нарушения, инфекции половых путей и/или травмы шейки матки:
- при искусственных абортах, особенно при первой беременности;
- стремительном течении предыдущих родов;
- рождении крупного плода (весом более 4 кг);
- грубых медицинских манипуляциях: выскабливании полости матки, биопсии эндометрия, удалении полипа цервикального канала и др.
Симптомы преждевременных родов
На 22–36-й неделе беременности нужно внимательно относиться к следующим симптомам:
- частые болезненные сокращения матки;
- боль в животе, как при месячных или поносе;
- расстройство стула, тошнота, рвота;
- тянущая боль в области поясницы или изменённый характер боли;
- ощущение давления на промежность и копчик;
- сукровичные, кровянистые или водянистые выделения из влагалища [3] .
Появление этих симптомов говорит об угрозе преждевременных родов.
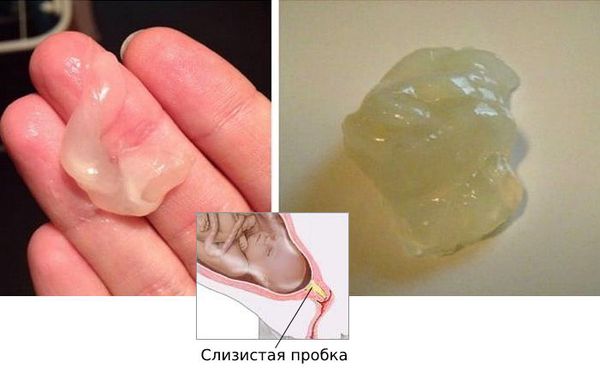
Когда шейка матки укорачивается, беременная может заметить слизистые влагалищные выделения, по консистенции напоминающие желе. Это значит, что начала отходить слизистая пробка. Даже если при этом нет боли, нужно вызвать скорую помощь и ехать в роддом.
Иногда преждевременные роды начинаются внезапно, с отхождения околоплодных вод. В этом случае из влагалища начинают подтекать водянистые выделения.
Если за короткое время схватки становятся более частыми и болезненными, а слизистая пробка или околоплодные воды уже отошли, роды неизбежны — необходимо срочно ехать в роддом, оснащённый реанимацией новорождённых.
В лёгких случаях угрозы преждевременных родов пациентки отмечают лишь небольшие тянущие боли внизу живота и в пояснице. Но даже эти симптомы — по вод незамедлительно обратиться к врачу.
Патогенез преждевременных родов
Что запускает механизм преждевременных родов, до конца неизвестно. Считается, что к такому развитию событий приводит не один, а сразу несколько факторов:
- инфекция;
- активность гипоталамо-гипофизарной системы;
- ухудшение кровотока в матке и плаценте;
- перерастяжение матки;
- различные процессы, связанные с работой иммунной системы [11] .
Любые очаги острой или хронической инфекции в организме несут в себе риск преждевременных родов. Не говоря уже о непосредственном наличии возбудителя во влагалище и/или цервикальном канале. При инфекции околоплодные воды нередко изливаются раньше срока, что приводит к преждевременным родам [16] .
Когда активируется гипоталамо-гипофизарная система, организм начинает усиленно вырабатывать простагландины Е и F2a, которые запускают процесс преждевременных родов. Обычно эта система активируется и з-за переутомления, стресса или последствий травмы головы. Поэтому у женщин, страдающих депрессией или перенёсших черепно-мозговые травмы, риск преждевременных родов намного выше, чем у других беременных [16] .
Преждевременные роды, вызванные осложнениями беременности ( преэклампсией , острой фетоплацентарной недостаточностью и др.), происходят из-за нарушения общего и маточно-плацентарного кровотока. В этих случаях материнский организм включает механизм прерывания беременности, чтобы обезопасить себя от гибели, поскольку выносить беременность в таких условиях невозможно [16] .
Иногда причина спонтанных преждевременных родов остаётся неясной. Но известно, что в таких случаях в околоплодных водах, матке, плаценте и крови плода значительно повышается концентрация провоспалительных агентов. Пока нет единого мнения, с чем это связано: с наличием недиагностированной инфекции, генетической предрасположенностью, иммунологическими факторами или целым комплексом проблем, перетекающих одна в другую [16] .
Классификация и стадии развития преждевременных родов
В зависимости от срока беременности, на котором родился ребёнок, преждевременные роды бывают:
- очень ранними — происходят на 22–27-й неделе беременности;
- ранними — на 28–33-й неделе;
- незначительно преждевременными — на 34–36-й неделе [1][2][17] .
По стадиям развития выделяют:
- угрожающие преждевременные роды;
- начинающиеся преждевременные роды;
- начавшиеся преждевременные роды.
При угрожающих преждевременных родах возникают тянущие, ноющие боли внизу живота и в пояснице, чувство распирания в области влагалища, промежности и прямой кишки. При давлении плода на мочевой пузырь мочеиспускание становится учащённым. Беременность на этой стадии можно сохранить.
Начинающиеся преждевременные роды сопровождаются схваткообразными болями внизу живота и в пояснице или регулярными схватками с интервалом 3–10 минут. На этой стадии тоже можно сохранить беременность.
При начавшихся преждевременных родах отмечаются активные схватки, иногда подтекают околоплодные воды. Продлить беременность в этом случае невозможно: нужно рожать.
По течению преждевременные роды бывают:
- индуцированными (искусственно вызванными);
- спонтанными.
Обычно преждевременные роды начинаются спонтанно. Индуцированные роды проводятся по строгим медицинским показаниям, т. е. в тех случаях, когда сохранение беременности опасно для жизни женщины:
- при эклампсии или преэклампсии ;
- тяжёлых инфекциях;
- онкологических болезнях;
- заболеваниях крови ;
- острой сердечной или почечной недостаточности.
Прервать беременность также можно при генетических патологиях и пороках развития плода [3] .
Осложнения преждевременных родов
Преждевременные роды чаще сопровождаются травмами и приводят к осложнениям, чем своевременные роды. Причём как у матери, так и у ребёнка.
Осложнения у мамы
Обычно преждевременные роды начинаются неожиданно и стремительно. Организм женщины не готов к ним: шейка матки ещё не созрела, не раскрылась. Из-за этого во время родов травмируются ткани цервикального канала и влагалища, при разрывах развивается послеродовое кровотечение. Вместе с этим увеличивается риск инфекционных осложнений:
- эндометрит (воспаление внутреннего слоя матки);
- нагноение швов;
- сепсис (распространение инфекции во всём организме);
- перитонит (воспаление брюшины) [2] .
При дискоординированной родовой деятельности мышцы матки не успевают полностью расслабляться, схватки становятся более болезненными и хаотичными.
При слабой родовой деятельности увеличивается продолжительность родов и риск гипоксии плода. Из-за нехватки кислорода ребёнок начинает страдать. Чтобы избежать этого, врачи прибегают к экстренному кесареву сечению, что также может обернуться для матери рядом осложнений: нарушается мочеиспускание и дефекация, ослабляются мышцы брюшного пресса и др. Также может развиться эндометриоз, но истинная причина его появления пока неизвестна.
Осложнения у ребёнка
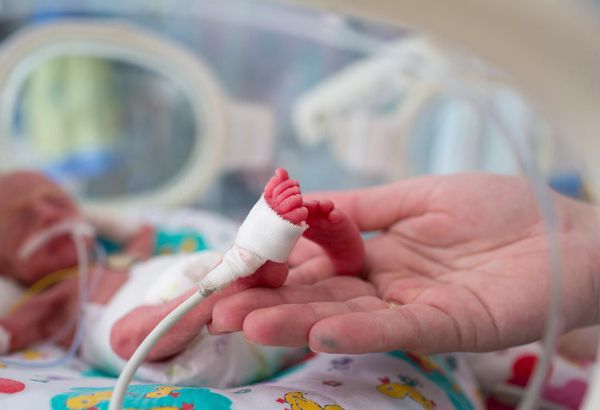
Иногда при стремительных преждевременных родах травмируются не только ткани влагалища и шейки матки, но и сам ребёнок. Родовая травма, как и сама недоношенность, может стать причиной тяжёлых неврологических нарушений (например, ДЦП), проблем со зрением и/или слухом. Такие нарушения выявляются у половины недоношенных детей [10] .
После преждевременных родов у ребёнка обычно обнаруживают признаки незрелости:
- пушок на теле, называемый «лануго»;
- много сыровидной смазки;
- недостаточно развитый подкожный жировой слой;
- мягкие ушные и носовые хрящи;
- ногти, не доходящие до кончиков пальцев;
- низко расположенное пупочное кольцо (ближе к лобку);
- яички, не опущенные в мошонку;
- клитор и малые половые губы, не прикрытые больш ими половыми губами.
Недоношенные дети, как правило, плохо адаптируются к началу самостоятельной, внеутробной жизни. Крик у них слабый, лёгкие недостаточно зрелые для того, чтобы правильно дышать. Именно синдром дыхательных расстройств является одной из самых распространённых и тяжёлых проблем, с которыми борются врачи-неонатологи.
Пищеварительный тракт тоже сформирован не до конца: малыши не могут полностью усваивать полезные вещества из материнского молока, необходимые им для роста и развития.
Из-за незрелой сосудистой системы и хрупкости кровеносных сосудов у недоношенных детей повышается риск кровоизлияний, особенно в желудочки мозга и шейный отдел спинного мозга.
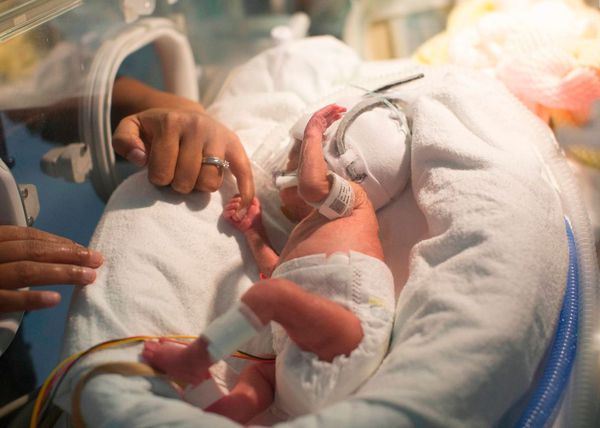
Кроме того, недоношенные дети очень восприимчивы к инфекциям. У них слабый иммунитет и несовершенный механизм терморегуляции: малыши быстро мёрзнут и нуждаются в особых условиях жизни.
Необходимая температура, уровень кислорода и влажности воздуха поддерживаются в специальных кювезах. В них можно не только лечить ребёнка, но и менять подгузник, кормить сцеженным молоком.
Грудное вскармливание — один из ключевых моментов выхаживания недоношенных детей. Оно богато не только питательными веществами, но и иммуноглобулинами, которые защищают малыша от инфекции.
Современные методы диагностики и интенсивной терапии новорождённых позволяют оказать всю возможную помощь преждевременно рождённым детям. Шанс на выжива ние есть даже у малышей с экстремально низким весом: 500–1000 г [2] [3] [10] .
Диагностика преждевременных родов
Диагноз «риск преждевременных родов» (или их начало) ставится на основании:
- жалоб — тянущих болей внизу живота, водянистых или кровянистых выделений из половых путей;
- гинекологического осмотра — исследования влагалища и шейки матки с помощью зеркал ;
- лабораторных обследований — общего анализа крови и мочи, мазка на флору, полимеразной цепной реакции (ПЦР) на половые и TORCH-инфекции, анализа крови на свёртываемость, гормональный профиль и т. д.
Дополнительно могут назначить:
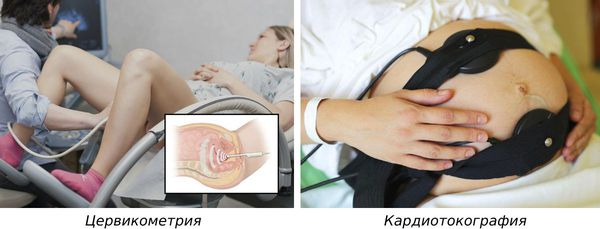
- цервикометрию, чтобы измерить шейку матки (проводится до 34-й недели беременности);
- кардиотокографию (КТГ), чтобы оценить состояние плода (проводится после 30–32-й недели беременности) [3][11] .
Наиболее важным этапом диагностики является гинекологический осмотр. Он помогает определить состояние шейки матки и стадию преждевременных родов [1] [2] .
Лечение преждевременных родов
При подозрении на угрозу преждевременных родов беременную нужно немедленно госпитализировать в роддом. Амбулаторное лечение возможно только при лёгкой угрозе преждевременных родов.
Цель лечения угрожающих и начинающихся преждевременных родов — сохранить и продлить беременность. Пациентка должна находиться под постоянным наблюдением врачей: ей показан палатный или полупостельный режим. В первом случае беременная может передвигаться по палате и сидеть в кровати. При полупостельном режиме выходить из палаты нельзя, садиться можно только при необходимости, например, чтобы поесть.
Также назначают токолитики для расслабления матки, успокоительные и спазмолитики . Чтобы контролировать состояние ребёнка, обязательно проводят допплерометрию — оценивают кровоток в матке и плаценте. При необходимости выполняют КТГ плода.
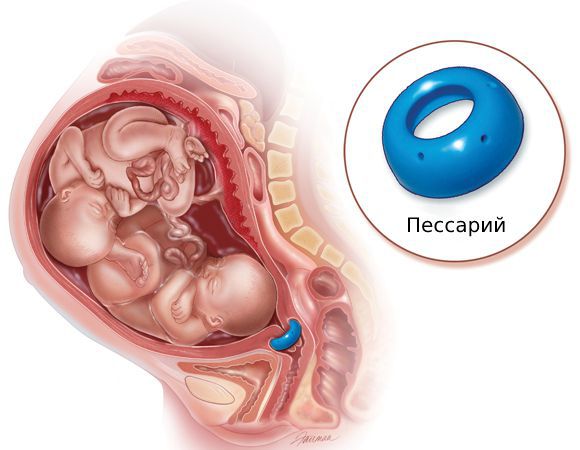
При истмико-цервикальной недостаточности на шейку матки накладывают швы (во 2-м триместре) или разгружающий акушерский пессарий (во 2 – 3-м триместре). Они не дадут ей открыться раньше срока.
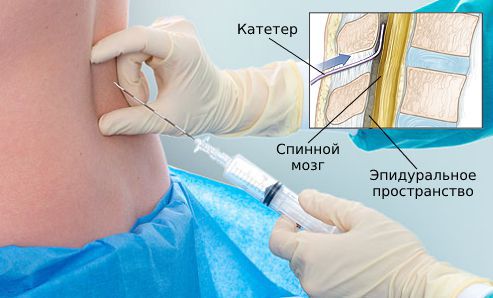
Если роды уже начались, беременность продлевать нельзя. Так как шейка матки открывается больше чем на 3 см, токолитики не смогут ослабить активность матки. Роды ведут бережно, анестезию вводят через катетер в эпидуральное пространство [1] [3] . Выбор акушерского пособия зависит от срока беременности и клинической картины [2] [5] .
Медикаментозная терапия
При преждевременных родах врачи назначают следующие препараты:
1. Токолитики — лекарства в виде таблеток, свечей или растворов, которые снижают сократительную активность матки. Их подразделяют на три группы:
- β-адреномиметики, например Гинипрал ( Гексопреналин );
- блокаторы кальциевых каналов, например Нифедипин ;
- 25 % раствор сульфата магния ;
- ингибиторы простагландин-синтетазы, например свечи Индометацин[1][2] .
2. Глюкокортик остероиды , например Бетаметазон или Дексазон ( Дексаметазон ). Лечение этой группой препаратов снижает риск смерти новорождённых на 40 % [13] .
Так как лёгкие у недоношенного ребёнка полностью не сформировались, после рождения у него может развиться опасный для жизни респираторный дистресс-синдром. Чтобы предупредить его, беременной назначают глюкокортикостероиды. Они помогают лёгким быстрее созреть. Их вводят внутривенно или внутримышечно. Чтобы наступил эффект, препараты нужно вводить не меньше двух дней [1] [2] .
3. Обезболивающие и седативные средства (успокоительные). Такие анальгетики, как Кеторолак или Анальгин ( Метамизол натрия ), назначают при угрожающих и начинающихся преждевременных родах. Иногда их сочетают со спазмолитиками, например с Папаверином или Дротаверином . При начавшихся родах более эффективным анальгетиком будет эпидуральная анестезия местными анестетиками, например Лидокаином , Ропивакаином или Бупивакаином [2] .
4. Антибиотики . Так как инфекция является одной из самых частых причин преждевременных родов, в угрожающих случаях беременной назначают антибиотики. Они помогают сохранить беременность, предотвратить инфицирование плода и воспаление половых органов после родов, особенно при многоводии [6] . Чтобы подобрать нужный антибиотик, выполняется бактериальный посев. Но при выраженной угрозе преждевременных родов врачи назначают антибиотик широкого спектра, так как ждать 5–7 дней, пока придут результаты бакпосева, нет времени.
5. Гормонотерапия прогестинами или гестагенами , например Утрожестаном или Дюфастоном . Их назначают как при угрозе прерывания беременности, так и для профилактики преждевременных родов:
- если у беременной уже был случай преждевременных родов;
- отягощён акушерско-гинекологический анамнез;
- есть дефицит эндогенного прогестерона;
- было проведено ЭКО [4] .
Если беременность удалось продлить, пациентке показан физический и половой покой на весь оставшийся срок беременности.
Прогноз. Профилактика
С 22-й недели беременности пациентке в женской консультации обязаны выдать обменную карту. Туда вносят всю необходимую информацию о том, как протекает беременность. Эта карта всегда должна быть на руках у беременной на случай преждевременных родов.
При болях внизу живота, выделениях из половых путей и других непонятных, настораживающих симптомах нужно срочно обратиться к акушеру-гинекологу, особенно на небольшом сроке или втором триместре беременности. Прогноз преждевременных родов будет зависеть от их стадии и срока беременности.
Если женщина вовремя обратилась за помощью либо угроза преждевременных родов небольшая, пациентка может доносить беременность до нужного срока, но она должна наблюдаться у участкового акушера-гинеколога.
Если преждевременные роды всё же начались, в акушерском стационаре сделают всё возможное, чтобы сохранить здоровье мамы и ребёнка.
Сразу после рождения врач-неонатолог оценивает общее состояние малыша по шкале Апгар и работу лёгких по шкале Сильвермана: чем выраженнее нарушение лёгких, тем дольше ребёнок проведёт в кювезе на ИВЛ (искусственной вентиляции лёгких).
Чтобы помочь лёгким быстрее сформироваться и начать правильно работать, детям назначают Сурфактант. Если присоединяется пневмония , прописывают антибиотики.
У новорождённых с экстремально низким весом (500–1000 г) исход не всегда благоприятный. У них нередко развиваются неврологические заболевания и внутричерепные кровоизлияния. Долгое время дети наблюдаются у невролога.
Многие недоношенные малыши рождаются с ретинопатией. Чтобы не навредить сетчатке, кювезы стараются держать закрытыми. Позже такие дети переносят операции на глаза.
У младенцев, родившихся с низким весом (1,5–2,5 кг), прогноз наиболее благоприятный: у них реже развиваются осложнения.
Для профилактики преждевременных родов нужно:
- бережно относиться к своему репродуктивному здоровью, не допускать абортов;
- наблюдаться у акушера-гинеколога, начиная с ранних сроков беременности;
- соблюдать все предписания врачей во время беременности;
- вести здоровый образ жизни, не работать ночью, не заниматься тяжёлым физическим трудом;
- регулярно обследоваться, особенно при угрозе невынашивания беременности;
- своевременно накладывать акушерский пессарий или швы на шейку матки при истмико-цервикальной недостаточности;
- лечить инфекции;
- корректировать гормональные нарушения прогестинами;
- после родов пользоваться средствами контрацепции;
- соблюдать интервал между беременностями: после естественных родов рекомендуется выждать два года, после кесарева сечения — три года [8][10] .
Источник