- Аускультация сердца, легких, живота: правила и точки выслушивания
- Обследование сердца
- Обследование легких
- Обследование живота
- Медицинские интернет-конференции
- Языки
- Становление методов клинического обследования больного
- Резюме
- Ключевые слова
- Статья
- Аускультация как метод исследования. Аускультация легких в норме и патологии
Аускультация сердца, легких, живота: правила и точки выслушивания
Аускультация 一 один из популярных и эффективных методов диагностики заболеваний сердца , легких и живота . Она основывается на выслушивании хрипов и шумов в определенных точках .
Обследование выполняется при помощи специальных инструментов, например, стетоскопа ≪Мультифон≫ или ≪Планет Air≫ . Несмотря на простоту проведения, аускультация дает много полезных сведений, помогающих врачу правильно поставить диагноз и вовремя назначить лечение пациенту.
Обследование сердца
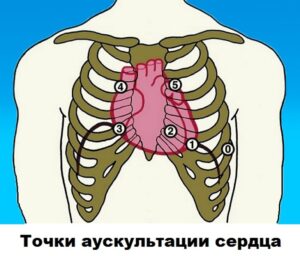
Существует 4 точки аускультации сердца :
- Зона митрального клапана .
- Область аортального клапана .
- Зона клапана легочной артерии.
- Область трехстворчатого клапана .
Обследование сердца имеет следующий алгоритм :
- определение и изменения I, II тонов;
- оценка III и IV тонов;
- обнаружение шумов;
- выслушивание трехчленных ритмов.
В норме в ходе аускультации сердца в четырех точках врач слышит два отрывистых звука. Их называют I систолическим, а также II диастолическим тоном. При наличии патологий слышны щелчки, наблюдается нарушение ритма. Если дополнительно выслушиваются III и IV тона, которые создают ритм галопа, значит, миокард значительно ослаблен. Таким образом можно диагностировать гипертоническую болезнь, декомпенсированные пороки сердца , миокардит и другие патологии.
Обследование легких
Аускультация легких позволяет определить тип дыхания, обнаружить дополнительные шумы и понять, когда они возникают (на вдохе или выдохе). Врач прикладывает стетофонендоскоп к симметричным точкам левой и правой стороны грудной клетки для проведения сравнительной диагностики.
Аускультация легких предусматривает следующий алгоритм действий:
- выслушивание спереди в области ключиц с постепенным перемещением вниз, а затем сзади в аналогичной последовательности;
- определение везикулярного и бронхиального дыхания при выслушивании точек над гортанью и трахеей;
- обнаружение дополнительных шумов в дыхательных путях, альвеолах или плевре.
При аускультации точек легких пациент сидит или стоит. Чтобы увеличить область межлопаточного пространства для выслушивания, он скрещивает руки на груди. Это способствует более эффективному обнаружению шумов. Для максимально информативной аускультации легких(выслушивания хрипов и щелчков) врач просит пациента заложить руки за голову, благодаря чему увеличивается область подмышечных зон.
Обследование живота
Существует 9 точек аускультации живота:
- 3 эпигастральные (2 一 правая и левая подреберные зоны, 1 一 подложечная);
- 3 мезогастральные (2 一 правый и левый боковые фланки, 1 一 пупочная зона);
- 3 гипогастральные (2 一 правая и левая подвздошные области, 1 一 надлобковая).
В процессе обследования пациент лежит на спине, при этом руки и ноги вытянуты прямо. Врач находится справа и прикладывает стетофонендоскоп к симметричным участкам живота в направлении слева направо. В норме выслушивается периодическая перистальтика. Ее патологическое усиление 一 один из признаков кишечной непроходимости, а ослабление свидетельствует об атонии кишечника или разлитом перитоните.
Через точки брюшной полости можно обследовать почечные, подвздошные, а также бедренные артерии. Присутствие систолического шума говорит о врожденном или приобретенном сужении кровеносных сосудов, которое чаще всего наблюдается при атеросклерозе.
Источник
Медицинские интернет-конференции
Языки
Становление методов клинического обследования больного
Байрамова И. А.
Научный руководитель – к.м.н, Воротникова Н.А.
Резюме
В статье рассматриваются исторические аспекты формирования таких методов клинического обследования пациента как перкуссия и аускультация с древних времен великого ученого Гиппократа. Научную основу метода перкуссии изобрел венский врач Л.Ауэнбруггер и каждый последующий ученый и его время вносили свои прогрессивные идеи, совершенствующие эти клинические методы диагностики до наших дней.
Ключевые слова
Статья
Актуальность. Современная медицина за последние десятилетия обогатилась внедрением в клинику инновационных высокотехнологичных методов диагностики различных заболеваний. Тем не менее, физикальные методы исследования — перкуссия, аускультация в течение почти двух столетий все же продолжают оставаться основными методами клинического обследования пациента. Нет врача, который не обучался бы этим методам исследования в клинике у постели больного.
Материалы и методы. Изучение монографических источников развития объективных методов обследования пациентов в Областной научной библиотеке г. Саратова, научной библиотеке Саратовского государственного университета им. Н.Г. Чернышевского, научной библиотеке Саратовского ГМУ им. В.И. Разумовского, также использованы сведения интернет-ресурсов по данной проблеме.
Цель. Изучить развитие и внедрение в клиническую практику врача физикальных методов обследования пациента.
Результаты. Истоки объективного обследования пациента связаны с именем великого ученого древности Гиппократа, некоторые из них нашли свое отражение в очерках «О природе человека», «О здоровом образе жизни», «Прогностика». Именно он впервые в истории медицины предложил оценивать Habitus пациента, стал первым практиком, который с помощью постукивания выявлял скопление в животе жидкости или газа. Научную основу метода систематической перкуссии как самостоятельного метода клинического обследования больного изобрел венский врач Л.Ауэнбруггер, он использовал непосредственную перкуссию пальцами, сложенными в виде пирамиды. В 1761 году ученый впервые издал книгу на латинском языке «Inventum novum ex percussione thoracis humani ut signo abstrusos interni pectoris morbos detegendi» («Новый способ, как при помощи выстукивания грудной клетки человека обнаружить скрытые внутри груди болезни»). К сожалению, этот выдающийся труд Ауэнбруггера не был должным образом оценен и в течение следующих 50 лет не использовался.
В 1808 Жан Николь Корвизар Маре — лейбмедик Наполеона I — способствовал внедрению перкуссию в практику врачебной диагностики.
В 1826 году Пиорри Пьер Адольф (1794—1879) — французский врач, ученик Ж. Н. Корвизара, усовершенствовал метод выстукивания по Ауэнбруггеру — Корвизару, предложив (1828) применять плессиметр (пластинку из слоновой кости) для усиления перкуторного звука, что позволило проводить топографическую перкуссию органов, перкуссия стала пальцеплессиметровой.
В 1846 году Винтрих (Wintrich) предложил использовать перкуссионный молоточек, перкуссия стала инструментальной; молоточки и плессиметры использовалась до середины позапрошлого столетия.
Г. И. Сокольский (1835) впервые предложил бимануальную перкуссию, при этом плессиметром служили пальцы левой руки, а молоточком — 2-3 пальца правой руки. Пальце-пальциевой перкуссия стала чуть позднее (C. Gerhardt) — в её классическом варианте используются средние пальцы и в таком варианте перкуссия сохранилась до наших дней. В настоящее время известны и применяются различные методики перкуссии (глубокая, поверхностная, минимальная, пороговая, пальпаторная), все они направлены на повышение точности измерения внутренних органов.
В России метод перкуссии был впервые применен в конце XVIII века в Петербургском военном госпитале Я.А.Саполовичем, который выявил наличие жидкости в плевральной полости. В России с 1817 года перкуссию преподавал профессор Ф. Уден (1754—1823). В 1825 году в Санкт-Петербурге был издан первый учебник по общей семиологии Прохора Чаруковского, где в специальном параграфе рассматривается перкуторное исследование органов грудной клетки.
В 1852 г. в Санкт-Петербургском «Военно-медицинском журнале» опубликована «Теория постукивания груди, обработанная на основании собственных опытов и наблюдений» киевского патологоанатома и терапевта Ю. И. Мацона. Мацон производил исследования перкуторных явлений у больных и здоровых лиц; делал специальные опыты на трупах с нормальными и измененными органами, покрывая грудную клетку предметами разной звукопроводимости (своеобразными «сурдинами», «демпферами») и варьируя объем грудной клетки. В результате, получая различные по высоте, силе и тембру звуки, ученый мог судить, при каких условиях они образуются.
В 1920 г. — издан первый учебник по перкуссии и аускультации. С.М.Яновский (1928) выпустил труд «Курс диагностики внутренних болезней», где подробно освещает перкуссию и аускультацию.
Несмотря на это, в 1929 г. в Харькове, была опубликована историко-медицинская работа Г. Колосова «Начало применения и первые этапы развития перкуссии и аускультации в России».
В 1925 г. В.В. Виноградова и З. В. Михальченко выявляют новый акустический феномен при исследовании легких. С 1925 по 1940 годы появилось множество работ посвященных интерпретации звуковых сигналов, в которых не только анализируются перкуторные и аускультативные данные при заболеваниях легких, но и предлагаются различные слуховые методы объективизации.
Современные отечественные и зарубежные ученые, специалисты в области пульмонологии перкуссию и аускультацию относят к основным критериям диагностики пневмоний.
1949 г. — первое издание монографии Г. Р. Рубинштейна «Дифференциальная диагностика заболеваний легких», где автор указывает: «Мы не можем сказать, что все врачи ясно понимают суть акустических процессов, происходящих при перкуссии и аускультации». Понимание акустики дыхательных звуков оставалось неполным, что констатировали все без исключения авторитеты в рассматриваемой области.
Респираторная акустика как научная дисциплина начала оформляться в середине 50-х годов XX века, что было связано с появлением аппаратуры для записи и анализа акустических сигналов, но эта аппаратура была предназначена в основном для регистрации аускультативных звуков.
P.Martini впервые осуществил запись дыхательных шумов, после чего к данным исследованиям подключились физики и инженеры. 1955 г. — V.A.McKusik с соавт. к исследованию дыхательных шумов впервые применили спектральный анализ.
1978 г. — создание Международной ассоциации легочных звуков (ILSA), объединившей в своих рядах акустиков, врачей, специалистов биомедицинского профиля. В рамках ILSA постоянно анализируются и обобщаются все научные публикации в области респираторной акустики, выделен список наиболее существенных работ в данной области, начиная с 1966 г., насчитывающий более 500 наименований, доступный через Internet.
В 80-90-х гг. ILSA оказала значительное влияние на координацию и уровень научных работ по респираторной акустике. Одним из первых в 1975 году компьютерную обработку перкуторных звуков применили A.Murray, J.M.Neilson . G.K.Druzgalsky и соавт. активно внедряли компьютеры в аппаратуру для записи и анализа дыхательных звуков. Аппаратную регистрацию перкуторных ударов для диагностики пневмоторакса проводил R. Winter с соавт . S.R.McGee (1995) отмечал высокую специфичность метода для диагностики плевритов, и недостаточную — для пневмоний. Акустическая модель дыхательного тракта продолжает изучаться и сегодня. Пауль Харпер — профессор университета Массачусетс, специалист электронной инженерии провел собственный анализ различных акустических моделей дыхательного тракта. Мы являемся свидетелями следующей фазы в развитии легочных исследований — исследований акустическими средствами.
Сегодня известны два типа датчиков для регистрации легочных звуков: электретные микрофоны и акселерометры. Маленькие микрофоны подобно стетоскопу, представляют собой чувствительный преобразователь легочных звуков.
Таким образом, двухсотлетний опыт применения перкуссии, аускультации легких для выявления заболеваний органов дыхания обогатился мощной компьютерной регистрирующей и анализирующей аппаратурой. Исследования и разработки методов и алгоритмов автоматической диагностики на базе теории и практики – одно из главных направлений научно — исследовательских работ и конструкторских разработок по развитию компьютерных медицинских мониторингов.
Выводы.
- Основоположник физикальных методов обследования больного – Гиппократ.
- Каждый последующий ученый и его время вносили свои прогрессивные доработки, совершенствуя этим основные клинические методы диагностики — персуссия, аускультация.
- Длительный опыт применения перкуссии и аускультации легких стал основой формирования компьютерных медицинских мониторингов на современном этапе.
Источник
Аускультация как метод исследования. Аускультация легких в норме и патологии



Лекция №4
1. Везикуляpное дыхание, механизм формирования, клиническая характеристика.
2. Количественные изменения везикуляpного дыхания в норме и патологии, диагностическое значение
3. Качественные изменения везикуляpного дыхания в патологии, диагностическое значение.
4. Лаpинго-тpахеальное дыхание, механизм формирования, клиническая характеристика.
5. Бpонхиальное дыхание: причины и механизм формирования, варианты, клиническая характеристика.
6. Сухие хpипы: причины и механизм образования, виды, клиническая характеристика.
7. Влажные хpипы: причины и механизм образования, виды, клиническая характеристика.
8. Кpепитация: причины, механизм образования, виды, клиническая характеристика. Отличия от хpипов и шума тpения плевpы.
9. Шум тpения плевpы: причины и механизм образования, клиническая характеристика, отличия от кpепитации.
Аускультация (в переводе с латинского — выслушивание) – физикальный метод исследования, основанный на выслушивании звуковых явлений, возникающих при нормальной работе или патологических движениях внутренних органов.
По технике выделяют следующие виды аускультации:
Прямая (непосредственная) аускультация проводится путем прикладывания уха врача к поверхности тела человека. Преимущества: лучше выслушиваются низкие тоны сердца, тихое бронхиальное дыхание; звуки не искажаются. Недостатки: этот способ неприемлем для аускультации в надключичных ямках и подмышечных впадинах из-за неплотного прижатия ушной раковины к поверхности тела, и негигиеничен.
Непрямая (опосредованная) аускультация проводится с помощью инструментов – стетоскопа или фонендоскопа. Преимущества: этот способ более гигиеничен, звуки воспринимаются более четко. Недостатки: происходит искажение звуков из-за наличия в инструменте мембраны и трубок.
Аускультация легких в норме.
При аускультации легких в первую очередь обращают внимание на основные дыхательные шумы, затем на дополнительные, или побочные, дыхательные шумы.
Основные дыхательные шумы лучше выслушивать при дыхании больного через нос с закрытым ртом, а побочные – при глубоком дыхании через открытый рот.
В норме основным дыхательным шумом является везикулярное дыхание.
Везикулярное дыхание – это нормальный дыхательный шум, который выслушивается над всей поверхностью легких. По месту образования везикулярное дыхание является альвеолярным. Механизм возникновения везикулярного дыхания обусловлен колебаниями напряженных эластичных стенок альвеол на вдохе и в начале выдоха. В первой трети выдоха стенки альвеол еще напряжены, поэтому их колебания слышны, последние две трети выдоха спадение альвеол происходит бесшумно.
Признаки везикулярного дыхания:
— выслушивается над всей поверхностью легких
— мягкий, нежный непрерывный дующий шум, напоминающий звук «Ф»
— соотношение вдоха и выдоха 3:1
Ларинготрахеальное дыхание – это дыхательный шум, возникающий в гортани и трахее в период прохождения воздуха через голосовую щель.
Механизм возникновения ларинготрахеального дыхания связан с образованием турбулентного потока при прохождении воздуха через узкую голосовую щель в широкое пространство гортани.
Признаки ларинготрахеального дыхания:
— выслушивается над гортанью и трахеей: спереди от щитовидного хряща до перехода рукоятки в тело грудины, сзади от 7-го шейного позвонка до 3-4 грудного.
— грубый громкий шум, похожий на звук «Х-Х»,
— соотношение вдоха и выдоха 1:2, то есть ларинготрахеальное дыхание слышно во время всего вдоха и всего выдоха. Причем на выдохе громкость ларинготрахеального дыхания несколько больше, чем на вдохе. Это связано с тем, что во время выдоха голосовая щель уже, чем на вдохе, что усиливает завихрения воздуха, делая их более слышимыми на всем протяжении выдоха.
Аускультация легких в патологии.
Изменения везикулярного дыхания:
1. Количественные (усиление, ослабление)
2. Качественные (жесткое, саккадированное, с удлиненным выдохом)
К количественным изменениям везикулярного дыхания относятся усиление и ослабление. При количественных изменениях везикулярного дыхания меняется только громкость шума, но сохраняются качественные характеристики везикулярного дыхания: нежный дующий шум с соотношением вдоха и выдоха 3:1.

Громкость везикулярного дыхания зависит от:
1. Толщины грудной стенки, состояния плевры и плевральной полости.
2. Проходимости дыхательных путей, объема и скорости поступающего в альвеолы воздуха;
3. Эластичности легочной ткани;
4. Количества одновременно раскрывающихся альвеол.
Ослабление везикулярного дыхания в норме наблюдается при:
— утолщении грудной стенки за счет чрезмерного развития мышц или жировой ткани
— во сне, когда уменьшается скорость поступающего в альвеолы воздуха.
Физиологическое ослабление везикулярного дыхания всегда одинаково в симметричных областях.
Ослабление везикулярного дыхания в патологии возникает при:
1. нарушении проходимости дыхательных путей, например, долевого бронха с развитием неполного обтурационного ателектаза (опухоль бронха, инородное тело, сдавление бронха извне). Ослабление дыхания будет в зоне, вентилируемой этим бронхом.
2. Снижении эластичности легочной ткани при эмфиземе, пневмосклерозе, первой и третьей стадиях крупозной пневмонии, отеке легких.
3. Снижении количества функционирующих альвеол при очаговой пневмонии, очаговом туберкулезе, очаговом пневмосклерозе, полостях в легочной ткани, не сообщающихся с бронхом (абсцесс, киста).
4. Утолщении листков плевры (сухой плеврит, плевральные спайки), скопление жидкости или воздуха в плевральной полости (пневмоторакс, гидроторакс или экссудативный плеврит)
Внелегочные причины ослабления везикулярного дыхания:
· Нарушение функции дыхательной мускулатуры (миастения, миопатия, паралич мышц диафрагмы, диафрагмит)
· Ограничение глубины дыхания при болях: травмы грудной клетки, миозит, перелом ребер, межреберная невралгия
· Высокое стояние диафрагмы при ожирении, метеоризме, асците, большой кисте брюшной полости
Физиологическое усиление везикулярного дыхания наблюдается
— у лиц с тонкой грудной стенкой, слабом развитии мышц и подкожного жирового слоя, преимущественно у астеников
— при тяжелой физической работе.
Физиологическое усиление везикулярного дыхания одинаково с обеих сторон.
Усиление везикулярного дыхания в патологии чаще носит викарный (компенсаторный) характер, оно выявляется на здоровой стороне, когда с другой стороны легкое функционирует недостаточно (обширная пневмония, пневмоцирроз, обтурационный ателектаз, пневмоторакс, экссудативный плеврит). Локальное (ограниченное) усиление везикулярного дыхания нередко отмечается по соседству с очагами уплотнения легочной ткани, что является компенсаторным явлением.
· при глубоком дыхании, обусловленном патологией ЦНС, раздражением дыхательног центра при кетоацилдотической, уремической коме.
К качественным изменениям везикулярного дыхания относятся жесткое, саккадированное и везикулярное дыхание с удлиненным выдохом.
Жесткое дыхание – это особое везикулярное дыхание, при котором изменяется тембр (нет мягкости) и нарушается соотношение вдоха к выдоху в сторону 1:1. Чаще выслушивается над обеими половинами грудной клетки, но может определяться и на ограниченном участке.
Место возникновения жесткого дыхания – бронхи. Причины возникновения связаны с неравномерным сужением просвета бронхов: воспалительный или невоспалительный отек слизистой, скопление вязкой слизи, либо разрастание соединительной ткани в бронхах при хроническом воспалении. Механизм возникновения заключается в образовании турбулентных воздушных потоков при прохождении через неравномерно суженные бронхи, что придает везикулярному дыханию такие черты как грубость, неровность, шероховатость. При этом по продолжительности вдоха и выдох становятся равными.
Жесткое дыхание – типичный аускультативный признак острого и хронического бронхита, невоспалительного отека стенки бронхов при левосердечной недостаточности.
Вариантом качественного изменения везикулярного дыхания является дыхание с удлиненным выдохом.
Диагностическое значение: возникает тогда, когда на выдохе альвеолы долго остаются напряженными и колебания их стенок слышны дольше, чем в норме. Это встречается при затруднении опорожнения альвеол от воздуха из-за сужения терминальных бронхов, что наблюдается при:
Также везикулярное дыхание с удлиненным выдохом может возникать при эмфиземе легких. Выдох – процесс пассивный, он совершается за счет эластической тяги легких. При эмфиземе продолжительность выдоха удлиняется из-за снижения эластичности легочной ткани.
Аускультативно – независимо от продолжительности вдоха, выдох становится равным ему или даже длиннее.
Третья разновидность качественного изменения везикулярного дыхания – саккадированное, или прерывистое дыхание. При этом сохраняется соотношение вдоха и выдоха 3:1, но вдох прерывистый, состоит как бы из нескольких отдельных коротких вдохов.
Саккадированное дыхание над всей поверхностью легких может возникнуть при заболеваниях дыхательной мускулатуры, проявляющихся судорожными сокращениями. Это отмечается при нервной дрожи у возбудимых субъектов, при дрожи, плаче, разговоре у детей.
Выслушивание саккадированного дыхания на ограниченном участке грудной клетки чаще является признаком очагового воспаления легких (очаговая пневмония, очаговый туберкулез).
Бронхиальное дыхание – это проведенное по бронхам на периферию к грудной стенке ларинготрахеальное дыхание. В норме звук бронхиального дыхания не выслушивается на поверхности грудной клетки, так как во-первых, он заглушается звуком везикулярного дыхания, во-вторых, воздух, содержащийся в альвеолах, препятствует проведению этого звука на поверхность грудной клетки.
Условиями для выслушивания бронхиального дыхания являются:
1. отсутствие воздуха в легочной ткани
2. отсутствие везикулярного дыхания
Этим условиям соответствуют следующие причины:
· 2 стадия крупозной пневмонии,
· полный компрессионный ателектаз.
При этих процессах легкое безвоздушно, соответственно, везикулярного дыхания нет.
3. появление патологической воздушной полости в легком, сообщающейся с бронхом. Такая полость называется резонирующей.
При наличии резонирующей полости возможны следующие варианты бронхиального дыхания: амфорическое и металлическое дыхание.
Амфорическое дыхание (амфора — кувшин) – низкое бронхиальное дыхание, возникает при наличии полости размером 5-6 см с уплотненными стенками, сообщающейся с бронхом через узкую щель. Этот звук легко имитировать, подув над горлышком пустого графина или бутылки. Перкуторно амфорическому дыханию соответствует звук треснувшего горшка.
Металлическое дыхание отличается более высоким тембром звучания. Возникает при открытом пневмотораксе, когда плевральная полость сообщается через отверстие в висцеральной плевре с достаточно крупным бронхом. Металлическое дыхание всегда сочетается с металлическим тимпанитом.
Стенотическое дыхание – это вариант бронхиального дыхания, которое выслушивается над участками сужения гортани, трахеи и крупных бронхов.
Причины: опухоль, отек, инородное тело гортани, трахеи и крупных бронхов.
У детей с более тонкой стенкой грудной клетки и хорошей эластичностью альвеол отмечается пуэрильное (от лат puer — мальчик) дыхание. Это изменение везикулярного дыхания в виде усиления и появления бронхиального оттенка, так как бронхи у детей более широкие, а толщина легочной ткани меньше, чем у взрослых.
Дополнительные дыхательные шумы, причины,
механизм их образования, диагностическое значение.
Дополнительные дыхательные шумы образуются в бронхах, патологических полостях, в альвеолах и плевральной полости. В норме они не выслушиваются. К дополнительным дыхательным шумам относятся:
· Шум трения плевры
Хрипы – это дополнительные дыхательные шумы, которые образуются в бронхах или в патологических полостях. Хрипы делятся на сухие и влажные.
Механизм образования связан с неравномерным сужением просвета бронхов и появлением турбулентных потоков воздуха. Неравномерное сужение может быть обусловлено воспалительным и невоспалительным отеком слизистой бронхов, появлением в просвете бронхов вязкого секрета, разрастанием соединительной ткани или опухоли в стенке бронха, бронхоспазмом.
Сухие хрипы принято подразделять на:
· Высокие – дискантовые, свистящие
· Низкие – басовые, гудящие, жужжащие
Высокие свистящие хрипы – образуются в мелких бронхах.
· Спазм или отек мелких бронхов и бронхиол при бронхиальной астме и бронхиолите.
Сухие свистящие хрипы лучше слышны на выдохе, так как просвет бронхов на выдохе более сужен, нежели на вдохе. В положении лежа их количество возрастает – из-за повышения тонуса вагуса и усиления бронхоспазма. После покашливания практически не меняются. Выслушиваются над всей поверхностью легких, нередко слышны на расстоянии
Низкие свистящие хрипы – образуются в бронхах среднего, крупного калибра и даже в трахее в результате накопления в их просвете липкого, вязкого секрета, который, налипая на стенки бронхов, сужает их просвет. Неравномерное сужение просвета бронхов также может быть обусловлено воспалительным и невоспалительным отеком стенки бронхов, разрастанием соединительной ткани или опухоли в стенке бронха. При прохождении воздуха через неравномерно суженные бронхи, появляются турбулентные потоки, и возникают звуки, напоминающие гудение или жужжание. Разновидностью сухих хрипов являются музыкальные, которые образуются при прохождении воздушного потока, особенно на вдохе, через перемычки в виде струны, образованные вязким секретом.
Низкие сухие хрипы лучше слышны на вдохе, так как на вдохе скорость воздушного потока больше, могут несколько изменяться после покашливания из-за перемещения вязкой мокроты по бронхиальному дереву.
Диагностическое значение низких сухих хрипов: острый и хронический бронхит с поражением бронхов среднего и крупного калибра.
Место их возникновения – бронхи любого калибра и патологические полости, содержащие жидкий секрет (экссудат, отечную жидкость, кровь или жидкий гной). Воздух, проходя через секрет, образует пузырьки, которые лопаются на поверхности жидкости и создают своеобразный звуковой феномен, называемый влажными хрипами. Величина пузырьков зависит от диаметра бронха или полости, где они возникли, поэтому различают:
· Крупнопузырчатые влажные хрипы.
Крупнопузырчатые влажные хрипы выслушиваются над крупными патологическими полостями с жидким содержимым (туберкулезная каверна, абсцесс легкого). Среднепузырчатые влажные хрипы образуются в крупных бронхах или мелких патологических полостях (бронхит, стафилококковая пневмония). Мелкопузырчатые влажные хрипы образуются в мелких бронхах и бронхиолах при накоплении в них жидкого секрета (бронхиолит, пневмония, отек легких).
Влажные хрипы подразделяют на:
Незвучные влажные хрипы слышны в виде приглушенного звука. Они возникают в бронхах при условии сохранения воздушности легочной ткани, что затрудняет проведение звука на поверхность грудной стенки.
Диагностическое значение незвучных влажных хрипов:
· Острый или обострение хронического бронхита,
· Левожелудочковая недостаточность с отеком легких
Звучные влажные хрипы выслушиваются более ясно, громко, как бы возле уха. Они образуются тогда, когда вокруг бронха имеется безвоздушная, уплотненная легочная ткань, что создает условия для хорошего проведения хрипов на поверхность грудной клетки.
Диагностическое значение звучных влажных хрипов:
· 2 стадия крупозной пневмонии,
· резонирующая полость в легких, то есть полость, сообщающаяся с бронхом (абсцесс легкого, туберкулезная каверна, распадающаяся опухоль).
Влажные хрипы выслушиваются в обе фазы дыхания, при этом на вдохе их количество и звучность больше чем на выдохе, что обусловлено скоростью воздушного потока – на вдохе она больше. Влажные хрипы отличаются значительным непостоянством, после форсированного дыхания, после нескольких глубоких вдохов они могут исчезнуть или измениться или появиться вновь.
Место образования крепитации – альвеолы. Механизм образования связан с наличием в полости альвеол небольшого количества жидкого секрета, который вызывает слипание стенок альвеол на выдохе. На вдохе под действием воздушного потока альвеолы с треском разлипаются, что и образует крепитацию.
Аускультативно крепитация представляет собой тихое, едва уловимое потрескивание, которое напоминает звук, получаемый при растирании между пальцами у самого уха пучка волос.
Крепитация бывает звучная и незвучная.
Звучная крепитация выслушивается при уплотнении легочной ткани, что способствует лучшему проведению звука. Диагностическое значение звучной крепитации:
· 1 и 3 стадии крупозной пневмонии,
· инфильтративный туберкулез легких,
Незвучная крепитация возникает при застойных явлениях в легких при левосердечной недостаточности, когда отсутствует уплотнение легочной ткани. При этом крепитация выслушивается в задне-нижних отделах легких, в то время как звучная крепитация при пневмонии выслушивается только над участком воспаления.
Крепитацию можно выслушать у больных с экссудативным плевритом в зоне компрессионного ателектаза (треугольник Гарленда), а также при неполном обтурационном ателектазе.
Нередко крепитацию трудно отличить от влажных мелкопузырчатых хрипов.
Крепитация выслушивается только на высоте вдоха (хрипы на вдохе и выдохе), после покашливания крепитация не меняется и не исчезает.
Шум трения плевры.
· Появлении неровностей, шероховатостей на поверхности плевральных листков.
· Исчезновении жидкости в плевральных полостях.
Диагностическое значение шума трения плевры:
· сухой плеврит, при экссудативном плеврите может быть в самом начале заболевания (при появлении выпота шум исчезает, а при рассасывании вновь появляется),
· уремия при ОПН и ХПН, когда на плевре откладываются кристаллы мочевины.
· обезвоживание (профузная рвота, понос, кровопотеря).
Шум трения плевры может напоминать шорох листа, шум шелка, но может быть и очень грубым, громким, напоминающим хруст снега, скрип кожаного ремня. Наиболее часто выслушивается в нижне-боковых отделах грудной клетки, подмышечных областях, то есть местах наибольшей подвижности легких и наиболее частой локализации воспалительных процессов плевры.
При дифференциальной диагностике шума трения плевры и других побочных дыхательных шумов надо учитывать следующее:
· Шум трения плевры выслушивается в обе фазы дыхания (в отличие от крепитации);
· Шум трения плевры после покашливания не изменяется и не исчезает (в отличие от хрипов);
· Усиливается при давлении фонендоскопом, при наклоне туловища пациента в больную сторону из-за сближения листков плевры;
· Шум трения плевры выслушивается на ограниченном участке «под самым ухом»
· Шум трения плевры часто сопровождается болевыми ощущениями в зоне локализации;
· Для отличия шума трения плевры от хрипов и крепитации можно использовать прием «мнимого дыхания»: пациенту предлагается на выдохе плотно закрыть рот и пальцами зажать нос, затем сделать несколько дыхательных движений животом – поочередное выпячивание и втягивание живота с одновременным выслушиванием врачом зоны дополнительного дыхательного шума; шум трения плевры в этих условиях будет выслушиваться из-за движения диафрагмы и трения листков плевры, в то время как крепитация, влажные и сухие хрипы прослушиваться не будут из-за отсутствия вентиляции легких.
Источник