- Эффективная методика анестезии нижней челюсти
- Техника проведения мандибулярной анестезии
- Завершение процедуры анестезии
- Анатомический ориентир при проведении мандибулярной анестезии внутриротовым аподактильным способом
- Материал и методы
- Результаты и обсуждение
- Заключение
- Мандибулярная анестезия
- Сфера применения в стоматологии
- Техники проведения
- Пальпаторное введение
- Преимущества и недостатки
- Аподактильное введение
- Преимущества и недостатки аподактильного способа
- Подведем итог
Эффективная методика анестезии нижней челюсти
- 15 марта 2021
- Просмотров: 12223
- Автор: Дмитрий Колесников
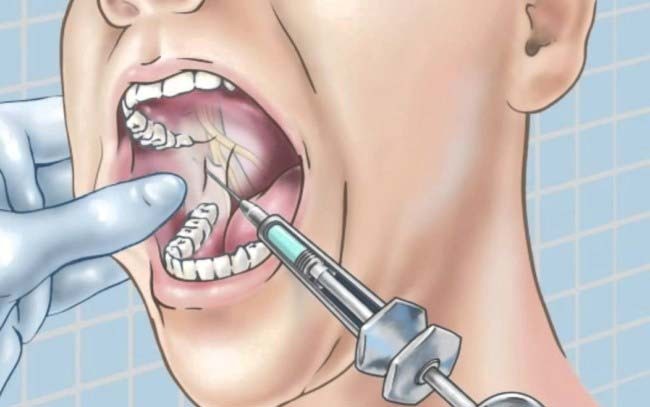
Многие начинающие стоматологи часто сталкиваются с проблемой анестезии нижней челюсти. У нее сложная анатомия, и затруднения при проведении анестезии заключаются в том, что мы не видим явных анатомических зон, в которые нужно делать инъекцию. С верхней челюстью все намного проще. Мы просто обезболиваем область зуба, который будем лечить. К сожалению, не у всех пациентов можно так сделать на нижней челюсти. У нее более плотная структура кости и прохождение анестетика из-за этого затруднено.
Есть пациенты с тонкой костью, которым достаточно только инфильтрационной анестезии. Но большинству приходится делать торусальную или интралигаментарную анестезию. Последний способ встречается реже, поскольку требует наличия специальной иглы и особой осторожности при проведении инъекции.
Техника проведения мандибулярной анестезии
Мы расскажем, как выполнить проводниковую анестезию на нижней челюсти, чтобы достигнуть 100% результата и комфортно работать с зубом, не вызывая неприятных ощущений у пациента.
Чтобы определить место инъекции, придется вспомнить анатомию нижней челюсти. Она имеет венечный и мыщелковый отростки. Между ними есть вырезка и отверстие, куда входит ветвь нерва. Именно туда нужно попасть иглой, чтобы «выключить» ту часть нерва, которая входит в тело нижней челюсти и иннервирует зубы.
Сперва нащупайте пальцем край венечного отростка. Это не всегда легко сделать, если у пациента, например, крупные жевательные мышцы. Чтобы лучше его прощупать, попросите пациента немного прикрыть рот. Мышцы расслабятся, и вы сможете отделить тело мышцы от венечного отростка.
Когда найдете отросток, немного продвиньте палец и нащупайте щечный гребень. Он хорошо прощупывается. Это тот ориентир, где находится точка укола.
Удерживая палец с внутренней стороны, максимально оттягивая уголок рта карпульным шприцем, сделайте укол. При этом, пациенту нужно держать рот широко открытым, чтобы мышцы растянулись, игла легко прошла через них и не было ложного впечатления, что вы уперлись в кость.
Затем медленно вводите иглу до соприкасания с костью. Чтобы понять, уперлись ли вы в кость, можно слегка постучать по ней, тогда появится характерный звук.
После этого нужно выпустить примерно треть анестетика и сменить позицию иглы: отодвигая и снова вводя ее под разным углом, и так несколько раз. Это как бы «разливает» анестетик по всей поверхности между венечным и мыщелковым отростком.
Завершение процедуры анестезии
До конца карпулу вводить не нужно. Другие нервные ответвления в толще костной ткани, которые также иннервируют зубы и не попадают в зону действия анестезии, могут давать ту чувствительность, которая остается после обычной проводниковой анестезии.
Лучше сделайте дополнительно инфильтрационную анестезию в области зуба, не более 1/5 части от объема карпулы.
При правильной технике мандибулярной анестезии вы можете лечить несколько зубов подряд, а вашим пациентам будет безболезненно и комфортно.
Источник
Анатомический ориентир при проведении мандибулярной анестезии внутриротовым аподактильным способом
Большинство стоматологических вмешательств осуществляется под местной анестезией, эффективность проведения которой зависит от правильной техники проведения анестезии [3, 4, 9]. Среди многообразия различных внутриротовых способов анестезии нижнего альвеолярного нерва (мандибулярной анестезии) нет универсального способа, который бы основывался на топографоанатомических данных. Ориентиром для мандибулярной анестезии врачи чаще всего используют крыловидно-нижнечелюстную складку. Однако при введении иглы медиальнее крыловидно-нижнечелюстной складки возможны распространение анестезии на ткани ротоглотки и повреждение внутренней крыловидной мышцы с последующим развитием контрактуры нижней челюсти [5—8]. Опасность этого осложнения возрастает при внедрении иглы в сухожилие мышц (чаще височной). При введении иглы в крыловидно-нижнечелюстную складку или в латеральный ее край возможны повреждение сосудов и возникновение кровоизлияния, иногда — образование гематомы, попадание анестетика в кровяное русло, появление зон ишемии на коже нижней губы, подбородка и даже перелом иглы. Распространенность постинъекционных неврологических нарушений после мандибулярной анестезии составляет 0,01%. Чаще всего наблюдается парестезия язычного нерва [1, 2, 10, 11]. Поиск новых способов эффективной и безопасной анестезии остается актуальной проблемой стоматологии.
Цель исследования — повышение эффективности обезболивания зубов нижней челюсти и уменьшение вероятности осложнений с использованием универсального метода местной анестезии на основании топографоанатомических исследований.
Материал и методы
Топографоанатомическое исследование крыловидно-челюстного пространства проводилось на трупном материале кафедры топографической анатомии и оперативной хирургии Тверского ГМУ. Работа выполнена на 12 препаратах, взятых от фиксированных трупов людей различного пола и возраста методами макро- и микропрепаровки, морфометрии, фотографирования и зарисовки. Данные, полученные в ходе проведенного исследования, вносились в протокол вручную. Клиническое исследование применения универсального аподактильного способа мандибулярной анестезии проводилось на базе стоматологической поликлиники Тверского ГМУ. В исследовании принимали участие 20 пациентов (10 мужчин и 10 женщин) в возрасте от 20 до 52 лет, которые дали информированное согласие на участие в исследовании.
Результаты и обсуждение
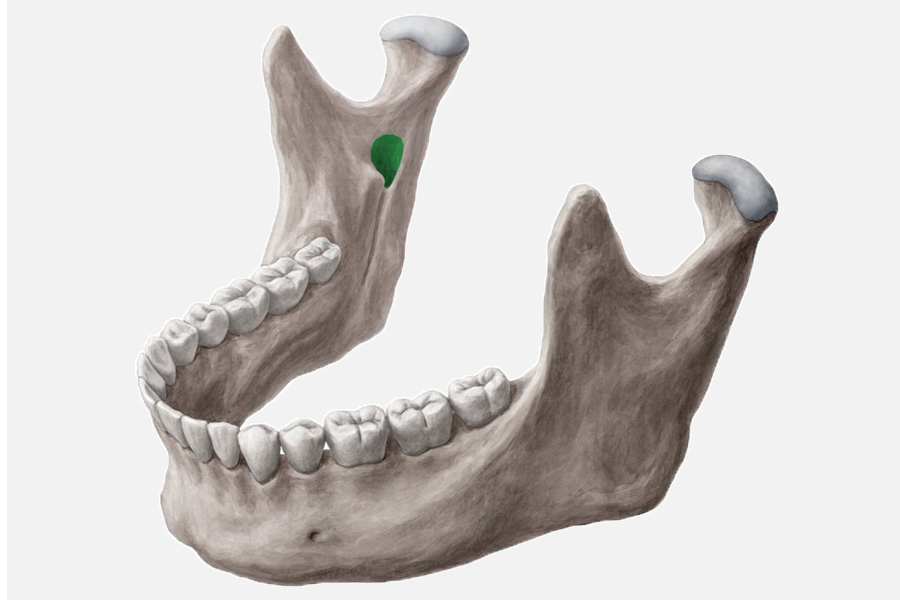
Проведенное топографоанатомическое исследование позволило установить, что на внутренней поверхности ветви нижней челюсти имеется свободный от ветвей тройничного нерва участок (треугольник), через который можно обеспечить безопасный доступ к нижнему альвеолярному нерву при выполнении мандибулярной анестезии. Границами мандибулярного треугольника спереди являлся передний край ветви нижней челюсти и сухожилие височной мышцы, сзади и медиально располагался язычный нерв, сверху — щечный нерв и нижний край латеральной крыловидной мышцы. Размеры этого треугольника в среднем составили: с латеральной стороны — 18±0,5 мм, с медиальной стороны — 20±1 мм, сверху — 15±0,5 мм. В положении широко открытого рта этот треугольник проецировался на слизистую оболочку полости рта позади моляров нижней челюсти (рис. 1). Рис. 1. Топографическая анатомия мандибулярного треугольника, расположенного в крыловидно-челюстном пространстве.
На основании проведенного топографоанатомического исследования ретромолярного пространства, на слизистой оболочке полости рта был выделен «межчелюстной треугольник», который проецировался на мандибулярный треугольник, выделенный на внутренней поверхности ветви нижней челюсти. Вершина межчелюстного треугольника была обращена к ретромолярной ямке, основание располагалось на уровне альвеолярного отростка верхней челюсти. Медиальной границей межчелюстного треугольника являлась крыловидно-челюстная складка, а латеральной границей — бороздка слизистой оболочки полости рта, образованная в положении широко открытого рта передним краем ветви нижней челюсти.
Экспериментальное исследование позволило топографоанатомически обосновать универсальный способ аподактильного выполнения мандибулярной анестезии. Для проведения мандибулярной анестезии в качестве ориентира места вкола иглы использовали «межчелюстной треугольник». Вкол иглы проводят шприцом в слизистую оболочку полости рта непосредственно в центре указанного ранее треугольника. Скос иглы направляли к ветви нижней челюсти для облегчения ее продвижения. Введение иглы в пределах этого треугольника и продвижение ее вглубь на 15 мм было безопасным, так как игла располагалась между внутренней поверхностью ветви нижней челюсти и латеральной поверхностью медиальной крыловидной мышцей вместе с язычным нервом. Шприц располагался в углу рта на уровне клыка противоположной стороны нижней челюсти. Создавали депо анестетика в количестве 1,7 мл. После проведения экспериментального исследования проводилось препарирование крыловидно-челюстного пространства глубокой области лица на секционном материале.
Установлено, что такая методика проведения мандибулярной анестезии проводилась без повреждения внутренней крыловидной мышцы, язычного, нижнего альвеолярного нервов и кровеносных сосудов, а анестетик располагался возле сосудисто-нервных образований (рис. 2, 3). 

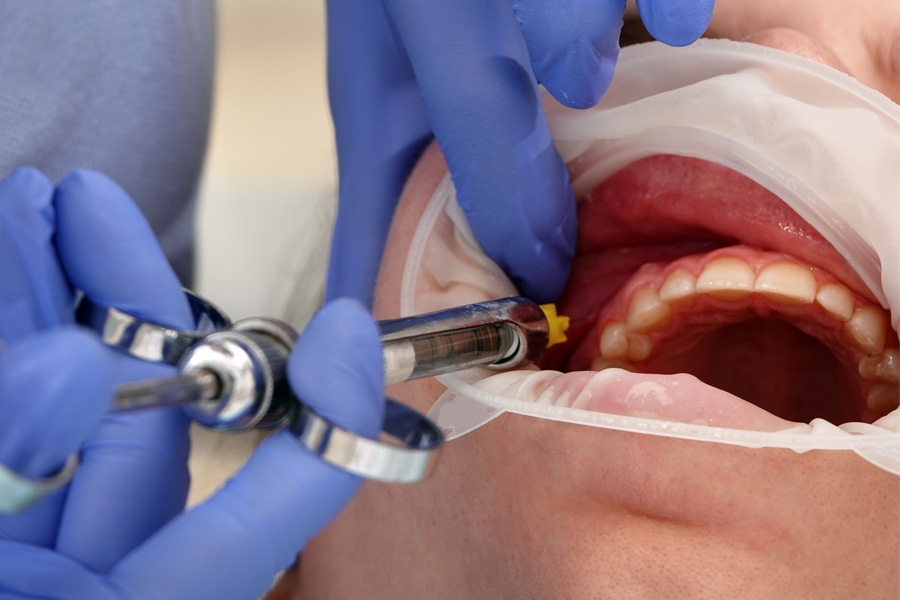
В клиническом исследовании анестезия выполнялась с целью безболезненного препарирования твердых тканей моляров нижней челюсти и хирургической манипуляции на слизистой оболочке боковых отделов дна полости рта и языка. Техника данного аподактильного способа мандибулярной анестезии: анестетик вводили, ориентируясь на ряд анатомических образований. При широко открытом рте иглу вкалывали в середину межчелюстного треугольника. Направление иглы находилось под углом к ветви нижней челюсти. Шприц располагался в углу рта, на уровне клыка нижней челюсти, на противоположной к обезболиванию стороне (рис. 4, а, 
Заключение
1. На основании топографоанатомического исследования выявлен мандибулярный треугольник, расположенный на медиальной поверхности ветви нижней челюсти, в крыловидно-челюстном пространстве глубокой области лица, который использовали в качестве ориентира для проводниковой анестезии.
2. На слизистой оболочке полости рта, в ретромолярном пространстве, выявлен межчелюстной треугольник, который проецировался на мандибулярный треугольник нижней челюсти.
3. Использование межчелюстного треугольника для проведения универсального способа мандибулярной анестезии снижает риск повреждения медиальной крыловидной мышцы, язычного нерва, нижнего альвеолярного сосудисто-нервного пучка, повышает эффективность и безопасность обезболивания зубов нижней челюсти и мягких тканей полости рта.
Таким образом, предлагаемый аподактильный способ мандибулярной анестезии позволяет добиться положительного эффекта обезболивания и предотвратить развитие постинъекционных осложнений. Межчелюстной треугольник может быть использован наряду с другими анатомическими ориентирами при проведении мандибулярной анестезии.
Авторы заявляют об отсутствии конфликта интересов.
Для корреспонденции: Волков Сергей Иванович — д.м.н., доцент, заведующий кафедрой топографической анатомии и оперативной хирургии ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России;
Источник
Мандибулярная анестезия
Большинство стоматологических манипуляций проводятся местной анестезией. Она позволяет обеспечить комфорт как для пациента, так и для врача.
Мандибулярная анестезия – это проводниковое обезболивание, которое проводится для подвижной челюсти и позволяет снизить болевой порог язычного и нижнелуночкового нервов. Техника выполнения довольно сложная, а для получения качественного результата необходимо четкое представление анатомического строения зубочелюстной системы.
С помощью такой анестезии блокируется чувствительность следующих участков:
- половина единиц зубного ряда (со стороны введения);
- альвеолярная костная ткань;
- слизистая оболочка десен;
- половина губы;
- область под языком и кончик языка;
- кожа подбородка.
Сфера применения в стоматологии
Мандибулярная анестезия применяется перед проведением любых манипуляций, которые сопровождаются болевыми ощущениями:
- устранение кариозных полостей;
- лечение каналов корня;
- экстракция зубов, включая ретинированные;
- вскрытие очагов абсцесса для извлечения гноя;
- удаление секвесторов;
- иссечение капюшона слизистой во время прорезывания зубов;
- удаление кистозных образований и опухолей в области подвижной челюсти;
- наложение шин при переломах челюсти.
Техники проведения
Нижнечелюстная проводниковая анестезия может проводиться внутриротовым и внеротовым способами.
Внутриротовые техники введения:
- пальпаторная;
- аподактилная;
- апдактилный способ по А.Е. Верлоцкму.
- подскуловое введение в различных модификациях;
- введение под нижнюю челюсть;
- позадичелюстный способ введения.
Далее рассмотрим методы, которые чаще всего используются в стоматологической практике.
Пальпаторное введение
Перед введением проводится пальпация места проведения укола, что позволяет определить локализацию отверстия нижней челюсти. Это область, откуда выходит нижнечелюстный нерв.
Воздействие наступает спустя 10-15 минут и сохраняется на протяжении 2-3 часов.
После введения пациент ощущает онемение, холод и покалывание в половине, в которую вводился препарат.
Преимущества и недостатки
К плюсам стоит отнести:
- снижение риска осложнений за счет получения анатомических ориентиров по методу пальпации;
- устранение чувствительности наступает даже в сложных клинических случаях;
- продолжительное действие анестетика;
- полная блокировка половины челюсти, что позволяет обработать несколько зон во время одного приема.
Минусы тактильного метода:
- повышенная травматичность при несоблюдении техники;
- ощущение дискомфорта для пациента за счет полного онемения обезболенной половины челюсти;
- вероятность прикусывания слизистых до остановки действия вещества.
Аподактильное введение
Для реализации данного метода необходимо точное принятие во внимание анатомических особенностей. Локализация крыловидной складки подвижной челюсти, проходящей за молярами служит ориентиром для четкого определения места вхождения иглы.
Продолжительность действия анестезии точно такая же, как и при тактильном методе.
- Введение инъекции в медиальне окончание складки в месте, где граничит верхняя и средняя треть.
- Направленность иглы — перпендикулярно по отношению к кости.
- Цилиндр инъекционного механизма локализуется с противоположной стороны премоляров.
- Расстояние продвижения иглы до кости составляет полтора-два сантиметра. Здесь и вводится первая доза обезболивающего лекарства.
- Далее шприц переводится к резцам, а игла продвигается еще на два сантиметра.
- Проведение аспирационной пробы. Если результат пробы отрицательный, проводится введение оставшегося анестетика.
Область блокировки чувствительности и осложнения такие же, как при тактильном методе.
Преимущества и недостатки аподактильного способа
Плюсы и минусы рассмотренного метода практически не отличаются от предыдущего. Отличие заключается в повышенной вероятности развития осложнений, что связано с несоответствием места выхода нервного окончания с анатомическим строением крыловидной складки нижней челюсти.
Есть еще одна вариация выполнения аподоктильной нижнечелюстной анестезии (по технике Верлоцкого). Процедура проводится по аналогии с классическим методом, за исключением места укола. Введение по Верлоцкому подразумевает вхождение иглы по центру между молярами верхней и нижней челюсти.
Подведем итог
Мандибулярная анестезия, также известная как проводниковое нижнечелюстное обезболивание, считается самым распространенным методом стоматологического обезболивания. За счет высокой эффективности такого способа он может применяться в большинстве ситуаций, включая сложные клинические случаи. А продолжительное воздействие препарата обеспечивает беспрепятственное проведение любых манипуляций в требуемом объеме.
Источник